Uvea, vysoce vaskularizovaná část oka nacházející se pod sklérou, zásobuje většinu očních struktur živinami prostřednictvím přední a zadní větve oční tepny.
Uvea se skládá z duhovky, řasnatého tělesa a cévnatky. Duhovka kontroluje, kolik světla se dostane do oka, zatímco řasnaté těleso produkuje vodnatý humor a kontroluje jeho odtok stahováním a rozšiřováním trabekulární síťky. Řasnaté těleso také řídí akomodaci tím, že se stahuje a uvolňuje.
Třetí prvek, cévnatka, je vysoce vaskularizovaná a pigmentovaná tkáň, která poskytuje výživu vnějším vrstvám sítnice a pohlcuje přebytečné světlo. Zánět kterékoli z těchto struktur se označuje jako uveitida.
Jedním ze synonym uveitidy je iritida, a přestože je iritida technicky a anatomicky specifičtější, lékaři často používají tyto termíny zaměnitelně. Nejčastější formou tohoto onemocnění je negranulomatózní přední uveitida, která se může projevovat jako jednostranná nebo oboustranná; chronická nebo akutní; a idiopatická, infekční, imunologická nebo neoplastická.
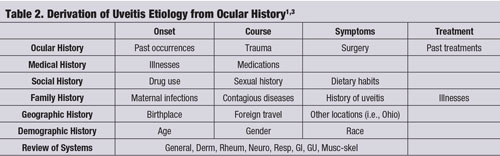
Klasické příznaky zahrnují zarudnutí, světloplachost a bolest často popisovanou jako tupá bolest; u chronických forem onemocnění však tyto příznaky mohou zcela chybět. Často lze na základě dostatečné anamnézy a oční anamnézy odhalit precipitující příčinu, i když ani laboratorní vyšetření nemohou ve všech případech odhalit základní etiologii.
Bez ohledu na to je důležité uveitidu správně klasifikovat, aby bylo možné pacienta správně diagnostikovat a léčit a eliminovat tak možnost dalších komplikací, včetně slepoty. V tomto článku se seznámíme s typickými příznaky a symptomy přední uveitidy a probereme zásadní aspekty léčby.
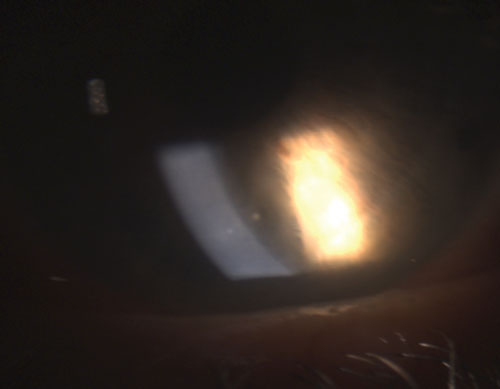
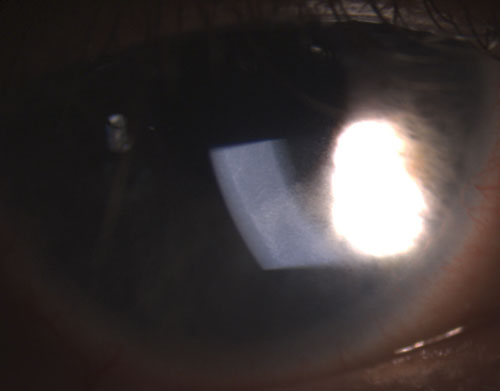
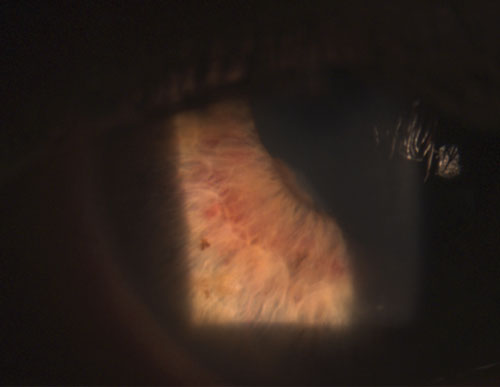
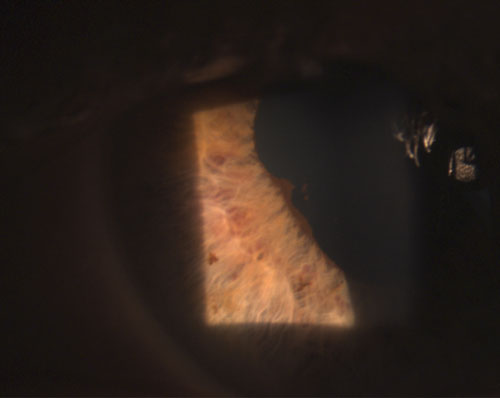
4. Zadní synechie částečně porušená po instilaci fenylefrinu 10% a atropinu 1%.
Klasifikace onemocnění, vyšetření a diagnóza
Při diagnostice přední uveitidy je třeba vzít v úvahu různé přítomné příznaky a přidružené znaky. Jak již bylo uvedeno, mezi charakteristické příznaky patří bolest ve formě tupé bolesti, zarudnutí a světloplachost. Zrakem je často patrný obvyklý ciliární flush (cirkumlimbální flush) a zornice může být středně rozšířená. Pro oficiální diagnózu však musí být v přední komoře vidět buňky a vzplanutí může, ale nemusí být přítomno. Je důležité si uvědomit, že vzplanutí může být někdy vidět v přední komoře, i když není přítomen žádný aktivní zánět, protože dlouhotrvající chronická uveitida poškozuje celistvost cév duhovky a řasnatého tělesa.1
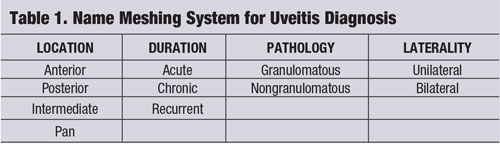
Pro správnou diagnózu a léčbu uveitidy je třeba ji nejprve kategorizovat. Přední zánět omezený na duhovku a přední komoru se označuje jako iritida. Pokud zánět zasahuje i ciliární těleso, o čemž svědčí přítomnost předních sklivcových buněk, nazývá se iridocyklitida. Pokud je však zánětem postiženo pouze řasnaté těleso, nazývá se jednoduše cyklitida (ačkoli to obvykle není klinicky významný termín). Střední uveitida neboli pars planitis zahrnuje zánět pars plana, střední části řasnatého tělesa. Při pars planitidě se obvykle vyskytují shluky bílých krvinek neboli sněhové koule nahromaděné v blízkosti dolní části sítnice.1
Zadní uveitida zahrnuje zánět v zadním segmentu, včetně sítnice, cévnatky, sklivce a někdy i skléry, zatímco pan-uveitida zahrnuje kromě přilehlých tkání i všechny struktury uvey. Je třeba poznamenat, že čím více dozadu uveitida v oku postupuje, tím větší je riziko přidruženého systémového onemocnění, tím obtížnější bude její léčba a tím větší je riziko komplikací. V každém případě rozdíl mezi specifickou sémantikou pomáhá lékaři při klinické diagnostice a zaměřuje pozornost na příslušné oblasti zájmu.
Strategie „name meshing“ (viz „Name Meshing System for Uveitis Diagnosis.“) je jedním z nástrojů, který lze použít k zaměření klinického myšlení a k zajištění individuálního, nákladově efektivního hodnocení a léčby pacientova onemocnění.2-4 Uveitická jednotka by měla být rozdělena podle lokalizace, trvání, patologie a laterality.1-4
V souvislosti s očním zánětem se pod pojmem „granulomatózní“ obvykle rozumí závažnější forma uveitidy s charakteristickými znaky, jako jsou granulomy duhovky, Koeppeho uzlíky na okraji zornice, Busaccovy uzlíky ve stromatu duhovky a keratické precipitáty (KP) na endotelu rohovky, které jsou velké, kulovité a mastné, známé jako KP s beraní tučností (obrázek 1).1-3,5 V případě nekontrolovaného zánětu se může v přední komoře vytvořit hypopyon.
Mezi běžné granulomatózní uveitidy patří tuberkulóza, sarkoidóza a borelióza.2 Naproti tomu negranulomatózní uveitidy jsou méně závažné a vyznačují se menšími KP (obrázek 2), menším počtem (pokud vůbec) uzlíků a menší pravděpodobností vzniku synechií (obrázky 3 a 4).2,3 Celkově lze říci, že granulomatózní uveitida je častěji spojena se systémovým onemocněním a je obtížněji léčitelná s větším rizikem komplikací než negranulomatózní uveitida.
Často může specifická oční anamnéza – ve spojení s pečlivým vyšetřením na štěrbinové lampě – vést ke správné etiologii uveitidy bez dalších testů nebo laboratorních vyšetření. (Viz „Odvození etiologie uveitidy z oční anamnézy“, strana 60.)1
Dalším užitečným klasifikačním nástrojem je „systém devíti I“, který kategorizuje záněty očních tkání do specifické rubriky (viz „Systém devíti „I“.) Kterékoli z devíti „I“ může být základní příčinou uveitidy, přičemž až 38 % případů je idiopatických.6
Krvácivé náznaky
Akutní negranulomatózní uveitida může být spojena s lidským leukocytárním antigenem B27 (HLA-B27). Mezi další jednotky, které mohou být spojeny s HLA-B27, patří Reiterův syndrom, zánětlivé onemocnění střev (tj. ulcerózní kolitida nebo Crohnova choroba), ankylozující spondylitida, Behçetova choroba a psoriatická artritida.1,6,7 Tyto jednotky jsou obvykle přední a jednostranné. Mezi další akutní negranulomatózní uveitidy patří borelióza a trauma. Mezi běžné chronické negranulomatózní jednotky patří juvenilní revmatoidní artritida a Fuchsova heterochromní iridocyklitida.3,4,6
Chronická uveitida je obvykle méně symptomatická než akutní prezentace. Ačkoli je syfilis obvykle řazena do chronické granulomatózní uveitidy spolu se sarkoidózou a tuberkulózou, může se jako maškaráda projevit v kterékoli z těchto kategorií.4,6
Mezi zadní uveitidy patří tuberkulóza, toxoplazmóza, histoplazmóza, sarkoidóza a herpes – i když herpes je často i přední.3,6 Ačkoli je obvykle zadní, může se jakákoli forma zadní uveitidy vzácně projevit i předně. Jednotkou, která může být nesprávně klasifikována jako idiopatická přední uveitida, je glaukomatocyklitická krize (tj. Posnerův-Schlossmanův syndrom).1 Klasicky se jedná o bílé oko s mírnou reakcí přední komory a vysoce zvýšeným IOP (30 mm Hg až 60 mm Hg). Bývá jednostranný, recidivující a relativně asymptomatický.1,5
Krevní vyšetření je často nutné objednat v případech, kdy anamnéza a fyzikální vyšetření nevedou k definitivní diagnóze – zejména v přítomnosti bilaterální, granulomatózní nebo recidivující uveitidy.6 Přístup „shotgun“ je nákladný, nespecifický a lze se mu snadno vyhnout díky bystrým klinickým dovednostem.

Zde jsou uvedeny některé z nejčastěji používaných laboratorních testů, které pomáhají lokalizovat etiologii uveitidy:6-8
– Kompletní krevní obraz (CBC) s diferenciálem pomáhá určit celkový zdravotní stav pacienta a může pomoci při diagnostice různých poruch, jako je anémie, infekce a leukémie.
– C-reaktivní protein (CRP) je markerem zánětu a slouží jako monitor odpovědi na léčbu.2,4 Testy CPR však nejsou schopny určit příčinu nebo místo zánětu v těle.
– Rychlost sedimentace erytrocytů (ESR) se obvykle objednává společně s testem CRP. ESR pomáhá odhalit zánět a slouží jako monitor základní etiologie.
– Vyšetření antinukleárních protilátek (ANA) slouží ke screeningu některých autoimunitních onemocnění, jako je systémový lupus erythematodes, sklerodermie, juvenilní artritida, polymyosistóza, zánětlivé onemocnění střev a psoriáza.
– Vyšetření revmatoidního faktoru (RF) vám pomůže diagnostikovat mimo jiné revmatoidní artritidu a Sjögrenův syndrom, které se někdy překrývají s vyšetřením ANA.
– Ke screeningu syfilis se používá rychlý plazmatický regain (RPR), venerologický výzkumný test (VDRL) a fluorescenční absorpční test na treponemové protilátky (FTA-ABS). FTA-ABS je 24hodinový test používaný k detekci protilátek proti bakterii Treponema pallidum a potvrzení přítomnosti syfilis. FTA-ABS však neukazuje, zda je onemocnění aktivní nebo neaktivní, a obvykle se provádí po screeningovém testu na aktivní onemocnění, RPR nebo VDRL. K dispozici jsou i další treponemové testy, například mikrohemaglutinační test – Treponema pallidum (MHA-TP), test aglutinace částic Treponema pallidum (TP-PA) a hemaglutinační test Treponema pallidum (TPHA), které však nejsou v oční komunitě tak známé jako FTA-ABS.
|
Jak RPR, tak VDRL obvykle registrují pozitivitu u primární a sekundární syfilis a negativitu u terciární (latentní) syfilis a po úspěšné léčbě onemocnění.4 RPR se běžně volí místo VDRL, protože je jednodušší na podání i levnější. U obou testů se však mohou vyskytnout falešně pozitivní výsledky. Mezi skutečnosti, které mohou narušit přesnost výsledků, patří mimo jiné tuberkulóza, malárie, lymfom, lupus, borelióza, virové infekce, onemocnění pojivové tkáně, nitrožilní užívání drog a těhotenství.
– Angiotenzin konvertující enzym (ACE) podporuje diagnózu sarkoidózy a pomáhá monitorovat aktivitu onemocnění během léčby. K vyšetření sarkoidózy lze použít také test na sérový lysozym.
– Rentgenové vyšetření hrudníku (CXR) nebo počítačová tomografie (CT) je také užitečné při vyšetřování na tuberkulózu nebo sarkoidní uzliny v plicích.6 Obvykle, když objednávám CXR k vyloučení sarkoidu, vyžádám si zadně-přední a boční (PA/LAT) snímky. V každém případě je důležité uvést, co hledáte (tj. vyloučit sarkoidní uzliny při oboustranné uveitidě), abyste pomohli radiologovi nasměrovat jeho vyšetření. V nemocničním prostředí je při objednávání těchto vyšetření také nanejvýš důležité zapojit lékaře primární péče pacienta (PCP) nebo příslušného specialistu, pokud jsou zjištěny abnormality.
Pro oční lékaře, kteří nemají přístup k laboratořím nebo zobrazovacím metodám, pomůže odeslání pacienta k jeho praktickému lékaři s přesným doporučením, jaké testy objednat a proč, k rychlosti pro pacienta a pomůže nasměrovat praktického lékaře, který spoléhá na vaše odborné znalosti v oblasti očních onemocnění.
– Lidský leukocytární antigen B27 (HLA-B27) se nachází na povrchu bílých krvinek a je spojován s řadou autoimunitních onemocnění, jako je ankylozující spondylitida a Reiterův syndrom. Není však nutně specifickým markerem pro žádné z onemocnění a v některých případech iritace může být skutečně jediným určujícím faktorem.4
– Purifikovaný proteinový derivát (PPD) testuje latentní tuberkulózu.
– Ke zjištění přítomnosti boreliózy se používá boreliový titr a enzymatický imunosorbční test (ELISA) spolu s imunoglobuliny anti-Borrelia burgdorferi M a G (IgM/IgG). ELISA lze použít také k detekci HIV, stejně jako test Western Blot.2,7
Další neobvyklé testy na uveitidu, které mohou mít význam u některých prezentací pacientů, zahrnují profil protilátek proti Sjögrenově chorobě (SS-A, SS-B), vyšetření moči a hledání virových entit, jako jsou protilátky IgG/IgM proti cytomegaloviru (CMV). Připomeňme si z imunologie, že IgG představují minulou expozici nebo imunitu vůči nemoci a IgM představují nedávnou expozici nebo pravděpodobnou aktivní infekci.
Management netraumatické uveitidy
První epizody mírné jednostranné iritidy jsou často idiopatické a souvisejí s virovou nebo sinusovou infekcí nebo traumatickou událostí. Další diagnostické testování lze obvykle omezit, protože v těchto málo rizikových případech obvykle postačí pozorování a léčba příznaků.2 V závislosti na závažnosti zánětu u traumatické iritidy lze někdy protizánětlivé léky vysadit. Při určování, zda a kdy je užívání léků nezbytné, je však třeba zachovávat zdravý klinický úsudek.
Pro jakékoliv terapeutické úsilí je klíčový specifický cíl léčby. V péči o pacienty s uveitidou je samozřejmě nejdůležitější zvýšení komfortu pacienta. Základní cíl v léčbě uveitidy spočívá ve snížení zánětu, čímž se sníží morbidita a pravděpodobnost dalších, závažnějších komplikací, jako je ztráta zraku a glaukom.
Vzhledem k těmto cílům je třeba při léčbě pacienta s iritidou zvážit čtyři hlavní cíle:
– Snížení bolesti.
– Zabránit vzniku zadních synechií, a tím i pupilární blokádě.
– Zabránit vzniku periferních předních synechií (PAS), a tím i uzávěru úhlu.
– Obnovit krevně-vodovou bariéru.
Atropin a další podobná cykloplegika/mydriatika hrají nedílnou roli ve všech čtyřech cílech.4 Cykloplegické látky působí na cévy a pomáhají stabilizovat krevně-vodní bariéru, čímž zabraňují dalšímu úniku. Díky imobilizaci duhovky spolu s jejich účinkem při paréze ciliárního svalu pomáhají cykloplegika nejen při tlumení bolesti, ale jejich dilatační účinek je stejně důležitý při zmaření uzávěru úhlu a pupilární blokády tím, že zabraňují adhezi duhovky k čočce. Kortikosteroidy (obvykle lokální u většiny případů přední uveitidy) snižují zánětlivou reakci organismu a jsou základem péče o duhovku. Pomáhají také snižovat propustnost kapilár a vazodilataci.4,7,13
Další terapeutické možnosti zahrnují nesteroidní protizánětlivé léky (NSAID), imunosupresivní/imunomodulační látky a chirurgické možnosti (např. laserová periferní iridotomie nebo periokulární implantát).2,3,9,12 Užívání kortikosteroidů při uveitidě je obvykle třeba omezit, aby se zabránilo rebound zánětu.
Klasicky se předepisuje časné a časté podávání steroidů, aby se zaručila vhodná nakládací dávka s cílem agresivně potlačit zánět. Vhodné zužování podle klinické odpovědi zajistí řádný ústup uveitidy bez rebound zánětu.3 Pokud je však u traumatické uveitidy předepsán steroid, je to obvykle v krátkém časovém období, čímž odpadá nutnost zužování medikace – zejména proto, že zánětlivý podnět (trauma) již pominul.
Zvýšená IOP a zadní subkapsulární katarakta (PSC) jsou dva hlavní problémy spojené s užíváním kortikosteroidů; tyto komplikace však nejsou po krátkodobém užívání běžně pozorovány. Stejně tak zvýšená IOP při současném užívání kortikosteroidů nemusí vždy znamenat, že příčinou zvýšení je steroid. U uveitidy je IOP obecně nižší než normálně – i když v některých případech může být vyšší než normálně, v závislosti na tom, kdy v průběhu onemocnění se pacient dostaví do péče.1,4,11 Mezi dvě možné příčiny snížení IOP patří:1,4
– Zvýšení uvolňování endogenních prostaglandinů zvyšuje uveosklerální odtok.
– Snížení produkce vodnatého moku zaníceným ciliárním tělesem.1,4
Potenciální vysvětlení zvýšeného IOP zahrnuje:
– Ucpání trabekulární síťky zánětlivými buňkami a bílkovinami.
– Trabekulitida neboli zanícená, zduřelá vlákna síťky.
– Zadní synechie.
– Periferní přední synechie.
– Steroidy indukované zvýšení IOP.
– Skutečnost, že se „nemocné“ oko vrací do normálu.
K vzestupu IOP může dojít během období léčby kortikosteroidy, ale ne vždy je sekundární v důsledku vedlejších účinků samotného kortikosteroidu. Termín „steroid-responder“ jako takový je někdy nesprávně připisován normalizaci vodní produkce hojícího se oka dříve, než trabekulární síťka zcela fagocytuje bílé krvinky a zbytky fibrinových bílkovin z drenážního úhlu.4 Předčasné ukončení léčby steroidy před úplným vyřešením zánětu může ve skutečnosti způsobit více škody než užitku; místo toho by měla být léčba steroidy zachována a měla by být přidána medikace snižující IOP (tj. potlačující vodnatost), jako je beta-blokátor nebo inhibitor karboanhydrázy.
Důležité je upozornit, že u uveitidy je třeba se vyhnout analogům prostaglandinů a miotikům, protože mohou zvyšovat zánět.8,10-12 Miotika také zvyšují riziko vzniku zadních synechií.1 Adrenergní agonisté, jako je brimonidin a apraklonidin, jsou obecně bezpečně použitelní u pacientů s uveitidou se zvýšenou IOP.
Při řešení přední uveitidy je přesné dávkovací schéma spíše uměním než vědou, protože každý případ se může projevit jinak a mírně nuancované strategie mohou přinést podobné, pozitivní výsledky. Jeden typický léčebný protokol zahrnuje podávání jedné kapky prednisolon acetátu 1,0 % každou hodinu po dobu dvou až tří dnů, nebo dokud se neobjeví mírné buňky (< stupeň 2). Poté lze plánovaného snižování steroidu dosáhnout průběžným snižováním frekvence podávání na polovinu každý třetí den.
Pro mírnější projevy může být nejvhodnější loteprednol etabonát gel 0,5 % podávaný v méně častém dávkovacím schématu. U závažnějších nebo rekalcitrantních případů však může být vhodná difluprednátová oftalmická emulze 0,05 % QID nebo Q2H. Někteří pacienti mohou vyžadovat i perorální kortikosteroidy; běžnou volbou je prednison, který se obvykle dávkuje v rozmezí 20 mg až 40 mg s frekvencí BID až QID po dobu několika dnů. Při předepisování perorálních kortikosteroidů si všímejte všech systémových onemocnění a také dalších léků, které pacient užívá, pro případ nežádoucích účinků nebo interakcí mezi jednotlivými léky.
Před předepsáním perorálních kortikosteroidů se proto poraďte s pacientovým praktickým lékařem. Je třeba také zvážit předepsání antihistaminika, které působí proti tvorbě žaludeční kyseliny, jako je ranitidin (Zantac, GlaxoSmithKline), aby se zabránilo gastrointestinálním potížím. Přinejmenším zajistěte, aby pacient užíval perorální kortikosteroid s nějakým jídlem nebo mlékem.
Jak již bylo zmíněno, pro správnou léčbu uveitidy jsou nezbytná cykloplegika, například homatropin 5,0 % nebo atropin 1,0 %. Běžný přístup může zahrnovat jednu kapku homatropinu 5% TID po dobu tří dnů, BID po dobu dvou dnů a QD po dobu jednoho dne; u závažnějších případů však může být nutné použít delší období v průběhu několika týdnů. Pamatujte, že vzhledem k tomu, že oko je zanícené, bude zapotřebí strategie dávkování, která je delší než poločas rozpadu léku. Je to proto, že v nemocném oku se lék metabolizuje mnohem rychleji. V závislosti na závažnosti by se měl pacient vrátit na kontrolní návštěvu zpočátku za dva až pět dní, poté podle potřeby.
Management traumatické uveitidy
Frekvence uveitidy ve Spojených státech odpovídá mezinárodním číslům a činí přibližně 15 případů na 100 000 osob.6,7 Trauma je třetí nejčastější příčinou přední uveitidy.6,7 Morbidita obvykle vyplývá z příznaků, zadních synechií, cystoidního makulárního edému, zvýšeného IOP s následným glaukomem, tvorby katarakty a retinopatie.4,6,9 Mezi další komplikace spojené s traumatickou iritidou patří hyphemata, iridodialýza, iridoschíza, dislokace a/nebo opacifikace čočky, commotio retinae, optická neuropatie, zadní odchlípení sklivce, trhliny a odchlípení sítnice, ruptura cévnatky, edém rohovky a ústup úhlu.5,9-11
Hyphema, pokud je přítomno, je závažný stav vyžadující pečlivé sledování. Pacienti jsou obvykle odkázáni na klid na lůžku s omezenou aktivitou, kdy by jejich hlava měla být zvednutá alespoň o 30° a na oko by měl být umístěn štít pro zvýšenou ochranu. Pacienti by se měli vyhnout aspirinu, ale podle potřeby mohou užívat paracetamol proti bolesti.
Atropin 1,0 % by měl být podáván QD až TID a prednisolon acetát 1,0 % dávkován Q2H až QID. V závislosti na velikosti hyphema by měla být podávána také perorální kyselina aminokapronová, antifibrinolytikum.10-12
V případě hyphema by měla být zvážena také laboratorní vyšetření. Typicky se objednávají vyšetření kompletního krevního obrazu (CBC) s diferenciálem, protrombinového času (PT), parciálního tromboplastinového času (PTT), dusíku močoviny v krvi (BUN), kreatininu, elektrolytů, vyšetření srpkového preparátu a hemoglobinu. Pokud je IOP výrazně zvýšená, měla by být nasazena také léčba IOP (tj. beta-blokátory). Prostaglandinům a miotikům je třeba se vyhnout, protože mohou přispívat k zánětlivému účinku.8,10-12
Recese duhovky je zaznamenána, pokud je nerovnoměrné zasunutí duhovky dozadu, což umožňuje vidět větší než normální pás ciliárního tělesa.8 To lze potvrdit, pokud je gonioskopický nález na kontralaterálním oku normální. K ústupu úhlu nedochází vždy při tupém poranění a – pokud je přítomen – nemusí vždy způsobit zvýšený IOP na počátku. Je však možné mikroskopické poškození endoteliálních buněk trabekulární síťky s následným zvýšením IOP i několik let po prvním úrazu.8,10 Pro sledování těchto pacientů z hlediska budoucích komplikací jsou nutná pravidelná oční vyšetření.
Uveitida se může projevit současně s jinými chorobami. Proto je rozumné být při vyšetření pacienta se zánětem předního segmentu důkladný. Metodická anamnéza často dokáže přesně určit příčinu zánětu. Kromě toho je nezbytné vědět, na co se zaměřit při vyšetření na štěrbinové lampě, aby bylo možné urychleně zahájit správnou léčbu a případná další diagnostická vyšetření.
Zánět může být od mírného až po těžký, přičemž v případě neléčení může dojít ke ztrátě zraku nebo dokonce ke slepotě. Většina případů iritidy, které se objeví u primárního očního lékaře, je lokalizována předně, je mírné až středně závažné intenzity a relativně snadno zvládnutelná. Prognóza je obecně příznivá při vhodné léčbě a následných opatřeních; pilíři správné léčby zůstávají kortikosteroidy a cykloplegika. Oboustranné a recidivující případy mohou vyžadovat další vyšetřování etiologie. Celkově je nezbytné poučit pacienty o příznacích a důležitosti budoucích pravidelných očních prohlídek za účelem sledování komplikací.
Dr. Dohm je vedoucím oddělení optometrie a zástupcem ředitele pro lékařské služby v Námořní nemocnici Oak Harbor na námořní letecké základně Whidbey Island v Oak Harboru ve státě Wash. Nemá žádné přímé finanční zájmy na žádném z uvedených produktů.
1. Yanoff M, Duker JS (eds.). Ophthalmology, 2nd ed. St Louis: Mosby; 2004.
2. Medscape. Klasifikace uveitidy. Dostupné na: http://emedicine.medscape.com/article/1208936-overview. Dostupné 8. listopadu 2012.
3. Smith RE, Nozik RM. Uveitis: A Clinical Approach to Diagnosis and Management (Klinický přístup k diagnostice a léčbě). Baltimore: Williams & Wilkins; 1983.
4. Harkins TJ. Osobní sdělení. Kansas City Veterans Administration Medical Center; Kansas City, MO. Aug-Dec 2005.
5. Gold DH. Clinical Eye Atlas (Klinický atlas očí). Chicago: AMA Press; 2002.
6. Medscape. Iritida a uveitida. Dostupné na: http://emedicine.medscape.com/article/798323-overview. Přístup 10. listopadu 2012.
7. Medscape. Hodnocení a léčba uveitidy. Dostupné na: http://emedicine.medscape.com/article/1209123-overview. Přístupné 10. listopadu 2012.
8. Kunimoto DY. Willsova oční příručka: Wills: Office and Emergency Room Diagnosis and Treatment of Eye Disease, 4. vydání. Philadelphia: Lippincott Williams & Wilkins; 2004.
9. Kanski JJ. Clinical Ophthalmology: A Systematic Approach. 5th ed. London: Butterworth Heinemann; 2003.
10. Shingleton BJ, Hersh PS, Kenyon KR (eds.). Eye Trauma. St: Mosby; 1991.
11. Keil J, Chen S. Contusion injuries and their ocular effects [Poranění způsobená kontuzí a jejich oční následky]. Clin Exp Optom 2001;84(1):19-25.
12. Kaiser PK, Friedman NJ, Pineda R. The Massachusetts Eye and Ear Infirmary Illustrated Manual of Ophthalmology, 2. vyd. Philadelphia: Saunders; 2004.
13. Pavan-Langston D. Manual of Ocular Diagnosis and Therapy, 4. vydání: Boston: Little, Brown and Company; 1996.
.