Atanaskovic-Markovic M, Gomes E, Cernadas JR, et al. Diagnosis and management of drug-induced anaphylaxis in children: An EAACI position paper. Pediatr Allergy Immunol. 2019 May;30(3):269-276. doi: 10.1111/pai.13034. Review. PubMed PMID: 30734362.
Simons FE, Ebisawa M, Sanchez-Borges M, et al. 2015 update of the evidence base: World Allergy Organization anaphylaxis guidelines. World Allergy Organ J. 2015 Oct 28;8(1):32. doi: 10.1186/s40413-015-0080-1. eCollection 2015. PubMed PMID: 26525001; PubMed Central PMCID: PMC4625730.
Campbell RL, Li JT, Nicklas RA, Sadosty AT; Members of the Joint Task Force; Practice Parameter Workgroup. Diagnose und Behandlung von Anaphylaxie in der Notaufnahme: ein Praxisparameter. Ann Allergy Asthma Immunol. 2014 Dec;113(6):599-608. doi: 10.1016/j.anai.2014.10.007. PubMed PMID: 25466802.
Muraro A, Roberts G, Worm M, et al. EAACI Food Allergy and Anaphylaxis Guidelines Group. Anaphylaxie: Leitlinien der Europäischen Akademie für Allergie und klinische Immunologie. Allergy. 2014 Aug;69(8):1026-45. doi: 10.1111/all.12437. Epub 2014 Jun 9. PubMed PMID: 24909803.
Simons FE, Ardusso LR, Bilò MB, et al. International consensus on (ICON) anaphylaxis. World Allergy Organ J. 2014 May 30;7(1):9. doi: 10.1186/1939-4551-7-9. eCollection 2014. PubMed PMID: 24920969; PubMed Central PMCID: PMC4038846.
Panesar SS, Javad S, de Silva D, et al. EAACI Food Allergy and Anaphylaxis Group. Die Epidemiologie der Anaphylaxie in Europa: eine systematische Überprüfung. Allergy. 2013 Nov;68(11):1353-61. doi: 10.1111/all.12272. Epub 2013 Oct 14. Review. PubMed PMID: 24117770.
DEFINITION UND ETHIOPATHOGENIE Oben
Anaphylaxie ist eine schwere Überempfindlichkeitsreaktion (allergisch oder nicht-allergisch), generalisiert oder systemisch, die lebensbedrohlich sein kann. Eine Überempfindlichkeitsreaktion umfasst Symptome und Anzeichen, die durch die Exposition gegenüber einem bestimmten Reiz in einer Dosis ausgelöst werden, die von gesunden Personen toleriert wird. Ein anaphylaktischer Schock ist eine schwere, schnell fortschreitende anaphylaktische Reaktion (Anaphylaxie), bei der es zu einem lebensbedrohlichen Blutdruckabfall kommt.
Hauptursachen der Anaphylaxie:
1) allergisch:
a) Medikamente: am häufigsten β-Laktame, Myorelaxantien, Zytostatika, Barbiturate, Opioide, NSAIDs (können allergische und nicht-allergische Reaktionen hervorrufen; insbesondere ASS und Ibuprofen)
b) Nahrungsmittel: bei Erwachsenen am häufigsten Fisch, Schalentiere, Erdnüsse, Zitrusfrüchte, Proteine aus Kuhmilch, Hühnereiern und Säugetierfleisch
c) Hymenopterengift (besonders häufig in Chile und Argentinien, das von der Gelbwangenwespe produziert wird) →chap. 24.22.2
d) parenteral verabreichte Proteine: Blut, Blutbestandteile und Blutderivate, Hormone (z.B. Insulin), Enzyme (z.B. Streptokinase), Seren (z.B. Anti-Tetanus), Allergenzubereitungen, die in der In-vivo-Diagnose und Immuntherapie verwendet werden
e) inhalierte Allergene, aerosolierte Lebensmittelpartikel, Pollen oder Tierhaare, z.B. Pferdehaare
e) Allergene, die in der In-vivo-Diagnose und Immuntherapie verwendet werden. z.B. Rosshaar
f) Latex
2) nicht-allergisch:
a) Mediatoren, die direkt von Mastzellen freigesetzt werden: Opioide, Muskelrelaxantien, kolloidale (z.B. Dextran, Hydroxyethylstärke, Humanalbuminlösung) oder hypertonische Lösungen (z.B. Mannitol), körperliche Anstrengung
a) körperliche Anstrengung
b) und Immuntherapie. Mannitol), körperliche Anstrengung
b) Immunkomplexe: Blut, Blutbestandteile und Blutderivate, Immunglobuline, tierische Seren und Impfstoffe, Membranen, die bei der Dialyse verwendet werden
c) Veränderung des Arachidonsäurestoffwechsels: Überempfindlichkeit gegen ASS und andere entzündungshemmende Medikamente (NSAIDs)
d) anaphylaktische Mediatoren oder ähnliche Substanzen in Lebensmitteln (Histamin, Tyramin), unzureichende Aktivität von Enzymen, die anaphylaktische Mediatoren abbauen
e) andere unbekannte Agenzien und Mechanismen: radiologische Kontrastmittel, kontaminierte Lebensmittel und Konservierungsmittel.
Zu den Risikofaktoren für Anaphylaxie gehören: Anaphylaxie in der Vorgeschichte und erneute Exposition gegenüber dem auslösenden Faktor (β-Laktame, Hymenopterengift, radiologische Kontrastmittel), Alter (Reaktionen treten häufiger bei Erwachsenen auf), weibliches Geschlecht (häufiger bei Frauen und haben einen schwereren Verlauf), Atopie, Eintrittsstelle des Allergens in den Körper (nach parenteraler, insbesondere intravenöser Verabreichung eines Antigens treten Reaktionen häufiger auf und haben einen schwereren Verlauf), Mastozytose, chronische Erkrankungen (z. B. β-Laktame, Hymenopterengift, radiologische Kontrastmittel), chronische Erkrankungen (z. B. β-Laktame, Hymenopterengift, radiologische Kontrastmittel). z.B.. Herz-Kreislauf-Erkrankungen, schlecht kontrolliertes Asthma), Enzymmängel (insbesondere von Enzymen, die Anaphylaxie-Mediatoren verstoffwechseln), frühere Exposition gegenüber dem Allergen (das Risiko einer schweren Anaphylaxie ist bei episodischer Exposition höher als bei ständiger Exposition, gleichzeitige Exposition gegenüber dem parenteral verabreichten Allergen und dem in der Umgebung vorhandenen Allergen: z. B. während der Immuntherapie bei der Immuntherapie des Patienten, z. B. während der Immuntherapie des Patienten, z. B. während der Behandlung von Anaphylaxie, z. B. während der Behandlung von Anaphylaxie. z. B. während der Immuntherapie in der Bestäubungsphase), medizinische Verfahren (z. B. Verabreichung von Diagnoseinstrumenten, In-vivo-Tests, Provokationstests, chirurgische Eingriffe mit lokaler oder allgemeiner Anästhesie).
Es wird geschätzt, dass bei ~30% der anaphylaktischen Reaktionen sogenannte Kofaktoren, also fördernde Faktoren, eine wichtige Rolle spielen. Dazu gehören körperliche Anstrengung, Alkoholkonsum, Kühlung, bestimmte Medikamente (NSAIDs) und akute Infektionen.
Da bei nicht-allergischen Reaktionen keine Immunmechanismen beteiligt sind, kann es nach der ersten Exposition gegenüber dem Wirkstoff zu einem Schock kommen. Die häufigsten Ursachen für Anaphylaxie sind Medikamente, Lebensmittel und Insektengifte. Selbst in ~30 % der Fälle wird die Ursache trotz eingehender Untersuchung nicht festgestellt (idiopathische Anaphylaxie). Manchmal wird eine Anaphylaxie nur durch das Zusammentreffen von 2 oder mehr Faktoren ausgelöst (z. B. das Allergen, das die Allergie auslöst, und körperliche Anstrengung). Die IgE-abhängige Reaktion ist der häufigste anaphylaktische Mechanismus. Nicht-immunologische Reaktionen treten weniger häufig auf. Ihr gemeinsames Merkmal ist die Degranulation von Mastzellen und Basophilen. Die freigesetzten und gebildeten Mediatoren (u. a. Histamin, Tryptase und Arachidonsäure-Metaboliten, plättchenaktivierender Faktor, Stickoxid) kontrahieren die glatte Muskulatur in den Bronchien und im Verdauungstrakt, erhöhen die Durchlässigkeit, erweitern die Blutgefäße und stimulieren die sensorischen Nervenenden. Darüber hinaus aktivieren sie Entzündungszellen, das Komplementsystem, das Gerinnungs- und Fibrinolysesystem und wirken als Chemotaktiker auf Eosinophile, wodurch die anaphylaktische Reaktion verstärkt und verlängert wird. Die erhöhte Gefäßpermeabilität und der schnelle Transfer von Flüssigkeiten in den extravaskulären Raum können zu einem Verlust von bis zu 35 % des effektiven zirkulierenden Blutvolumens in ~10 Minuten führen.
KLINISCHES SCENARIO UND NATURGESCHICHTE Oben
Symptome der Anaphylaxie können leicht, mittelschwer oder sehr schwer mit Schock sein und treten meist innerhalb weniger Sekunden bis Minuten nach der Exposition gegenüber dem verursachenden Agens auf (manchmal bis zu mehreren Stunden):
1) Haut und Unterhautgewebe: Urtikaria oder vasomotorische Ödeme, Hautrötung
2) Atemwege: Ödeme der oberen Atemwege, Heiserkeit, Stridor, Husten, Keuchen, Dyspnoe, Rhinitis
3) Verdauungstrakt: Übelkeit, Erbrechen, Bauchschmerzen, Durchfall
4) systemische Reaktion: Hypotonie und andere Manifestationen eines Schocks →chap. 2.2, in bis zu 30 %; kann gleichzeitig mit den anderen Manifestationen der Anaphylaxie auftreten oder, häufiger, kurz danach
5) weniger häufig: Schwindel oder Kopfschmerzen, Uteruskontraktionen, Gefühl der Gefahr.
Anfänglich milde Symptome (z. B. auf Haut und Unterhautgewebe beschränkt) können schnell fortschreiten und lebensbedrohlich werden, wenn nicht sofort eine geeignete Behandlung eingeleitet wird. Es können auch späte oder biphasische Reaktionen auftreten, bei denen die Symptome nach 8-12 Stunden fortschreiten oder sich wieder verstärken. Anaphylaktische Symptome können trotz adäquater Behandlung bis zu mehreren Tagen andauern, insbesondere wenn es sich bei dem verursachenden Agens um ein Nahrungsmittelallergen handelt.
Symptome eines anaphylaktischen Schocks (unabhängig von der Ursache): kalte, blasse, verschwitzte Haut, kollabierte subkutane Venen, Hypotonie, Tachykardie, Oligurie oder Anurie, unwillkürlicher Stuhlgang und Bewusstlosigkeit. Es kann zu einem Herzstillstand kommen.
DIAGNOSE Oben
Basierend auf typischen Anzeichen und Symptomen und dem engen zeitlichen Zusammenhang zwischen dem auslösenden Faktor und der Entwicklung der Manifestationen. Diagnostische Kriterien für Anaphylaxie nach WAO →Tabelle 1-1. Je schneller die Symptome auftreten, desto größer ist das Risiko einer schweren und möglicherweise lebensbedrohlichen anaphylaktischen Reaktion. Die Bestimmung von Tryptase, Histamin oder Methylhistamin ist kein allgemein verfügbarer Test und hat keine praktische Bedeutung. In den Leitlinien wird die Tryptasebestimmung als einziger Test für die Diagnose empfohlen. Eine Blutprobe sollte innerhalb von 60-90 Minuten entnommen werden. Ein Wert >11,4 ng/ml ist ein Hinweis auf eine Mastzellen-/Basophilenaktivierung. Hohe Spezifität, aber geringe Empfindlichkeit. Dies kann bei Gerichtsverfahren nützlich sein. ≥4 Wochen nach der Anaphylaxie-Episode sollte die Ursache bestätigt werden: eine spezifische IgE-Bestimmung kann nützlich sein. Provokationstests sollten unter ärztlicher Aufsicht und mit Mitteln zur Behandlung unerwünschter Ereignisse durchgeführt werden.
In der Praxis ist es wichtig, die Anaphylaxie von der häufigeren vasovagalen Synkope zu unterscheiden. Bei einer Synkope ist die Haut in der Regel kalt und blass, aber es treten keine Urtikaria, Ödeme, Juckreiz, Bronchialobstruktion oder Übelkeit auf, und anstelle einer Tachykardie wird eine Bradykardie beobachtet.
Behandlung oben
1. Sofortige Unterbrechung der Exposition gegenüber der Substanz, die im Verdacht steht, die allergische Reaktion auszulösen (z. B. Unterbrechung der Verabreichung des Arzneimittels, Transfusion des Blutbestandteils oder Blutderivats).
2. um Hilfe rufen.
3. die Durchgängigkeit der Atemwege, die Atmung, den Blutkreislauf und das Bewusstsein beurteilen. Falls erforderlich, die Durchgängigkeit der Atemwege sicherstellen und bei Atem- oder Kreislaufstillstand mit der Wiederbelebung beginnen →Kap. 2.1. Bei Stridor oder schweren Ödemen im Gesicht und in den oberen Atemwegen (Ödeme der Zunge, der Mundschleimhaut und des Rachens, Heiserkeit) ist eine endotracheale Intubation in Erwägung zu ziehen →Kap. 25.19.1. Eine verzögerte Intubation kann das Erreichen des Ziels erschweren und ein fehlgeschlagener Intubationstest kann das Ödem verschlimmern. Im Falle eines Ödems, das die Durchgängigkeit der Atemwege bedroht und eine endotracheale Intubation unmöglich macht, sollte eine Krikothyreotomie durchgeführt werden → Kap. 25.19.5.
4. Adrenalin verabreichen
1) Bei Patienten mit einer anaphylaktischen Reaktion in der Anamnese, die einen vorgefüllten Injektor mit Adrenalin oder einen Autoinjektor (Bleistift, Kugelschreiber) bei sich tragen, sofort 1 Dosis Adrenalin IM in die Seitenfläche des Oberschenkels injizieren, auch wenn die Symptome nur leicht sind (es gibt keine Gegenanzeigen für die Verabreichung von Adrenalin in dieser Situation, und je schneller es verabreicht wird, desto schneller ist die Wirksamkeit der Behandlung).
2) Bei erwachsenen Patienten, die den Spontankreislauf aufrechterhalten, 0,3 mg (Autoinjektor oder Injektor 0,3 mg oder 0,5 mg) in den seitlichen Oberschenkel injizieren (1 mg/ml Lösung); bei Kindern 0,01 mg/kg, Autoinjektor 0,15 mg bei Kindern 7,5-25 kg, 0,3 mg bei Kindern >25 kg). Die Dosis kann alle ~5-15 Minuten wiederholt werden, wenn keine Besserung eintritt oder der Blutdruck zu niedrig bleibt (bei den meisten Patienten wird eine Verbesserung des Allgemeinzustands nach 1-2 Dosen erreicht). Im Zweifelsfall auch bei anaphylaktischem Schock verabreichen, da die Wirksamkeit am höchsten ist, wenn die Verabreichung unmittelbar nach Einsetzen der Symptome erfolgt. Verabreichen Sie keine VSc.
5. Legen Sie den Patienten in Rückenlage mit hochgelegten Beinen, was bei der Behandlung von Hypotonie hilfreich ist, aber nicht empfohlen wird bei Patienten mit Atembeschwerden, Frauen in fortgeschrittener Schwangerschaft (sie sollten auf die linke Seite gelegt werden) und bei Patienten, die erbrechen.
6. Sauerstoff über die Gesichtsmaske verabreichen (im Allgemeinen 6-8 l/min); Indikationen: Ateminsuffizienz, anhaltende Anaphylaxie (die die Verabreichung mehrerer Dosen Adrenalin erfordert), chronische Atemwegserkrankungen (Asthma, COPD), chronische Erkrankungen des Herz-Kreislauf-Systems (z. B. ischämische Herzerkrankung), Manifestationen einer kürzlich aufgetretenen Myokardischämie, Patienten, die kurz wirksame inhalative β-Mimetika erhalten.
7. Stellen Sie den Zugang zu den peripheren Venen mit 2 Kanülen großen Durchmessers (optimal ≥1,8 mm) sicher und verwenden Sie Schnellperfusionskits.
8. Flüssigkeitsperfusion: Bei Patienten mit signifikantem Blutdruckabfall und ausbleibender Reaktion auf die Verabreichung von Adrenalin i.m. so schnell wie möglich 1-2 l 0,9 % NaCl intravenös verabreichen (5-10 ml/kg in den ersten 5-10 Minuten bei Erwachsenen und 10 ml/kg bei Kindern). Einige Patienten benötigen die Transfusion großer Flüssigkeitsmengen (z. B. 4-8 l); in diesen Fällen werden ausgewogene kristalloide Flüssigkeiten (und/oder Kolloide) verwendet. Glukoselösungen und Hydroxyethylstärkelösungen (HES) sollten nicht verwendet werden. Die Verwendung von kolloidalen Lösungen ist ebenso wirksam wie kristalloide Lösungen, aber teurer.
9. Überwachen Sie den Blutdruck und, je nach Zustand des Patienten, EKG, Pulsoximetrie oder arterielle Blutgase.
10. Bei Patienten mit schwerem Atemwegsödem, Bronchialkrämpfen oder Blutdruckabfall, die auf mehrfache Adrenalininjektionen und Flüssigkeitstransfusionen nicht ansprechen. → Erwägen Sie die Verwendung von Adrenalin 0,1-0,3 mg in 10 ml 0,9 % NaCl als intravenöse Injektion über einige Minuten oder als kontinuierliche intravenöse Infusion 1-10 μg/min (1 mg Lösung in 10 ml 0,9 % NaCl). EKG-Überwachung, da bei diesem Verfahren ein hohes Risiko für Herzrhythmusstörungen besteht. Bei Patienten, die β-Blocker erhalten, ist Adrenalin oft unwirksam. In diesem Fall muss vor allem intravenös Flüssigkeit verabreicht und die Verabreichung von intravenösem Glucagon in Betracht gezogen werden (→ unten). (→unten).
11. Zusätzliche Maßnahmen
1) Antihistaminika: Bei Anaphylaxie verringern H1-Blocker den Juckreiz der Haut, das Auftreten von Urtikarialbläschen und die Intensität des Angioödems; sie helfen auch bei der Behandlung der nasalen und okulären Symptome. Sie sollten nicht anstelle von Adrenalin verwendet werden, da sie langsamer wirken und ihr Einfluss auf den Verlauf der Atemwegsobstruktion, die Senkung des Blutdrucks oder das Auftreten eines anaphylaktischen Schocks nicht eindeutig nachgewiesen wurde. Anwendung als Zusatzbehandlung nach der Grundbehandlung. H1-Blocker als langsame intravenöse Injektion verabreichen (Clemastin 2 mg oder Antazolin 200 mg in 10 ml 0,9% NaCl, in Chile gibt es sie nur in Salben, aber Chlorphenamin iv. ist in Ampullen zu 10 mg in 1 ml erhältlich). Im Falle einer Hypotonie ist die Verabreichung eines H2-Blockers zu erwägen. (Ranitidin 50 mg alle 8-12 Stunden oder 150 mg 2 × täglich).
2) Verabreichung eines Bronchodilatators, wenn der Bronchialspasmus nach Verabreichung von Adrenalin nicht abklingt: kurz wirksames β-Mimetikum in vernebelter Form (z. B. Salbutamol 2,5 oder 5 mg in 3 ml 0,9 % NaCl) oder Inhalator; falls erforderlich, können die Inhalationen wiederholt werden; verwenden Sie keine inhalativen β-Mimetika anstelle von Adrenalin, da sie eine Obstruktion der oberen Atemwege (z. B. Kehlkopfödem) nicht verhindern oder verringern.
3) Bei Patienten mit einem systolischen Blutdruck <90 mm Hg trotz Verabreichung von Adrenalin IM und perfundierenden Flüssigkeiten → die Verwendung eines vasokonstriktorischen Medikaments (Noradrenalin oder Dopamin ) als Dauerinfusion in Betracht ziehen. (Dosierung →Kap. 2.2, Behandlung).
4) Bei Patienten, die β-Blocker erhalten und nicht auf eine Adrenalinbehandlung ansprechen → Verabreichung von Glucagon als langsame iv-Infusion 1-5 mg über ~5 min und anschließend als kontinuierliche iv-Infusion 5-15 μg/min, je nach klinischem Ansprechen, erwägen. Häufige Nebenwirkungen sind Übelkeit, Erbrechen und Hyperglykämie.
5) Der Einsatz von Glukokortikoiden ist für die Behandlung der akuten Phase des anaphylaktischen Schocks von geringem Nutzen, kann aber die Spätphase der Anaphylaxie verhindern. Verwenden Sie keine Glukokortikoide anstelle von Adrenalin als Mittel der ersten Wahl. Maximal 3 Tage lang iv (z. B. Methylprednisolon 1-2 mg/kg, dann 1 mg/kg/d, oder Hydrocortison 200-400 mg, dann 100 mg alle 6 Stunden) oder POV verabreichen.
6) Überweisen Sie den Patienten auf die Intensivstation, wenn die anaphylaktische Reaktion trotz Behandlung nicht abklingt.
12. Beobachtung nach Abklingen der Symptome
1) Beobachtung des Patienten für 8-24 Stunden wegen des Risikos einer anaphylaktischen Spätreaktion oder einer anhaltenden Anaphylaxie. 24 Stunden lang beobachten, insbesondere bei Patienten mit schwerer Anaphylaxie unbekannter Ätiologie, mit langsamem Einsetzen der Symptome, bei Patienten mit schwerem Asthma oder schwerem Bronchospasmus, wenn die Möglichkeit einer kontinuierlichen Exposition gegenüber dem Allergen besteht, und bei Patienten mit einer biphasischen Reaktion in der Vorgeschichte.
2) Patienten, die innerhalb von 8 Stunden nach Abschluss der Behandlung frei von Symptomen einer Anaphylaxie sind, können entlassen werden. Warnen Sie vor der Möglichkeit eines erneuten Auftretens der Symptome und weisen Sie darauf hin, wie in solchen Fällen zu verfahren ist. Verschreiben Sie eine vorgefüllte Spritze mit Adrenalin, die der Patient immer bei sich tragen muss. Ein OV H1-Blocker (z.B. Clemastin in 1 mg-Tabletten; empfohlen wird die einmalige Einnahme von 2 Tabletten; in Chile gibt es ihn nur in Salben, aber Chlorphenamin iv. in 10 mg-Ampullen in 1 ml ist erhältlich) und ein OV-Glukokortikoid (Prednison in 20 mg-Tabletten; empfohlen wird die einmalige Einnahme von 2-3 Tabletten) können auch mit der Indikation zur Anwendung nach der Adrenalininjektion verordnet werden (wenn der Patient dann orale Medikamente erhalten kann).
3) Überweisen Sie den Patienten an die allergologische Abteilung, um die Ursache der Anaphylaxie, die Methoden zu ihrer Vorbeugung und den anschließenden Behandlungsplan zu ermitteln (→oben). Bei Reaktionen auf Wespen- oder Bienenstiche sollte der Patient nach Bestätigung einer Allergie gegen das Gift dieser Insekten für eine spezifische Immuntherapie qualifiziert werden.
PRÄVENTION Oben
Bei Patienten mit Verdacht auf Anaphylaxie oder mit einer in der Anamnese bestätigten Anaphylaxie ist festzustellen, ob es sich tatsächlich um eine anaphylaktische Reaktion gehandelt hat, und die Ursache zu ermitteln. Der Test sollte frühestens 4 Wochen nach der Anaphylaxie-Episode durchgeführt werden. Behandlungsalgorithmus bei Verdacht auf Anaphylaxie in der Anamnese →Abb. 1-1.
Primärprävention
1) Vorsichtsmaßnahmen zur Verringerung des Risikos des Auftretens eines anaphylaktischen Schocks
1) Bei der Verabreichung von Medikamenten: wenn möglich, Medikamente VO und nicht parenteral verabreichen. Fragen Sie bei der Anamneseerhebung immer nach Allergien, insbesondere vor der Verabreichung von intravenösen Medikamenten. Unterschätzen Sie nicht die Hinweise anderer Ärzte oder die Meinung des Patienten über eine Überempfindlichkeit gegen ein Arzneimittel. Testen und verabreichen Sie ein Medikament, das eine anaphylaktische Reaktion auslösen kann, auf die empfohlene Weise. Achten Sie bei einer IM- oder VSc-Injektion darauf, dass die Nadel nicht in ein Blutgefäß gestochen wird. Beobachten Sie den Patienten 30-60 Minuten lang nach der Verabreichung eines Arzneimittels, das Anaphylaxie auslösen kann.
2) Bei Impfstoffen und Verabreichung von Seren:
a) antivirale Impfstoffe: Anamnese über Überempfindlichkeit gegen Hühnerei-Proteine erfragen
b) Antitoxine (z.B. Antitetanus, Antidiphtherie, Antibotulinum, Anti-Viperngift): Humanseren verabreichen. Ist dies nicht möglich und besteht der Verdacht auf eine Allergie, verabreichen Sie Tierseren nach Verabreichung von Antihistaminika und Glukokortikoiden o.v. oder i.v.
3) Bei der allergologischen Diagnose: Führen Sie In-situ-Tests anstelle von Intrakutantests durch; führen Sie keine Hauttests in der Pollensaison bei Patienten mit Pollenallergie durch. Durchführung von Provokationstests mit oralen oder inhalativen Medikamenten in einer Krankenhausumgebung. Bei Patienten mit einer Anaphylaxie in der Vorgeschichte ist es besser, das spezifische IgE im Serum zu bestimmen, als Hauttests durchzuführen.
2. Sicherstellen, dass medizinische Verfahren, die mit einem erhöhten Anaphylaxierisiko verbunden sind (z. B. spezifische Immuntherapie, insbesondere gegen Insektengifte, Verabreichung von biologischen Medikamenten iv,
1) Ausrüstung und Medikamente: Stethoskop und Blutdruckmessgerät; Tourniquet, Spritzen, Nadeln, 14 G- oder 16 G-Gefäßkanülen; Adrenalin für Injektionen (1 mg/ml); Sauerstofftherapiegeräte →Kap. 25.21; Oropharyngealtubus und Ballonbeatmung mit Gesichtsmaske; 0,9 % NaCl (500 ml in Flaschen oder Beuteln) und Infusionssets; Antihistaminika zur intravenösen Verabreichung (Clemastin oder Antazolin, in Chile nur als Salbe erhältlich, aber Chlorphenamin IV ist in Ampullen zu 10 mg in 1 ml erhältlich), Glukokortikoide zur intravenösen Verabreichung (z. B. Methylprednisolon, Methylprednisolon, Methylprednisolon, Methylprednisolon, Methylprednisolon). (z. B. Methylprednisolon, Hydrocortison); Vernebler und kurz wirksame β-Mimetika zur Verneblung (z. B. Salbutamol).
2) Das mit der Verabreichung des Allergens, des Arzneimittels oder des Diagnostikums verbundene Risiko kann durch die vorherige Verabreichung eines Antihistaminikums und/oder Glukokortikoids (z. B. 50 mg Prednison POV 12, 7 und 1 Stunde vor der Verabreichung des Arzneimittels oder Diagnostikums, das Anaphylaxie auslösen kann) minimiert werden.
Sekundärprävention
Präventive Maßnahmen bei Personen mit anaphylaktischem Schock in der Vorgeschichte. Die Anwendung dieser Methoden erfordert eine angemessene Aufklärung der Patienten.
1. wenn identifiziert, Konsum von Auslösern (Drogen, Nahrung) und Vermeiden von auslösenden Verhaltensweisen (Insekten).
2. nach Möglichkeit eine Desensibilisierung durchführen (z. B. spezifische Immuntherapie bei Patienten mit Hymenopterengiftallergie oder spezifische Desensibilisierung gegen Arzneimittel) oder eine Toleranz entwickeln (bei Überempfindlichkeit gegen Arzneimittel, z. B. ASS, Chemotherapeutika, monoklonale Antikörper, Antibiotika).
3. Tragen Sie immer eine vorgefüllte Spritze oder einen Autoinjektor mit Adrenalin bei sich (Kits mit 2 Autoinjektoren mit Standarddosen von Adrenalin sind erhältlich) für die Selbstverabreichung von IM, OV H1-Blocker und OV Glukokortikoiden →oben.
Absolute Indikationen für die Verschreibung von Adrenalin zur Selbstverabreichung (vorgefüllte Spritze oder Autoinjektor):
1) Anaphylaxie vor Nahrungsmitteln, Hymenopteren-Insektengiften (auch während der Immuntherapie), Latex, luftgetragenen Allergenen, Belastungsinduzierte oder idiopathische
2) Koexistenz von Nahrungsmittelallergie und schlecht kontrolliertem Asthma oder mittelschwerem/schwerem Asthma
3) Basophilen- und Mastzellaktivierungssyndrome und Erkrankungen mit erhöhter Tryptasekonzentration.
Relative Angaben:
1) leichte oder mittelschwere Reaktionen auf Erdnüsse oder Nüsse (außer orales Allergiesyndrom )
2) Nahrungsmittelallergie bei Kindern (außer OAS)
3) erhebliche Entfernung zwischen Wohnort und Behandlungsort und frühere leichte oder mittelschwere Reaktion auf Nahrungsmittel, Insektengift, Latex
4) leichte oder mittelschwere Reaktion auf sehr kleine Mengen von Nahrungsmitteln (außer OAS).
4. Tragen Sie relevante medizinische Informationen im Ausweis oder auf einem Armband mit sich.
5. Pharmakologische Prophylaxe: kontinuierliche Verabreichung von Antihistaminika bei Patienten mit häufigen Episoden idiopathischer Anaphylaxie oder rechtzeitige Verabreichung eines Glukokortikoids (intravenös oder intravenös) und eines Antihistaminikums vor dem Kontakt mit dem auslösenden Faktor (z. B. vor einer radiologischen Untersuchung mit Kontrastmittel → oben). Umstrittene Verwendung, weil sie ein falsches Gefühl der Sicherheit vermittelt. Reduziert nachweislich das Auftreten von leichten Sofortreaktionen. Unwirksam bei Anaphylaxie nach Anstrengung.
Denken Sie daran, dass die Anwendung der oben genannten Methoden eine angemessene Unterweisung der Patienten erfordert.
TABELLEN UND ABBILDUNGEN
Tabelle 1-1. Diagnostische Kriterien für Anaphylaxie nach WAO
Die Wahrscheinlichkeit einer Anaphylaxie ist hoch, wenn ≥1 der folgenden Kriterien erfüllt ist:
1) plötzliches Auftreten von Symptomen (innerhalb von Minuten oder Stunden) an der Haut und/oder Schleimhaut (z.B. z.B. generalisierte Urtikaria, Juckreiz oder Rötung, Lippen-, Zungen- und Gaumenzäpfchenödem)
und zusätzlich ≥1 der folgenden Punkte:
a) Atemstörungen (Dyspnoe, Bronchospasmus mit Keuchen, Stridor, verminderter PEF, Hypoxämie)
b) verminderter Blutdruck oder Symptome, die auf ein Organversagen hinweisen (z. B. Hypotonie, Synkope, unkontrolliertes Urinieren/Entleeren)
2) ≥2 der folgenden Manifestationen, die kurz nach dem Kontakt mit dem vermuteten Allergen auftreten (in einigen Fällen innerhalb von Minuten oder Stunden):
a) Veränderungen im Haut- und Schleimhautbereich (z. B. generalisierte Urtikaria, generalisierte Urtikaria, Urtikaria, Urtikaria, Urtikaria, Urtikaria, Urtikaria, Urtikaria, Urtikaria, Urtikaria). z.B. generalisierte Urtikaria, Juckreiz und Rötung, Lippen-, Zungen- und Gaumenzäpfchenödem)
b) Atemstörungen (z.B. Dyspnoe, Bronchospasmus, Bronchospasmus). Dyspnoe, Bronchospasmus mit Keuchen, Stridor, verminderter PEF, Hypoxämie)
c) verminderter Blutdruck oder Symptome, die auf ein Organversagen hindeuten (z. B. Hypotonie, Synkope, unkontrolliertes Wasserlassen/Erbrechen)
d) Magen-Darm-Störungen (z. B. kolikartige Bauchschmerzen, Erbrechen)
3) Blutdruckabfall nach Kontakt mit einem bekannten Allergenb (für einige Minuten oder Stunden):
a) Neugeborene und Kinder: niedriger systolischer Blutdruck (für die jeweilige Altersgruppe) oder Abnahme des systolischen Blutdrucks um >30 %c im Vergleich zum Ausgangswert
b) Erwachsene: systolischer Blutdruck <90 mm Hg oder Abnahme des systolischen Blutdrucks um >30 % im Vergleich zum Ausgangswert.
a Oder ein anderer Faktor, z. B. eine immunologische IgE-unabhängige oder nicht-immunologische (direkte) Mastzellenaktivierung.
b Z.B. nach einem Insektenstich kann ein Blutdruckabfall die einzige Manifestation einer Anaphylaxie sein. Ähnlich verhält es sich mit dem Auftreten einer generalisierten Urtikaria nach Verabreichung aufeinander folgender Dosen einer Allergenimmuntherapie.
c Ein niedriger systolischer Blutdruck bei Kindern ist definiert als: <70 mm Hg bei Kindern zwischen 1 Monat und 1 Jahr; <(70 mm Hg + ) zwischen 1-10 Jahren; <90 mm Hg zwischen 11-17 Jahren. Die normale Pulsfrequenz liegt bei Kindern im Alter von 1-2 Jahren im Bereich von 80-140/min, im Alter von 3 Jahren bei 80-120/min und >3 Jahren bei 70-115/min. Atemstörungen treten bei Neugeborenen häufiger auf als Hypotonie oder Schock; in dieser Altersgruppe äußert sich ein Schock zunächst häufiger durch Tachykardie als durch Hypotonie.
Von: Welt-Allergie-Organ. J., 2011; 4: 13-37 und World Allergy Organ. J., 2015; 8: 32.
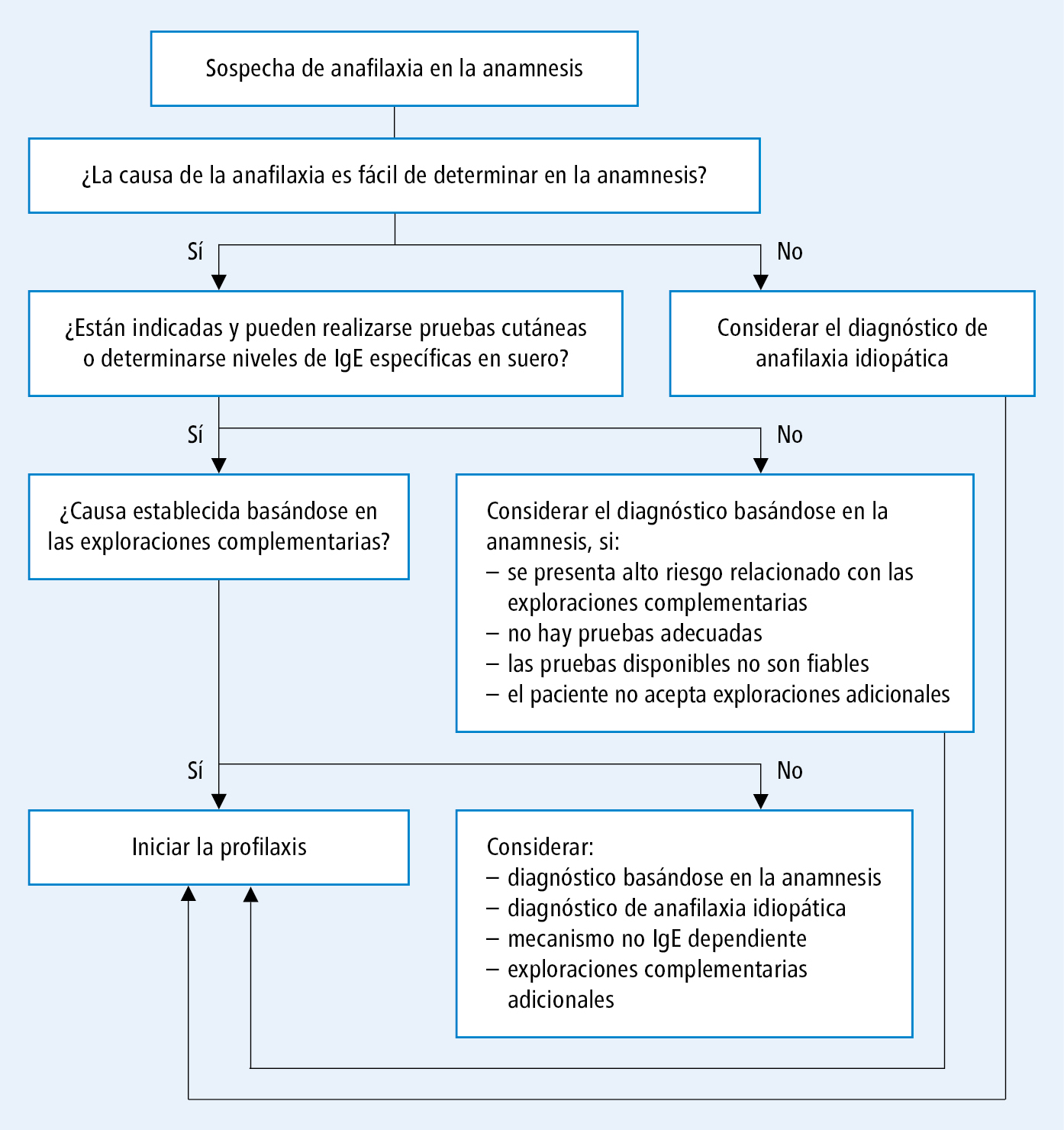
Abb. 1-1. Algorithmus für Maßnahmen bei Verdacht auf Anaphylaxie
.