Introducción
La infección por Mycoplasma pneumoniae afecta a la piel y las mucosas hasta en un 25% de los casos,1 y puede causar eritema multiforme (EM)2 y síndrome de Stevens-Johnson/necrólisis epidérmica tóxica (SJS/TEN).3 El solapamiento clínico entre estas afecciones, que ha dado lugar a un prolongado debate en la literatura,4-9 dificulta el diagnóstico en algunos casos.10,11 Recientemente se ha publicado una extensa revisión de 202 casos de ME, SJS y mucositis sin erupción inducidos por M. En sus conclusiones, los autores proponen una nueva entidad a la que denominan erupción y mucositis inducidas por Mycoplasma. Presentamos un caso que nos pareció difícil de clasificar y que fue consistente con la nueva entidad descrita. Como sugieren dichos autores, creemos que esta entidad podría ser útil en el diagnóstico y tratamiento de estos casos en la práctica diaria.
Descripción del caso
La paciente, una chica de 16 años previamente sana, presentó una historia de 7 días de fiebre de 38,5°C, odinofagia, tos y sibilancias. Se le diagnosticó bronquitis aguda y recibió tratamiento con budesonida inhalada e ibuprofeno. Posteriormente fue atendida por la rápida aparición de lesiones en la piel y las mucosas. No había recibido otros fármacos y no refería antecedentes de infección herpética.
La exploración física reveló una intensa estomatitis con úlceras confluentes y costras que afectaban a todos los labios y a las mucosas oral, palatina y faríngea, asociada a hiperemia conjuntival bilateral con secreción. En la piel de la cara, el tronco, las extremidades, el periné y la mucosa genital se observaban numerosas placas eritematosas irregulares con vesículas centrales y un halo eritematoso que les daba el aspecto de lesiones en diana atípicas (Fig. 1). Las palmas de las manos y las plantas de los pies no estaban afectadas. No se observó exudado amigdalino y no había ganglios linfáticos palpables en la cabeza y el cuello. La auscultación del tórax reveló crepitaciones. El examen abdominal era normal.
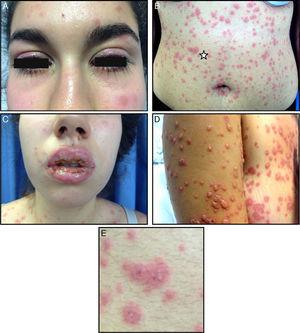
A, Hiperemia conjuntival bilateral con secreción. B, Pápulas eritematosas irregulares, edematosas, con vesículas centrales y un halo eritematoso, formando lesiones diana atípicas palpables, extendidas por la cara, el tronco, las extremidades y las mucosas perineales y genitales, sin afectar a las palmas de las manos ni a las plantas de los pies. C, Erosiones, úlceras confluentes y costras en los labios y las mucosas. D, Cambios en las lesiones cutáneas 2 días después del inicio de la erupción. E, Detalle de las lesiones atípicas en diana (corresponde a la zona de la estrella en la imagen B).
El paciente ingresó con una sospecha clínica de eritema multiforme mayor secundario a infección por M pneumoniae. Las pruebas de laboratorio fueron las siguientes: Proteína C reactiva, 21mg/dL; título de antiestreptolisina O, 222U/mL; recuento de leucocitos, 22850células/μL (82,3% neutrófilos, sin linfocitos atípicos); anticuerpos IgM contra M pneumoniae, 292U; serología para virus del herpes simple, virus de Epstein-Barr y citomegalovirus, negativa. La radiografía de tórax mostró un infiltrado de neumonía en el lóbulo superior derecho (Fig. 2). La biopsia de piel reveló una intensa lesión de interfase vacuolar, queratinocitos necróticos aislados y una extensa separación dermoepidérmica, sin necrosis epitelial (Fig. 3).

Infiltrado de neumonía en el lóbulo superior derecho (flecha).

Histopatología: extensa lesión de interfase vacuolar, queratinocitos necróticos aislados y extensa separación dermoepidérmica sin necrosis epitelial. Hematoxilina-eosina, aumento originalx10.
Se inició tratamiento con metilprednisolona intravenosa, 1mg/kg/d, claritromicina y aciclovir. El aciclovir se retiró tras recibir los resultados de la serología. Se aplicaron corticoides y antibióticos tópicos en las mucosas conjuntivales y orales, y se administró soporte de fluidos y analgesia hasta que el estado del paciente mejoró.
Las lesiones cutáneas aumentaron durante otros 3 días, afectando hasta el 20% de la superficie corporal, y adquirieron un aspecto costroso y purpúrico, observándose las lesiones simultáneamente en distintas etapas. Algunas lesiones desarrollaron ampollas flácidas que no se fusionaron ni se rompieron. El signo de Nikolski fue negativo y no se produjo exfoliación. Al cabo de 10 días, el estado de la paciente había mejorado lo suficiente como para que fuera dada de alta con sólo una hiperpigmentación residual.
Discusión
M pneumoniae está implicado en hasta el 40% de las neumonías atípicas, especialmente en niños y adultos jóvenes.1 Provoca cambios en la piel hasta en una cuarta parte de los pacientes, siendo la erupción inespecífica la más común, aunque también se observan estomatitis, úlceras vaginales, pitiriasis rosada, enfermedad de Kawasaki, vasculitis leucocitoclástica, dermatosis pustulosa subcorneal, síndrome de Sweet, púrpura trombocitopénica trombótica, enfermedad de Raynaud, púrpura de Henoch-Schonlein y otras afecciones10. Se desconoce la incidencia exacta de la ME en niños y adultos jóvenes que desarrollan una infección por M pneumoniae y otras especies de Mycoplasma13 , mientras que la del SJS se ha estimado en aproximadamente un 5%, aunque estos datos pueden verse afectados por la confusa nomenclatura.10,11 Debido al solapamiento clínico entre estos síndromes, la ME, el SJS y la TEN se han considerado durante décadas parte de un espectro. Sin embargo, el estudio de Reacciones Adversas Cutáneas Graves concluyó que la ME y el SJS/TEN pueden separarse en 2 grupos distintos en función de sus características clínicas.5 Un estudio multicéntrico posterior confirmó la validez de esa clasificación y su correlación con los factores etiológicos y pronósticos,8 y las 2 afecciones se consideran ahora entidades separadas.9 Fue difícil clasificar con seguridad a nuestra paciente en uno de estos grupos, ya que el origen infeccioso, el inicio agudo, la morfología en diana de las lesiones y la evolución clínica favorable apoyaban el diagnóstico de ME, mientras que la sintomatología general, la distribución central con diseminación centrípeta y la gran superficie afectada por las lesiones, junto con la intensa afectación de 3 mucosas, era consistente con el SSJ. Las diferencias entre estas afecciones se resumen en la Tabla 1.
Diferencias entre el sarpullido inducido por micoplasma y la mucositis, el eritema multiforme y el espectro del síndrome de Stevens-Johnson/necrólisis epidérmica tóxica.
| Epidemiología | Etiología | Lesión básica | Distribución | Extensión | Pronóstico | Tratamiento | |
|---|---|---|---|---|---|---|---|
| M pneumoniae-Erupción y mucositis inducidas por M pneumoniae | Edad media=12 años Prodominio de la infección de las vías respiratorias |
M pneumoniae | Vesículas, ampollas, mucositis (≥2 mucosas) | Variable Predominantemente acral |
Variable | Favorable 8% de recurrencia |
Macrólidos |
| EM | Edad media=25 años Historia de infección por VHS |
46% VHS8 (5% relacionado con fármacosrelacionados con fármacos) | Lesiones diana típicas/atípicas elevadas | Acral | 10% | Favorable, 30% tasa de recurrencia | Sintomática Considere la supresión del VHS |
| Espectro del SJS | Edad media=45 años8 Exposición a fármacos |
45% relacionada con fármacos8 Otras enfermedades (enfermedad del colágeno, VIH, tumores, 15% VHS) |
Las lesiones atípicas planas Las ampollas que surgen en las máculas y parches |
Tronco | 10% | 4%a | Retirada de los fármacos causantes Medidas de apoyo |
| SJS/TEN | 10-30% | 7%a | |||||
| TEN | >30% | 40%a |
Abreviaturas: EM, eritema multiforme; VHS, virus del herpes simple; SJS, síndrome de Stevens-Johnson; TEN, necrólisis epidérmica tóxica.
Mortalidad.
En un estudio publicado recientemente por Canavan et al.,12 los autores revisaron las características epidemiológicas y clínicas de los 202 casos publicados de erupción mucocutánea asociada a M pneumoniae. Sus resultados, que resumimos aquí, les llevaron a proponer la creación de una nueva entidad separada del espectro EM. Sus pacientes eran jóvenes (edad media, 11,9 años), con síntomas prodrómicos consistentes en tos, malestar y fiebre la semana anterior a la erupción cutánea. La distribución de las lesiones era acral en el 46%, generalizada en el 31% y en el tronco en el 23%; la morfología de las lesiones era variable, siendo las formas más comunes las vesículas y ampollas (77%) y las lesiones en diana (48%). La afectación de las mucosas fue intensa y fundamental para el diagnóstico. La más frecuente fue la mucositis oral, que se produjo en el 94% de los casos, seguida de la conjuntivitis purulenta bilateral (82%) y la afectación de la mucosa urogenital (63%). El número medio de mucosas afectadas fue de 2,5. La enfermedad tuvo un curso benigno en la mayoría de los pacientes, con una recuperación completa en el 81%. Sólo el 4% de los pacientes requirieron tratamiento en una unidad de cuidados intensivos según ese artículo de revisión, y la mortalidad estimada fue del 3%. Los pacientes fueron tratados principalmente con antibióticos (80%) y corticoides sistémicos (35%); una minoría (8%) recibió inmunoglobulina intravenosa. Las tasas de recurrencia no fueron especialmente altas (8%). Estos autores concluyeron que la etiología, la morfología de la lesión y la evolución clínica, así como el tratamiento potencialmente distinto de estos pacientes, justificaban la designación de una entidad clínica distinta de la EM clásica asociada al virus del herpes simple y de la SJS/TEN inducida por fármacos. Propusieron el término erupción y mucositis inducida por micoplasma (MIRM). Esta nueva clasificación es especialmente útil en los casos de mucositis extensa debida a M pneumoniae sin erupción cutánea (MIRM sine rash para esos autores), que no se adaptan a las clasificaciones anteriores y que podrían deberse a determinadas cepas de M pneumoniae.
La hipótesis etiológica y patogénica es que la MIRM está causada por la producción de inmunoglobulinas por parte de clones proliferantes de células B, y que esto conduce al depósito de inmunocomplejos en la piel y a la activación del complemento. Esto también la diferencia de la ME y del SJS/TEN, causados por una reacción de hipersensibilidad retardada de tipo IV y por citotoxicidad mediada por Fas.
Conclusión
Nuestro caso es compatible con los descritos por Canavan et al. y su clasificación dentro de esta nueva entidad disiparía las dudas diagnósticas que persisten tras aplicar los criterios del estudio de Reacciones Adversas Cutáneas Severas. Por tanto, seríamos partidarios de aceptar la propuesta de dichos autores.
La clasificación de las enfermedades mucocutáneas graves secundarias a infecciones y a fármacos es compleja debido al solapamiento clínico entre ellas. Tras décadas de controversia, en 2002 se separó la EM del SJS/TEN.8 Asimismo, en 2013 se separó la reacción a fármacos con eosinofilia y síntomas sistémicos (DRESS) del espectro del SJS.14 La aceptación de la MIRM como una entidad independiente podría facilitar el diagnóstico correcto y el tratamiento más adecuado de nuestros pacientes.
Divulgaciones éticasProtección de sujetos humanos y animales
Los autores declaran que para esta investigación no se han realizado experimentos en humanos ni en animales.
Confidencialidad de los datos
Los autores declaran que siguieron las normas de su hospital en cuanto a la publicación de la información de los pacientes.
Derecho a la intimidad y consentimiento informado
Los autores declaran que en este artículo no se revelan datos privados de los pacientes.
Conflictos de intereses
Los autores declaran que no tienen conflictos de intereses.