La úvea, una sección muy vascularizada del ojo situada bajo la esclerótica, suministra nutrientes a la mayoría de las estructuras oculares a través de las ramas anterior y posterior de la arteria oftálmica.
La úvea está formada por el iris, el cuerpo ciliar y la coroides. El iris controla la cantidad de luz que entra en el ojo, mientras que el cuerpo ciliar produce humor acuoso y controla su salida contrayendo y ensanchando la malla trabecular. El cuerpo ciliar también controla la acomodación contrayéndose y relajándose.
El tercer elemento, la coroides, es un tejido altamente vascularizado y pigmentado que proporciona alimento a las capas externas de la retina y absorbe el exceso de luz. La inflamación de cualquiera de estas estructuras se conoce como uveítis.
Un sinónimo de uveítis es iritis, y aunque la iritis es más específica desde el punto de vista técnico y anatómico, los clínicos suelen utilizar los términos indistintamente. La forma más común de esta enfermedad es la uveítis anterior no granulomatosa, que puede presentarse como unilateral o bilateral; crónica o aguda; e idiopática, infecciosa, inmunológica o neoplásica.
Los síntomas clásicos incluyen enrojecimiento, fotofobia y dolor a menudo descrito como dolor sordo; sin embargo, con las formas crónicas de la enfermedad, estos síntomas pueden estar completamente ausentes. A menudo, una historia médica y ocular suficiente puede revelar la causa precipitante, aunque incluso las pruebas de laboratorio no pueden descubrir la etiología subyacente en todos los casos.
Independientemente de ello, es importante clasificar adecuadamente la uveítis para diagnosticar y tratar correctamente al paciente, eliminando así la posibilidad de complicaciones posteriores, incluida la ceguera. Este artículo revisará los signos y síntomas típicos de la uveítis anterior, así como las consideraciones esenciales del tratamiento.
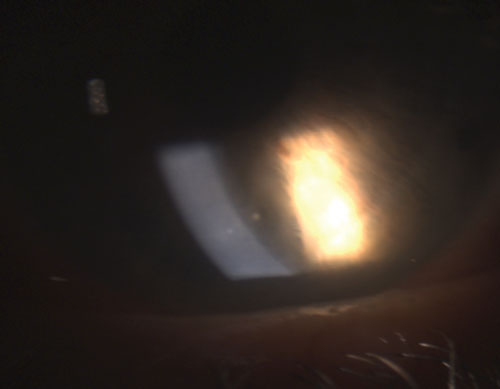
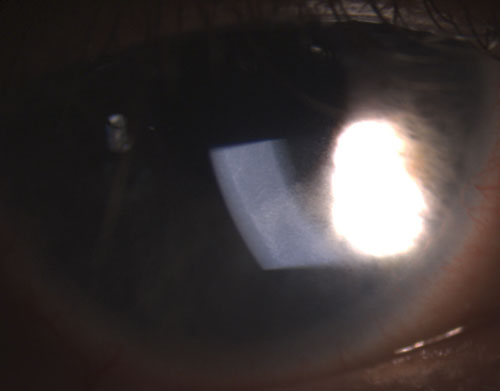
2. KPs finos en el endotelio en uveítis no granulomatosa.
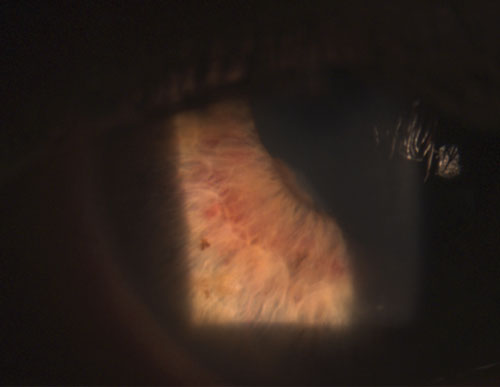
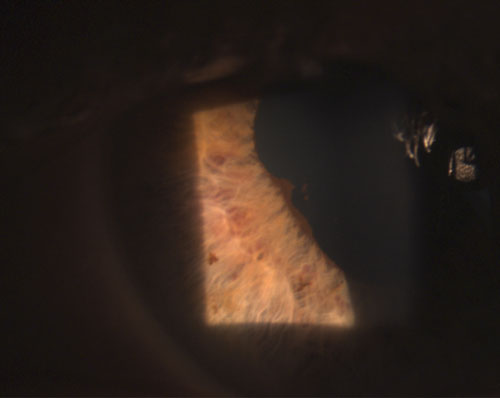
4. Sinequia posterior parcialmente rota tras la instilación de fenilefrina 10% y atropina 1%.
Clasificación de la enfermedad, estudio y diagnóstico
Cuando se diagnostica una uveítis anterior, hay que tener en cuenta una variedad de signos de presentación y características asociadas. Como se ha señalado anteriormente, los síntomas característicos son el dolor en forma de dolor sordo, el enrojecimiento y la fotofobia. Visualmente, a menudo se observa el habitual rubor ciliar (rubor circunlimbal) y la pupila puede estar medio dilatada. Sin embargo, para un diagnóstico oficial, deben observarse células en la cámara anterior, y el resplandor puede estar presente o no. Es importante tener en cuenta que a veces puede observarse resplandor en la cámara anterior cuando no hay inflamación activa, porque la uveítis crónica de larga duración daña la integridad de la vasculatura del iris y del cuerpo ciliar.1
Para diagnosticar y tratar adecuadamente la uveítis, primero hay que clasificarla. La inflamación anterior limitada al iris y a la cámara anterior se denomina iritis. Cuando la inflamación afecta también al cuerpo ciliar, como demuestra la presencia de células vítreas anteriores, se denomina iridociclitis. Sin embargo, cuando sólo se inflama el cuerpo ciliar, se denomina simplemente ciclitis (aunque éste no suele ser un término clínicamente significativo). La uveítis intermedia, o pars planitis, implica la inflamación de la pars plana, la parte media del cuerpo ciliar. En la pars planitis suelen observarse agregados de glóbulos blancos, u opacidades en forma de bola de nieve, acumulados cerca de la retina inferior.1
La uveítis posterior implica la inflamación del segmento posterior, incluida la retina, la coroides, el vítreo y, a veces, la esclerótica, mientras que la panuveítis implica a todas las estructuras de la úvea, además de los tejidos adyacentes. Hay que tener en cuenta que cuanto más posterior sea la uveítis en el ojo, mayor será el riesgo de enfermedad sistémica asociada, más difícil será su tratamiento y mayor será el riesgo de complicaciones. En cualquier caso, la diferencia entre las semánticas específicas ayuda al médico con el diagnóstico clínico y dirige la atención a las áreas apropiadas de preocupación.
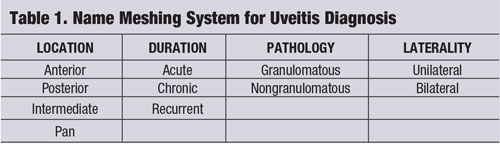
Una estrategia de «malla de nombres» (véase «Sistema de malla de nombres para el diagnóstico de la uveítis») es una herramienta que puede utilizarse para centrar el pensamiento clínico y proporcionar una evaluación y un manejo de la enfermedad del paciente adaptados y rentables.2-4 La entidad uveítica debe desglosarse por su localización, duración, patología y lateralidad.1-4
En referencia a la inflamación ocular, «granulomatosa» suele referirse a una forma más grave de uveítis, con características distintivas como granulomas del iris, nódulos de Koeppe en el margen pupilar, nódulos de Busacca en el estroma del iris y precipitados queráticos (PK) en el endotelio corneal que son grandes, globulares y grasos, conocidos como PK de grasa de cordero (figura 1).1-3,5 Puede formarse un hipopión en la cámara anterior si la inflamación no se controla.
Las uveítis granulomatosas más comunes son la tuberculosis, la sarcoidosis y la enfermedad de Lyme.2 La inflamación ocular no granulomatosa, por otra parte, es menos grave y se caracteriza por KP más pequeños (figura 2), menos nódulos (si los hay) y menor probabilidad de formación de sinequias (figuras 3 y 4).2,3 En general, la uveítis granulomatosa tiene más probabilidades de estar asociada a una enfermedad sistémica y es más difícil de tratar, con mayor riesgo de complicaciones que la uveítis no granulomatosa.
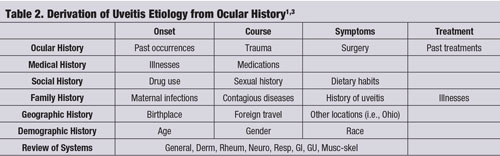
Con frecuencia, una historia ocular específica -junto con un examen cuidadoso con lámpara de hendidura- puede conducir a la etiología correcta de la uveítis sin necesidad de realizar más pruebas o estudios de laboratorio. (Véase «Derivación de la etiología de la uveítis a partir de la historia ocular», página 60.)1
El «sistema de las Nueve I», que clasifica la inflamación de los tejidos oculares en un epígrafe específico, es otro instrumento de clasificación útil (véase «El sistema de las Nueve I»). Cualquiera de las nueve «I» puede ser la causa fundamental de la uveítis, y hasta el 38% de los casos son idiopáticos.6
Cuestiones de sangre
La uveítis aguda no granulomatosa puede estar asociada al antígeno leucocitario humano B27 (HLA-B27). Otras entidades que pueden relacionarse con el HLA-B27 son el síndrome de Reiter, la enfermedad inflamatoria del intestino (es decir, la colitis ulcerosa o la enfermedad de Crohn), la espondilitis anquilosante, la enfermedad de Behçet y la artritis psoriásica.1,6,7 Estas entidades suelen ser anteriores y unilaterales. Otras uveítis agudas no granulomatosas son la enfermedad de Lyme y los traumatismos. Las entidades crónicas no granulomatosas más comunes son la artritis reumatoide juvenil y la iridociclitis heterocrómica de Fuchs.3,4,6
La uveítis crónica suele ser menos sintomática que las presentaciones agudas. Aunque la sífilis suele agruparse en la uveítis granulomatosa crónica junto con la sarcoidosis y la tuberculosis, puede presentarse en cualquiera de las categorías como enmascarada.4,6
Las uveítis posteriores incluyen la tuberculosis, la toxoplasmosis, la histoplasmosis, la sarcoidosis y el herpes, aunque el herpes suele ser también anterior.3,6 Aunque suele ser posterior, cualquier forma de uveítis posterior puede presentarse raramente de forma anterior. Una entidad que puede clasificarse erróneamente como uveítis anterior idiopática es la crisis glaucomatociclítica (es decir, el síndrome de Posner-Schlossman).1 Se trata clásicamente de un ojo blanco con una reacción leve en la cámara anterior y una PIO muy elevada (30 mm Hg a 60 mm Hg). Suele ser unilateral, recurrente y relativamente asintomática.1,5
En los casos en los que la historia y la exploración física no conducen a un diagnóstico definitivo, especialmente en presencia de una uveítis bilateral, granulomatosa o recurrente, a menudo es necesario solicitar estudios sanguíneos.6 El enfoque de «escopeta» es costoso, inespecífico y puede evitarse fácilmente con habilidades clínicas astutas.

Aquí están algunas de las pruebas de laboratorio más comunes utilizadas para ayudar a localizar la etiología de la uveítis:6-8
– El recuento sanguíneo completo (CBC) con diferencial ayuda a determinar el estado de salud general del paciente, y puede ayudar a diagnosticar una variedad de trastornos, como anemia, infección y leucemia.
– La proteína C reactiva (PCR) es un marcador de inflamación y sirve como monitor de respuesta al tratamiento.2,4 Sin embargo, las pruebas de PCR no pueden determinar la causa o la localización de la inflamación en el organismo.
– La velocidad de eritrosedimentación (VSG) suele solicitarse junto con una prueba de PCR. Una ESR ayuda a detectar la inflamación y sirve como monitor para la etiología subyacente.
– Las pruebas de anticuerpos antinucleares (ANA) detectan ciertos trastornos autoinmunes como el lupus eritematoso sistémico, la esclerodermia, la artritis juvenil, la polimiosis, la enfermedad inflamatoria intestinal y la psoriasis.
– La prueba del factor reumatoide (FR) puede ayudar a diagnosticar la artritis reumatoide y el síndrome de Sjögren, entre otros que a veces se solapan con la prueba de ANA.
– La recuperación rápida de plasma (RPR), el laboratorio de investigación de enfermedades venéreas (VDRL) y la prueba de absorción de anticuerpos treponémicos fluorescentes (FTA-ABS) se utilizan para detectar la sífilis. La FTA-ABS es una prueba de 24 horas utilizada para detectar anticuerpos contra la bacteria Treponema pallidum y confirmar la presencia de sífilis. Sin embargo, la FTA-ABS no indica si la enfermedad está activa o inactiva, y suele administrarse después de una prueba de detección de la enfermedad activa, RPR o VDRL. Existen otras pruebas treponémicas, como la microhemaglutinación-Treponema pallidum (MHA-TP), el ensayo de aglutinación de partículas de Treponema pallidum (TP-PA) y el ensayo de hemaglutinación de Treponema pallidum (TPHA), pero no son tan conocidas en las comunidades oftalmológicas como FTA-ABS.
|
Tanto la RPR como la VDRL suelen ser positivas en la sífilis primaria y secundaria y negativas en la sífilis terciaria (latente) y después de un tratamiento exitoso de la enfermedad.4 La RPR se suele elegir en lugar de la VDRL porque es más fácil de administrar y menos costosa. Sin embargo, pueden producirse falsos positivos con ambas pruebas. Las entidades que pueden alterar la precisión de los resultados incluyen, entre otras, la tuberculosis, la malaria, el linfoma, el lupus, la enfermedad de Lyme, las infecciones víricas, las enfermedades del tejido conectivo, el uso de drogas por vía intravenosa y el embarazo.
– La enzima convertidora de angiotensina (ECA) apoya el diagnóstico de sarcoidosis y ayuda a controlar la actividad de la enfermedad durante el tratamiento. También se puede utilizar una prueba de lisozima en suero para analizar la sarcoidosis.
– La radiografía de tórax (RX) o la tomografía computarizada (TC) también son útiles para investigar la presencia de tuberculosis o nódulos sarcoideos en los pulmones.6 Normalmente, cuando solicito una RX para descartar sarcoidosis, pido imágenes posteriores-anteriores y laterales (PA/LAT). En cualquier caso, es importante anotar lo que se busca (por ejemplo, descartar nódulos sarcoideos en el contexto de una uveítis bilateral) para ayudar a dirigir al radiólogo en su examen. En un entorno hospitalario, también es primordial, cuando se solicitan estas pruebas, involucrar al médico de atención primaria (PCP) del paciente o al especialista apropiado si se encuentran anormalidades.
Para los oftalmólogos que no tienen acceso a los laboratorios o a las imágenes, enviar al paciente a su médico de cabecera con las recomendaciones exactas de qué pruebas pedir y por qué ayudará a la conveniencia para el paciente y ayudará a guiar al médico de cabecera que confía en su experiencia para las condiciones oftálmicas.
– El antígeno leucocitario humano B27 (HLA-B27) se encuentra en la superficie de los glóbulos blancos y está asociado con una serie de trastornos autoinmunes, como la espondilitis anquilosante y el síndrome de Reiter. Sin embargo, no es necesariamente un marcador específico de ninguna enfermedad y, de hecho, puede ser el único factor determinante en algunos casos de iritis.4
– Pruebas de derivado proteico purificado (PPD) para la tuberculosis latente.
– El título de Lyme y el ensayo inmunoenzimático (ELISA), junto con las inmunoglobulinas M y G anti-Borrelia burgdorferi (IgM/IgG), se utilizan para detectar la presencia de la enfermedad de Lyme. El ELISA también puede utilizarse para detectar el VIH, al igual que la prueba de Western Blot.2,7
Otras pruebas poco comunes para la uveítis que pueden tener relevancia en ciertas presentaciones de pacientes incluyen un perfil de anticuerpos de Sjögren (SS-A, SS-B), análisis de orina y una búsqueda de entidades virales como los anticuerpos IgG/IgM del citomegalovirus (CMV). Recordemos que la IgG representa la exposición pasada o la inmunidad a una enfermedad, y la IgM representa la exposición reciente o la probable infección activa.
Manejo de la uveítis no traumática
Los primeros episodios de iritis unilateral leve suelen ser idiopáticos y estar asociados a una infección viral o sinusal, o a un acontecimiento traumático. Por lo general, se puede prescindir de más pruebas diagnósticas, ya que la observación y el tratamiento de los síntomas suelen ser suficientes en estos casos de bajo riesgo.2 Dependiendo de la gravedad de la inflamación en un caso de iritis traumática, a veces se puede prescindir de los antiinflamatorios. Sin embargo, debe ejercerse un buen juicio clínico a la hora de determinar si es necesario el uso de medicamentos y cuándo.
Para cualquier esfuerzo terapéutico, es clave un objetivo de tratamiento específico. Obviamente, aumentar la comodidad del paciente es primordial en el cuidado de la uveítis. El propósito fundamental en el tratamiento de la uveítis gira en torno a la reducción de la inflamación, disminuyendo así la morbilidad y la probabilidad de otras complicaciones más graves, como la pérdida de visión y el glaucoma.
A la luz de estas metas, deben considerarse cuatro objetivos principales al tratar a un paciente con iritis:
– Disminuir el dolor.
– Prevenir las sinequias posteriores y, por tanto, el bloqueo pupilar.
– Prevenir las sinequias anteriores periféricas (PAS) y, por tanto, el cierre del ángulo.
– Restablecer la barrera hemato-acuosa.
La atropina y otros ciclopléjicos/midriáticos similares desempeñan un papel integral en los cuatro objetivos.4 Los agentes ciclopléjicos actúan sobre la vasculatura para ayudar a estabilizar la barrera hemato-acuosa, impidiendo más fugas. Al inmovilizar el iris, junto con su acción en la paresia del músculo ciliar, los ciclopléjicos no sólo ayudan a controlar el dolor, sino que su efecto dilatador es igualmente importante para frustrar el cierre del ángulo y el bloqueo pupilar al evitar la adhesión del iris al cristalino. Los corticosteroides (normalmente tópicos en la mayoría de los casos de uveítis anterior) reducen la respuesta inflamatoria del organismo y son un pilar en el tratamiento de la iritis. También ayudan a reducir la permeabilidad capilar y la vasodilatación.4,7,13
Otras opciones terapéuticas son los antiinflamatorios no esteroideos (AINE), los agentes inmunosupresores/inmunomoduladores y las opciones quirúrgicas (por ejemplo, la iridotomía periférica con láser o el implante periocular).2,3,9,12 El uso de corticosteroides en la uveítis normalmente debe reducirse para evitar la inflamación de rebote.
Típicamente se prescribe la administración temprana y frecuente de corticoides para garantizar una dosis de carga adecuada con el fin de sofocar agresivamente la inflamación. La reducción de la dosis de forma adecuada, según la respuesta clínica, garantiza la remisión adecuada de la uveítis sin que se produzca un rebote de la inflamación.3 Sin embargo, si se prescribe un esteroide en la uveítis traumática, generalmente se hace durante un breve período de tiempo, lo que elimina la necesidad de reducir la medicación, especialmente porque el estímulo inflamatorio (traumatismo) ha desaparecido.
El aumento de la PIO y la catarata subcapsular posterior (CSP) son dos preocupaciones principales asociadas al uso de corticosteroides; sin embargo, estas complicaciones no se observan habitualmente tras un uso a corto plazo. Asimismo, el aumento de la PIO con el uso simultáneo de corticosteroides no siempre significa que el esteroide sea la causa de la elevación. En la uveítis, la PIO suele ser más baja de lo normal, aunque en algunos casos puede ser más alta de lo normal, dependiendo del momento del proceso de la enfermedad en que se presente el paciente para recibir atención.1,4,11 Dos posibles razones de la disminución de la PIO son:1,4
– Un aumento de la liberación de prostaglandinas endógenas aumenta el flujo de salida uveoescleral.
– Una disminución de la producción de humor acuoso por el cuerpo ciliar inflamado.1,4
Las posibles explicaciones del aumento de la PIO son:
– Obstrucción de la malla trabecular con células inflamatorias y proteínas.
– Trabeculitis, o fibras de la malla inflamadas e hinchadas.
– Sinequias posteriores.
– Sinequias anteriores periféricas.
– Elevación de la PIO inducida por esteroides.
– El hecho de que el ojo «enfermo» vuelva a la normalidad.
Una elevación de la PIO puede producirse durante el periodo de tratamiento con corticoides, pero no siempre es secundaria a los efectos secundarios del propio corticoide. Por ello, el término «respondedor a esteroides» se atribuye a veces erróneamente a la normalización de la producción acuosa del ojo en curación antes de que la malla trabecular haya fagocitado totalmente los glóbulos blancos y los restos de proteínas fibrinosas del ángulo de drenaje.4 La interrupción prematura del tratamiento con esteroides antes de la resolución inflamatoria completa puede, de hecho, hacer más daño que bien; en su lugar, debe mantenerse el tratamiento con esteroides y añadirse una medicación reductora de la PIO (es decir, un supresor del humor acuoso), como un betabloqueante o un inhibidor de la anhidrasa carbónica.
Es importante tener en cuenta que los análogos de las prostaglandinas y los mióticos deben evitarse en la uveítis, ya que pueden aumentar la inflamación.8,10-12 Los mióticos también aumentan el riesgo de formación de sinequias posteriores.1 Los agonistas adrenérgicos, como la brimonidina y la apraclonidina, suelen ser seguros en pacientes con uveítis con aumento de la PIO.
Cuando se trata de uveítis anterior, la pauta de dosificación exacta es más un arte que una ciencia, ya que cada caso puede presentarse de forma diferente y estrategias ligeramente matizadas pueden producir resultados positivos similares. Un protocolo de tratamiento típico incluye la administración de una gota de acetato de prednisolona al 1,0% cada hora durante dos o tres días, o hasta que se observen células leves (< grado 2). A continuación, se puede llevar a cabo una disminución planificada del esteroide reduciendo continuamente la frecuencia de administración a la mitad cada tres días.
Para las presentaciones más leves, loteprednol etabonate gel 0,5% administrado con un programa de dosificación menos frecuente podría ser lo mejor. Sin embargo, para los casos más graves o recalcitrantes, puede ser adecuada la emulsión oftálmica de difluprednato al 0,05% QID o Q2H. Algunos pacientes pueden incluso requerir corticosteroides orales; una opción común es la prednisona, que normalmente se dosifica entre 20 mg y 40 mg con una frecuencia de BID a QID durante varios días. Cuando se prescriban corticosteroides orales, hay que tener en cuenta cualquier enfermedad sistémica, así como otros medicamentos que el paciente esté utilizando, por si se producen efectos secundarios o interacciones entre los distintos medicamentos.
Por ello, puede consultar con el médico de cabecera del paciente antes de prescribir corticosteroides orales. También debe considerarse la posibilidad de recetar un antihistamínico que actúe como inhibidor de la producción de ácido estomacal, como la ranitidina (Zantac, GlaxoSmithKline), para evitar el malestar gastrointestinal. Como mínimo, asegúrese de que el paciente toma el corticoide oral con algún alimento o leche.
Como se ha mencionado anteriormente, los ciclopléjicos, como la homatropina al 5,0% o la atropina al 1,0%, son necesarios para el tratamiento adecuado de la uveítis. Un enfoque común puede incluir una gota de homatropina al 5% TID durante tres días, BID durante dos días y QD durante un día; sin embargo, puede ser necesario emplear un período prolongado durante varias semanas para los casos más graves. Recuerde que, dado que el ojo está inflamado, se necesitará una estrategia de dosificación mayor que la vida media del medicamento. Esto se debe a que el medicamento se metaboliza a un ritmo mucho más rápido en un ojo enfermo. Dependiendo de la gravedad, el paciente debe volver para una visita de seguimiento en dos a cinco días inicialmente, y luego según sea necesario.
Manejo de la uveítis traumática
La frecuencia de la uveítis en los Estados Unidos coincide con las cifras internacionales en aproximadamente 15 casos por cada 100.000 personas.6,7 Los traumatismos son la tercera causa más frecuente de uveítis anterior.6,7 La morbilidad suele ser consecuencia de los síntomas, las sinequias posteriores, el edema macular cistoide, el aumento de la PIO con el consiguiente glaucoma, la formación de cataratas y la retinopatía.4,6,9 Otras complicaciones asociadas a la iritis traumática son el hifema, la iridodiálisis, la iridosquisis, la dislocación y/u opacificación del cristalino, la commotio retinae, la neuropatía óptica, el desprendimiento de vítreo posterior, los desgarros y desprendimientos de retina, la rotura coroidea, el edema corneal y la recesión del ángulo.5,9-11
El hifema, si está presente, es una condición grave que requiere una estrecha vigilancia. Los pacientes suelen guardar reposo en la cama con actividad limitada, donde la cabeza debe estar elevada al menos 30º y se debe colocar un protector sobre el ojo para mejorar la protección. Los pacientes deben evitar la aspirina, pero pueden tomar paracetamol para el dolor según sea necesario.
La atropina 1,0% debe ser inculcada QD a TID y el acetato de prednisolona 1,0% dosificado Q2H a QID. También debe administrarse ácido aminocaproico oral, un antifibrinolítico, dependiendo del tamaño del hifema.10-12
También deben considerarse los estudios de laboratorio para los casos de hifema. Las pruebas de laboratorio típicas que se solicitan son el recuento sanguíneo completo (CBC) con diferencial, el tiempo de protrombina (PT), el tiempo parcial de tromboplastina (PTT), el nitrógeno ureico en sangre (BUN), la creatinina, los electrolitos, la preparación de la hoz y los estudios de hemoglobina. Si la PIO se eleva de forma significativa, también deben instaurarse medicamentos para la PIO (es decir, betabloqueantes). Deben evitarse las prostaglandinas y los mióticos, ya que pueden aumentar el efecto inflamatorio.8,10-12
La recesión del ángulo se observa si hay una inserción desigual del iris en la parte posterior, lo que permite ver una banda de cuerpo ciliar mayor de lo normal.8 Esto puede confirmarse si los hallazgos gonioscópicos del ojo contralateral son normales. La recesión del ángulo no siempre se produce con un traumatismo cerrado y, si está presente, no siempre produce una PIO elevada al inicio. Sin embargo, es posible que se produzcan daños microscópicos en las células endoteliales de la malla trabecular, con el consiguiente aumento de la PIO años después del traumatismo inicial.8,10 Es necesario realizar exámenes oftalmológicos periódicos para vigilar a estos pacientes en busca de futuras complicaciones.
La uveítis puede presentarse simultáneamente con otras morbilidades. Por lo tanto, es prudente ser minucioso al examinar a un paciente con inflamación del segmento anterior. Una historia clínica metódica a menudo puede determinar la causa de la inflamación. Además, es imperativo saber qué buscar durante la evaluación con la lámpara de hendidura, de modo que el tratamiento adecuado y las pruebas diagnósticas adicionales, si son necesarias, puedan instituirse de manera expeditiva.
La iritis puede ser de leve a grave, con pérdida de visión e incluso ceguera si no se trata. La mayoría de los casos de iritis que se presentan al oftalmólogo de cabecera son de localización anterior, de gravedad leve a moderada y relativamente sencillos de tratar. El pronóstico suele ser favorable con un tratamiento adecuado y regímenes de seguimiento; los pilares para un manejo adecuado siguen siendo los corticosteroides y los ciclopléjicos. Los casos bilaterales y recurrentes pueden requerir una mayor investigación de la etiología. En general, es vital educar a los pacientes sobre los síntomas y la importancia de los futuros exámenes oculares periódicos para controlar las complicaciones.
El Dr. Dohm es el jefe del departamento de optometría y el director asociado de los servicios médicos del Hospital Naval de Oak Harbor en la Estación Aérea Naval de Whidbey Island en Oak Harbor, Washington. No tiene intereses financieros directos en ninguno de los productos mencionados.
1. Yanoff M, Duker JS (eds.). Ophthalmology, 2nd ed. St: Mosby; 2004.
2. Medscape. Uveitis Classification. Disponible en: http://emedicine.medscape.com/article/1208936-overview. Consultado el 8 de noviembre de 2012.
3. Smith RE, Nozik RM. Uveitis: Un enfoque clínico para el diagnóstico y el manejo. Baltimore: Williams & Wilkins; 1983.
4. Harkins TJ. Comunicación personal. Kansas City Veterans Administration Medical Center; Kansas City, MO. Aug-Dec 2005.
5. Gold DH. Clinical Eye Atlas. Chicago: AMA Press; 2002.
6. Medscape. Iritis y Uveítis. Disponible en: http://emedicine.medscape.com/article/798323-overview. Consultado el 10 de noviembre de 2012.
7. Medscape. Evaluación y tratamiento de la uveítis. Disponible en: http://emedicine.medscape.com/article/1209123-overview. Consultado el 10 de noviembre de 2012.
8. Kunimoto DY. The Wills Eye Manual: Office and Emergency Room Diagnosis and Treatment of Eye Disease, 4th ed. Philadelphia: Lippincott Williams & Wilkins; 2004.
9. Kanski JJ. Clinical Ophthalmology: A Systematic Approach. 5th ed. London: Butterworth Heinemann; 2003.
10. Shingleton BJ, Hersh PS, Kenyon KR (eds.). Eye Trauma. St: Mosby; 1991.
11. Keil J, Chen S. Contusion injuries and their ocular effects. Clin Exp Optom 2001;84(1):19-25.
12. Kaiser PK, Friedman NJ, Pineda R. The Massachusetts Eye and Ear Infirmary Illustrated Manual of Ophthalmology, 2nd ed., Philadelphia. Philadelphia: Saunders; 2004.
13. Pavan-Langston D. Manual of Ocular Diagnosis and Therapy, 4th ed. Boston: Little, Brown and Company; 1996.