Epäonnistunut, munuaisten vajaatoiminta eli nefropatia (josta käytetään yleisesti nimitystä munuaisten vajaatoiminta) ja hoitamaton diabetes kulkevat käsi kädessä. Lisäksi 50 prosenttia diabeetikoista kokee jonkinlaisen munuaisvaurion elämänsä aikana, vaikka he eivät koskaan kokisikaan munuaisten vajaatoimintaa tai päätyisi dialyysiin.
Tässä artikkelissa tarkastelemme, miten munuaisten vajaatoiminta ja munuaisten vajaatoiminta voivat vaikuttaa diabetesta sairastaviin ihmisiin ja miten diabetesta sairastavat voivat välttää munuaisten vajaatoiminnan ja dialyysin. Tarkastelemme riskitekijöitä, syitä ja oireita, kun tutkimme munuaisten vajaatoiminnan, diabeteksen ja korkean verensokerin välistä suhdetta.
Tarkastelemme myös sitä, mitä diabetesta sairastavalle henkilölle tapahtuu, kun hänen munuaisensa pettää. Keskustelemme dialyysistä ja munuaisensiirrosta.
Katsotaan ensin, mitä Lydialla oli sanottavaa, kun hän otti yhteyttä TheDiabetesCounciliin.
- Lydian tarina
- Mitä on munuaisten vajaatoiminta?
- Munuaisten vajaatoiminnan tyypit
- Krooninen munuaisten vajaatoiminta diabeetikoilla eli diabeettinen munuaissairaus
- Kahdenlaista diabeettista munuaistautia
- Munuaisten vajaatoiminnan syyt
- Kroonisen munuaisten vajaatoiminnan oireet
- Miten diabetes vaikuttaa munuaisiin ja voiko diabetes aiheuttaa munuaisten vajaatoimintaa?
- Tiesitkö
- Mitä kuuluu Lydialle?
- Mitä voit tehdä estääkseen diabetesta vahingoittamasta munuaisiasi
- Vuosittainen munuaisten seulonta
- Muut toimenpiteet diabeteksen aiheuttamien munuaisvaurioiden ehkäisemiseksi
- Ruokavalio maksan vajaatoiminnan yhteydessä
- Munuaisten vajaatoiminnan vaiheet
- Kaksi ESRD:n hoitomuotoa
- Dialyysi
- Hemodialyysi
- Peritoneaalidialyysi
- Miten on munuaisensiirron laita?
- Pitempi elinikä munuaisensiirron kanssa kuin ilman
- Elävä vs. kuollut luovuttaja
- Elinsiirtoluettelo
- Tarvitsetko lisätietoja?
- Over to you
Lydian tarina
Lydia oli saanut lääkäriltään laboratoriotuloksen, joka oli hyvin hälyttävä hänelle. Hänen virtsassaan oli liikaa proteiinia, mikä on yleensä varhainen merkki munuaisvauriosta. Lääkäri ilmoitti Lydialle, että hänen diabeteksensa vaikutti hänen munuaisiinsa ja että hänen täytyi työskennellä diabeteksensa omahoidon parissa. Hän määräsi lisää kokeita, jotta hänen munuaisiaan voitaisiin tutkia tarkemmin.
Oliko Lydia menossa munuaisdialyysikeskukseen? Hänen ystävänsä Tracey, jonka hän oli tavannut diabeteksen tukiryhmässä, oli ollut ensimmäinen ihminen, jonka hän tunsi ja joka oli ollut dialyysissä. Traceylla näytti olevan hyvin vaikea elämä dialyysikeskuksessa ja sen ulkopuolella. Lydia pelkäsi päätyvänsä Traceyn kaltaiseksi.
Lydia tiesi, ettei hän ollut hoitanut diabetesta tehokkaasti itse. Hänen A1C-arvonsa oli ollut yli 8 prosenttia muutaman kerran viime vuosina. Vaikka hän useimmiten pitikin sen noin 7,5 prosentissa, hän oli tietoinen siitä, että hänen lääkärinsä halusi hänen saavan sen alle 7 prosentin ja pitävän sen siellä välttääkseen diabeteksen komplikaatioita, mukaan lukien munuaissairaudet.
Lydian lääkärillä oli nyt hänen huomionsa. Hän oli nyt valmis asettamaan tavoitteita saadakseen diabeteksensa takaisin raiteilleen, jotta hän voisi välttää munuais- ja muut siihen liittyvät komplikaatiot ja elää terveellistä elämää diabeteksen kanssa. Päätimme panostaa aikaa ja tutkimusta auttaaksemme Lydiaa ja muita diabetesta sairastavia ymmärtämään munuaisten, verenpaineen ja diabeteksen välisen yhteyden.
Olisi hienoa, jos kaikki diabetesta sairastavat ihmiset voisivat välttää dialyysikeskuksen ja elää terveesti diabeteksen kanssa. Eihän se ole niinkään diabetes, joka on ongelma – vaan korkea verensokeri! Nyt lähdetään liikkeelle ja katsotaan, mitä voimme selvittää Lydian ja mahdollisesti myös sinun auttamiseksi!!!
Lydian lääkäri oli ensin tehnyt virtsasta mikroalbumiinikokeen, joka osoitti proteiinia virtsassa. Hänellä oli proteiinimääriä, jotka olivat yli raja-arvon, joten hänen lääkärinsä määräsi lisää testejä. Hän määräsi luultavasti GFR-mittauksen (glomerulaarinen suodatusnopeus) määrittääkseen, oliko munuaisvaurioita ja niiden laajuuden.
Mitä on munuaisten vajaatoiminta?
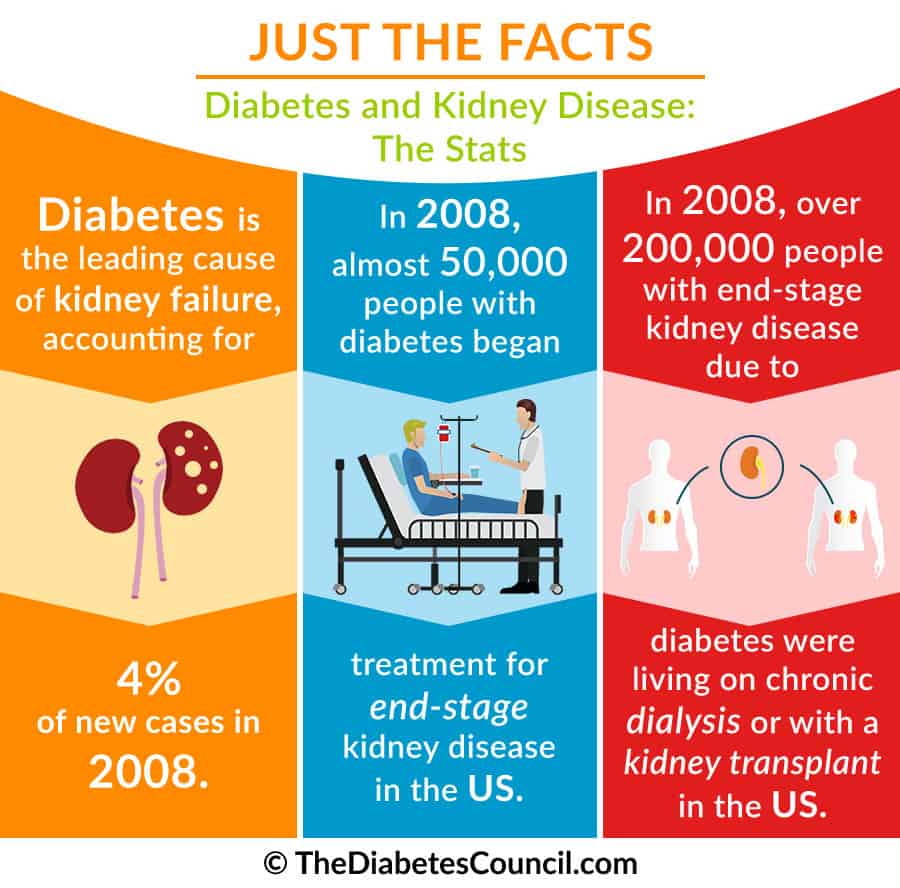
Ravi Retnakaranin ym. tekemässä tutkimuksessa ”Risk Factors for Renal Dysfunction in Type 2 Diabetes” (Riskitekijät munuaisten vajaatoimintaan tyypin 2 diabeteksessa) vahvistettiin, että tyypin 2 diabeteksessa oli johtava syy loppuvaiheen munuaisten vajaatoimintaan. Vaikka eivät kaikki, monet tyypin 2 diabetesta sairastavat potilaat saavat todennäköisesti munuaisten toimintahäiriön elämänsä aikana. Ison-Britannian prospektiivisessa diabetestutkimuksessa osoitettiin, että 24,9 %:lle potilaista kehittyi mikroalbuminuria 10 vuoden kuluessa tyypin 2 diabeteksen diagnosoinnista, mutta vain 0,8 %:lle heistä kehittyi loppuvaiheen munuaisten vajaatoiminta (ESRD), jota arvioitiin kohonneena plasman kreatiniinipitoisuutena (>250 μmol/l) tai munuaiskorvaushoidon tarpeena.
Yhdysvalloissa yli 100 000:lla ihmisellä diagnosoidaan munuaisten vajaatoiminta joka vuosi. Neljäkymmentäneljä prosenttia näistä tapauksista johtuu diabeteksesta. Se aiheuttaa potilaille ja heidän perheilleen huomattavan taloudellisen taakan sekä fyysisen, psyykkisen ja emotionaalisen taakan, ja sen aiheuttamat sairaanhoitokustannukset ovat 32 miljoonaa euroa vuodessa.
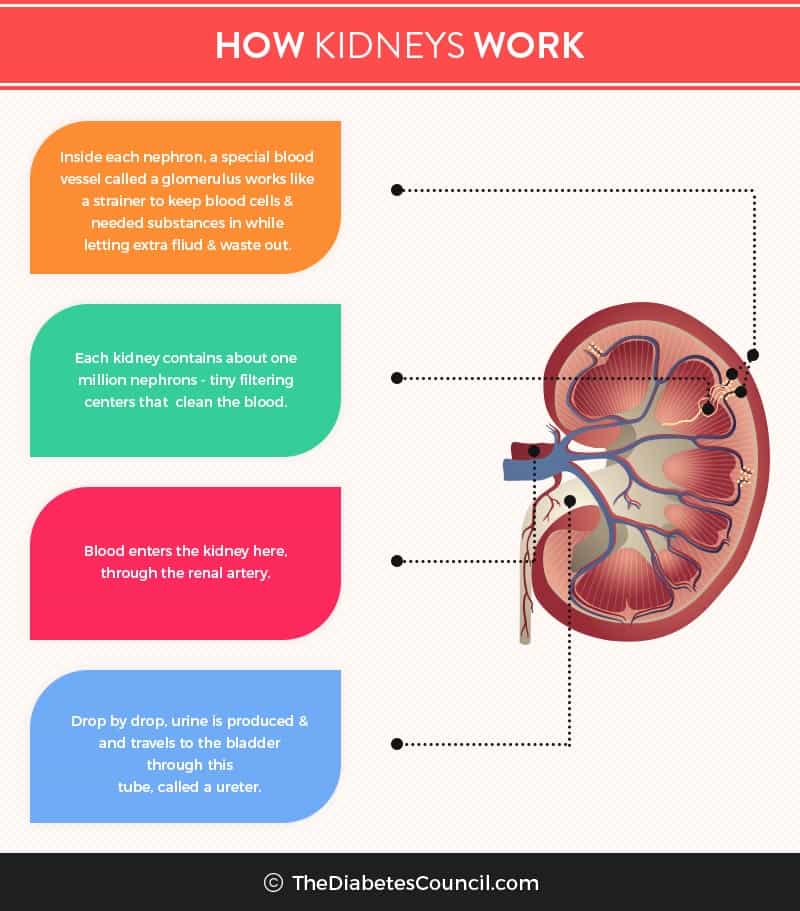
Munuaisten vajaatoiminta on CKD:n (krooninen munuaistauti) lopputulos. Munuaisten vajaatoiminta, joka tunnetaan myös nimellä nefropatia, munuaisten vajaatoiminta tai munuaisten vajaatoiminta, on tila, jossa munuaiset eivät toimi kunnolla eivätkä suodata jätteitä verestä. Munuaisten vajaatoiminta on Jäännöstuotteiden suodattaminen verestä on munuaisten päätehtävä.
Munuaisten vajaatoiminnan tyypit
Munuaisiin, kahteen pavunmuotoiseen elimeen, jotka sijaitsevat ylemmässä vatsaontelossa, liittyy kaksi erilaista vajaatoimintaa.
Ensiksi on olemassa akuutti munuaisten vajaatoiminta. Tällainen munuaisten vajaatoiminta on yleensä palautuvaa, ja siihen on yleensä jokin syy. Kroonisessa munuaisten vajaatoiminnassa on yleensä myös syy, mutta vaurio on peruuttamaton.
Kroonisessa munuaisten vajaatoiminnassa vaurio ei ole ”akuutti” hyökkäys munuaisiin, vaan pikemminkin munuaisten toiminnan krooninen kuluminen ajan kuluessa. Diabetesta sairastavilla voi olla akuutti munuaisten vajaatoiminta. Heillä on kuitenkin useimmiten krooninen munuaisten vajaatoiminta.
Suosittelen lukemaan seuraavat artikkelit:
- Diabetes ja anemia:
- 10 Superfoodia diabetekseen
- Can Diabetes Bankrupt a Country?
- Controlling Type 2 Diabetes Through Diet – Expert’s Panel
- Couples with Diabetes: What You Need To Know
Krooninen munuaisten vajaatoiminta diabeetikoilla eli diabeettinen munuaissairaus
Tarkoituksessamme keskitymme krooniseen munuaisten vajaatoimintaan.
Diabeetikon kroonisesta munuaisten vajaatoiminnasta voidaan käyttää nimitystä diabeettinen munuaistauti. Diabeteksen aiheuttamassa kroonisessa munuaisten vajaatoiminnassa virtsan määrä vähenee tai virtsa puuttuu tai jätetuotteiden määrä veressä lisääntyy, mikä näkyy verenkierron kohonneina kreatiniini- tai ureapitoisuuksina. Myös verenhukka ja proteiinihukka virtsassa voivat olla merkki munuaisten vajaatoiminnasta tai vajaatoiminnasta.
Kahdenlaista diabeettista munuaistautia
Diabeettista munuaistautia on kahdenlaista. Se, minkä tyyppinen sinulla saattaa olla, liittyy virtsasta löytyvän proteiinin määrään. Diabeettisen munuaissairauden kaksi tyyppiä ovat:
- Mikroalbuminuria: kutsutaan myös alkavaksi nefropatiaksi, virtsaan päätyvän proteiinin määrä on 30-300 mg/vrk. Se voi pysyä samalla tasolla, parantua hoidon myötä tai edetä makroalbuminuriaksi.
- Makroalbuminuria: kutsutaan myös proteinuriaksi tai avoimeksi nefropatiaksi, virtsaan päätyvän proteiinin määrä on yli 300 mg/vrk. Tätä tilaa ei voida korjata, vaan se etenee loppuvaiheen munuaistaudiksi (ESRD, End Stage Renal Disease)
Munuaisten vajaatoiminnassa lisääntynyt neste elimistössä johtaa turvotuksen lisääntymiseen. Tämä johtuu munuaisten vaikutuksesta kehon suola- ja nestetasoihin. Kun ne eivät toimi kunnolla, ne eivät pysty säätelemään verenpainetta tehokkaasti. Korkea verenpaine vaikuttaa myös munuaisiin haitallisesti ja voi johtaa vajaatoimintaan. Verenkierron happopitoisuudet nousevat, samoin kalium- ja fosforipitoisuudet. Veren kalsiumpitoisuus laskee.
Veren kalsiumpitoisuuden laskun vuoksi luuston terveys kärsii ja potilas on aneeminen. Krooniseen munuaisten vajaatoimintaan liittyy myös lisääntynyt sydän- ja verisuonitautien riski. Siinä vaiheessa, kun munuaiset pettävät, dialyysi tulee välttämättömäksi eliniäksi.
Munuaisten vajaatoiminnan syyt

Kuten sanottu, diabetes on munuaisten vajaatoiminnan syy lähes puolessa tapauksista. Alla olevasta taulukosta näemme, että yleisin munuaisten vajaatoiminnan syy on diabetes, jota seuraavat korkea verenpaine, glomerulonefriitti, kystiset sairaudet, urologiset sairaudet ja muut tekijät.
Miten moni diabetesta sairastavista todella sairastuu munuaisten vajaatoimintaan?
Veteraaneista tehdystä tutkimuksesta näemme, että diabetesta sairastavilla munuaissairauksien esiintyvyys on suurimmaksi osaksi miespuolista väkeä ja valkoihoisia. Kun tarkastellaan diabetekseen liittyvää loppuvaiheen munuaistautia (ESRD, End Stage Renal Disease), esiintyvyys oli korkeampi miehillä ja korkeampi tummaihoisilla.
44 671:llä (10,7 %) 415 910:stä diabetesta sairastavasta veteraanista oli diagnosoitu jokin munuaistauti. Keski-ikä oli 67 vuotta, noin 98 % oli miehiä ja 60 % valkoihoisia. Diabeettisen nefropatian esiintyvyys oli 6,0 %. Maksanousu oli 4,2 prosentilla tutkittavista. Diabetekseen liittyvän ESRD:n esiintyvyys oli suurempi mustilla veteraaneilla verrattuna valkoisiin veteraaneihin ja miespuolisilla veteraaneilla verrattuna naispuolisiin veteraaneihin.
Kroonisen munuaisten vajaatoiminnan oireet
Munuaisten vajaatoiminnan varhaisvaiheessa useimmat ihmiset eivät tunne oloaan erilaiseksi. Oireettomuus tekee vuosittaisista seulonnoista erittäin tärkeitä munuaisten varhaisen vajaatoiminnan havaitsemisessa ja hoidossa. Voit menettää puolet munuaistesi toimintakyvystä, etkä silti tiedä sitä. Kun tauti etenee pidemmälle, ensimmäinen merkki on käsien, kasvojen, jalkojen tai nilkkojen turvotus. Lisäksi lisääntynyt proteiini virtsassa voi tehdä virtsasta vaahtoavaa.
Muut oireet, jotka ilmenevät kroonisessa munuaisten vajaatoiminnassa, on lueteltu alla olevassa kuvassa:
Miten diabetes vaikuttaa munuaisiin ja voiko diabetes aiheuttaa munuaisten vajaatoimintaa?
Epäilemättä sokeritauti vaikuttaa haitallisesti munuaisiin ja voi aiheuttaa munuaisten vajaatoimintaa. Olemme nähneet, että se on syy numero yksi siihen, että henkilöllä on munuaisten vajaatoiminta. Kun sulatamme ruokaa, elimistö muuttaa ruoan jätetuotteiksi. Munuaiset, joissa on monia pieniä reikiä, toimivat jätteiden suodattimina. Normaalisti proteiinit ja punasolut ovat liian suuria kulkeutumaan munuaisten miljoonien suodattimien läpi.
Kun henkilöllä on diabetes, hän vahingoittaa suodatusjärjestelmäänsä. Korkea verensokeri saa munuaiset suodattamaan verta liikaa. Tämä johtuu siitä, että diabetes aiheuttaa munuaisissa olevien kemikaalien nousua, jotka saavat glomerulukset vuotamaan ja päästämään proteiinin läpi. Suodattimet tukkeutuvat ja kuluvat lopulta. Ne voivat alkaa vuotaa monien vuosien jälkeen. Silloin alkaa näkyä proteiinia ja verta virtsaa tutkittaessa.
Nouseva verensokeri saa aikaan sen, että munuaisten glomeruluksissa olevat proteiinit linkittyvät yhteen. Kun nämä proteiinit linkittyvät yhteen, ne voivat aiheuttaa arpeutumista munuaisessa. Kun glomerulukset ”arpeutuvat”, tätä tilaa kutsutaan glomeruloskleroosiksi. Tämän tilan kehittyminen kestää useita vuosia, ja nämä arpeutuneet kudokset valtaavat vähitellen koko munuaisen ja koko kudoksen. Kun näin tapahtuu, munuaiset eivät pysty suorittamaan tehtäväänsä eli poistamaan jätetuotteita elimistöstä.
Tiesitkö

Mitä kuuluu Lydialle?
Tunnistamalla Lydian mikroalbuminurian lääkäri voi ehkä tarjota hoitoja, joiden avulla Lydian munuaissairaus ei pahene. Toisin sanoen Lydia saattaa pystyä estämään munuaistensa pahenemisen noudattamalla lääkärin neuvoja. Hänen on alettava hoitaa sairauttaan paremmin itse.
Siltikin, vaikka diabetes olisi hallinnassa, diabetesta sairastava voi saada munuaisvaurion itsehoitopyrkimyksistä huolimatta. Se ei tarkoita, että hänen ei pitäisi hoitaa itseään. Diabeteksen omahoitoon on monia syitä, ei pelkästään munuaisten suojelemiseksi, sillä diabetes voi vaikuttaa kaikkiin elimistön elimiin.
Lydian pitäisi aloittaa toimenpiteet munuaistensa suojelemiseksi nyt eikä odottaa, kunnes hänellä on ”makroalbuminuriaa” (suuria määriä proteiinia virtsassa). Jos hän odottaisi, kunnes hänellä olisi makroalbuminuria, Lydia siirtyisi todennäköisesti loppuvaiheen munuaistautiin (End Stage Renal Disease, ESRD), dialyysikeskukseen ja munuaisensiirtolistalle.
Muita tapoja, joilla diabetes vaurioittaa munuaisia
Niiden lisäksi, että diabetes voi vaurioittaa munuaisiasi häiritsemällä niiden elimistöä palvelevaa suodatusjärjestelmää, diabetes voi myös vaurioittaa hermoja, jotka viestivät, että rakko on täynnä. Tämä paine voi vahingoittaa munuaisia. Virtsa, joka pysähtyy virtsarakkoon liian pitkäksi aikaa, asettaa henkilön virtsatietulehduksen (UTI) riskille.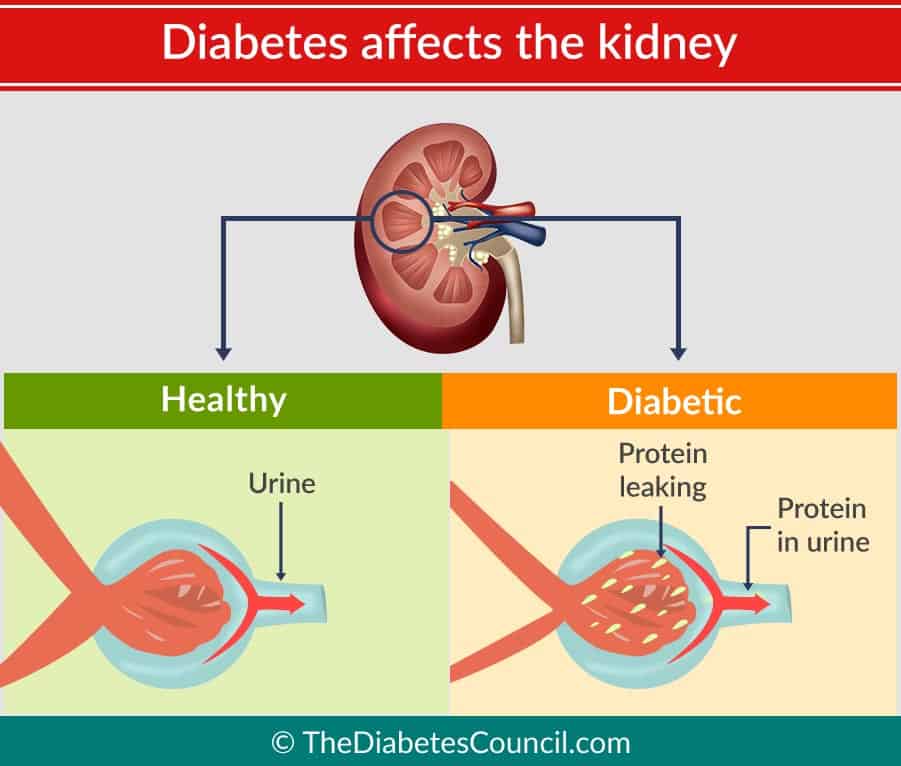
Mitä voit tehdä estääkseen diabetesta vahingoittamasta munuaisiasi
Vuosittainen munuaisten seulonta
- Mikroalbumiini- tai ACR-virtsakoe (albumiini/kreatiniinisuhde)
Hyvien itsehallintataitojen harjoittelun ja A1C-arvojen pitämisen (A1C-arvo) alle seitsemässä prosentissa lisäksi sinun on syytä käydä vuotuisissa seulontatutkimuksissa, joilla voit varmistua siitä, etteivät munuaisesi ole diabeteksen vuoksi vahingoittuneet. Mikroalbumiinikoe tulisi tehdä diabeteksen diagnosoinnin yhteydessä ja sen jälkeen vuosittain. Laboratorio tarvitsee virtsanäytteen tämän testin tekemistä varten. Jos virtsassasi on proteiinia, lääkäri voi pyytää sinua tapaamaan rekisteröityä ravitsemusterapeuttia, jotta voit keskustella suolan ja proteiinin vähentämisestä ruokavaliossasi, jotta munuaisesi pysyvät turvassa. Alle 30:n arvoa pidetään normaalina. Toisin sanoen virtsassasi ei ole paljon proteiinia. Tämä on hyvä asia.
- Glomerulaarinen suodatusnopeus
Arvioitu glomerulaarinen suodatusnopeus (eGFR, estimated Glomerular Filtration Rate) on myös tehtävä, jotta voidaan varmistua siitä, että munuaisesi toimivat niin kuin niiden pitäisi. Alle 60 ml/minuutti voi olla merkki munuaissairaudesta. GFR tulisi tehdä diagnoosin yhteydessä ja sen jälkeen vuosittain (ellei kyseessä ole munuaisvaurio, jolloin GFR tehdään useammin).
Muut toimenpiteet diabeteksen aiheuttamien munuaisvaurioiden ehkäisemiseksi
- Pitäkää verensokeri- ja A1C-arvot tavoitetasolla
Kuten aina, omahoito!!! Pidä A1C ja verensokeri tavoitealueella. Useimmilla diabeetikoilla A1C:n tulisi olla alle 7 prosenttia. Paastoverensokeritavoitteet ovat nyt 80-130mg/dl, ja 2 tuntia aterian aloittamisen jälkeen verensokerin tulisi olla alle 180 mg/dl. Lääkäri voi asettaa sinulle erilaisia tavoitteita iästäsi ja muista terveystekijöistä riippuen. Keskustele lääkärisi kanssa siitä, mitkä ovat tavoitteesi näille tärkeille luvuille.
- Lopeta tupakointi
Tämä on itsestäänselvyys. Jos sinulla on diabetes, pahennat tilaasi, jos tupakoit. Diabetes vaikuttaa verenkiertoon, ja tupakointi vahingoittaa myös verenkiertoa. Nikotiini sitoutuu verenkierrossa hapen kanssa ja estää happea pääsemästä kehon kudoksiin. Tämä huonontaa verenkiertoa. Ota yhteyttä osavaltiosi lopetuslinjaan. Useimmat tarjoavat nikotiinilaastareita, purukumia tai pastilleja, jotka auttavat sinua lopettamisessa. Quit Line -linjoilla on myös neuvonantajia, jotka voivat puhua sinulle vaikean jakson läpi tai antaa vinkkejä lopettamiseen.
- Pitäkää verenpaine hallinnassa
Useimpien diabeetikoiden verenpaineen tavoite on alle 130/80. Keskustele lääkärisi kanssa, jos et ole varma, mikä on henkilökohtainen tavoitteesi. Varmista, että otat verenpainelääkkeesi määräysten mukaisesti. Lääkäri antaa sinulle näitä lääkkeitä suojellakseen munuaisiasi vaurioilta, joten on tärkeää, että otat ne.
- Pitäkää veren kolesterolipitoisuus hallinnassa
Kaikkien kolesterolilukujen tulisi olla tavoitetasolla. Keskity erityisesti LDL-kolesteroliin (matalan tiheyden lipoproteiinit). Nämä ovat niitä pahoja rasvoja. Haluat pitää tämän laboratoriotuloksen arvosi alle 100:ssa. Tämä tarkoittaa, että verenkierrossa ei leiju niin paljon huonoja rasvoja, jotka voivat aiheuttaa plakin muodostumista valtimoihin ja vahingoittaa munuaisia.
Hyvien rasvojen eli HDL:n (High density lipoprotein) lisääminen on myös tärkeää. Syömällä enemmän elintarvikkeita, joissa on ”hyviä rasvoja”, voit nostaa tämän luvun yli 50:n. Voit saada tämän laboratoriotuloksen yli 50:n syömällä enemmän elintarvikkeita, jotka sisältävät ”hyviä”, kertatyydyttymättömiä rasvoja, kuten oliiviöljyssä, avokadoissa, pähkinöissä, kuten manteleissa, ja vastaavissa.
- Pysy aktiivisena
Tavoita 30 minuuttia liikuntaa useimpina päivinä. Kävely on hyvää liikuntaa, ja useimmat ihmiset pystyvät harrastamaan sitä ilman vammoja. Muita aerobisen liikunnan muotoja ovat uinti, pyöräily ja juoksu. Älä unohda voimaharjoittelua 3-4 kertaa viikossa! Keskustele lääkärisi kanssa aktiivisuustasostasi ja siitä, mikä on sopivaa tilallesi.
- Syö terveellistä ruokaa
Seuraa diabeteksen ateriasuunnitelmaa, kiinnitä huomiota proteiiniannoksiin ja tarkkaile suolan (natriumin) saantia suolapuristimesta, lihajalosteisiin ja muihin jalostettuihin elintarvikkeisiin sekä ravintoloista.
- Vältä lääkkeitä, jotka voivat vahingoittaa munuaisia
Vältä NSAIDeja (ei-steroidiset tulehduskipulääkkeet), kuten ibuprofeenia tai naprokseenia. Varmista, että kysyt lääkäriltäsi ennen kuin otat kasviperäisiä lisäravinteita, koska ne voivat vahingoittaa munuaisia.
Mitä munuaisille tapahtuu, jos et hallitse diabetesta?
Korkea verensokeri on vastuussa kaikista diabeteksen pitkäaikaisista komplikaatioista. Se ei ole erilaista munuaisten vajaatoiminnan kohdalla. Kun pidät A1C-arvosi ja verensokerisi kurissa yhdessä verenpaineen ja kolesterolin kanssa, voit välttää munuaisvaurion tai -vaurion.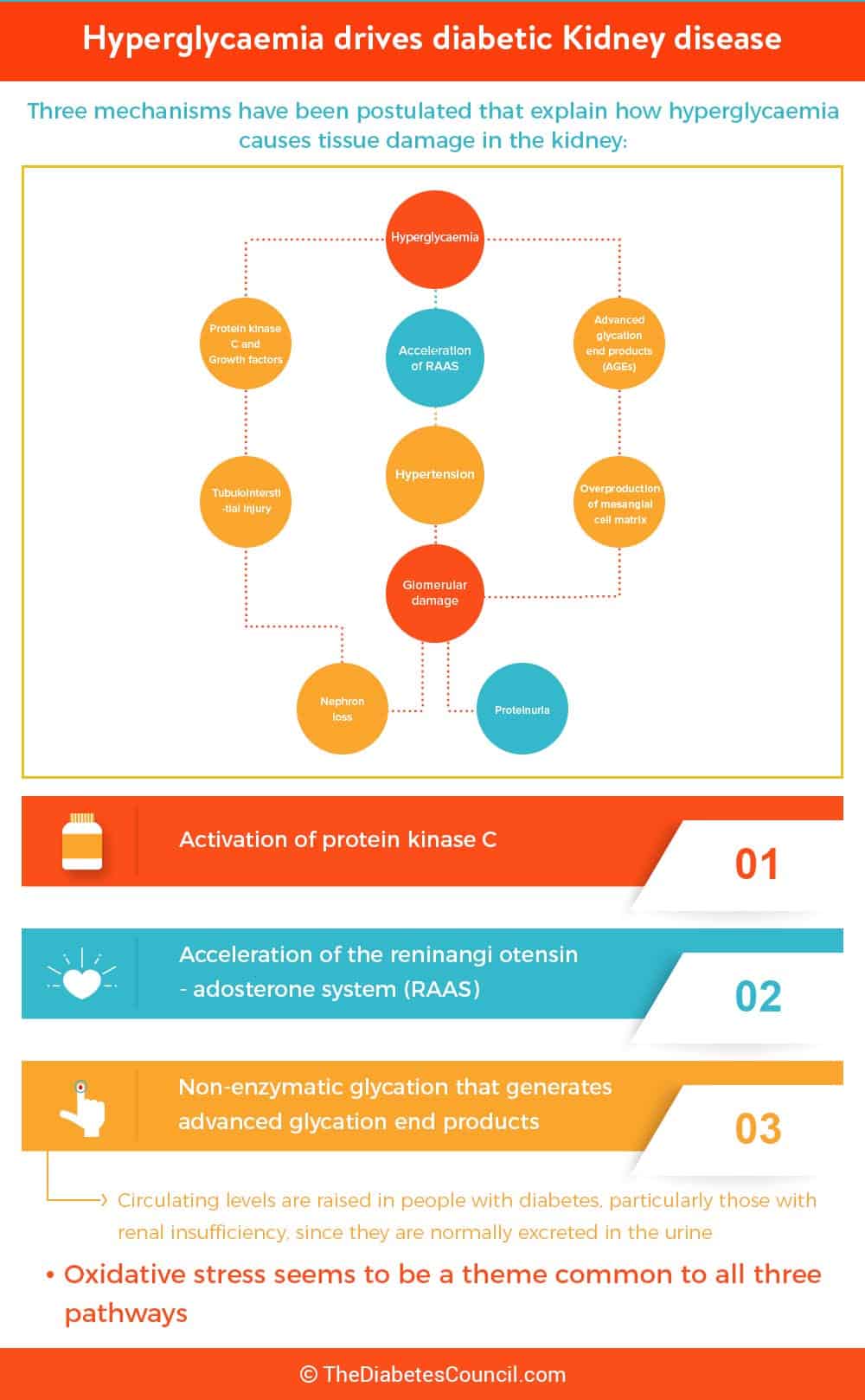
Onko tyypin 1 ja tyypin 2 diabeteksen munuaisten vajaatoiminnan kulun välillä eroa?
Lokakuussa 1993 ilmestyneessä Diabetologia-lehdessä julkaistussa tutkimuksessa verrattiin tyypin 1 diabetesta sairastavien munuaisten vajaatoiminnan kulkua tyypin 2 diabetekseen. Tutkimuksessa todettiin, että: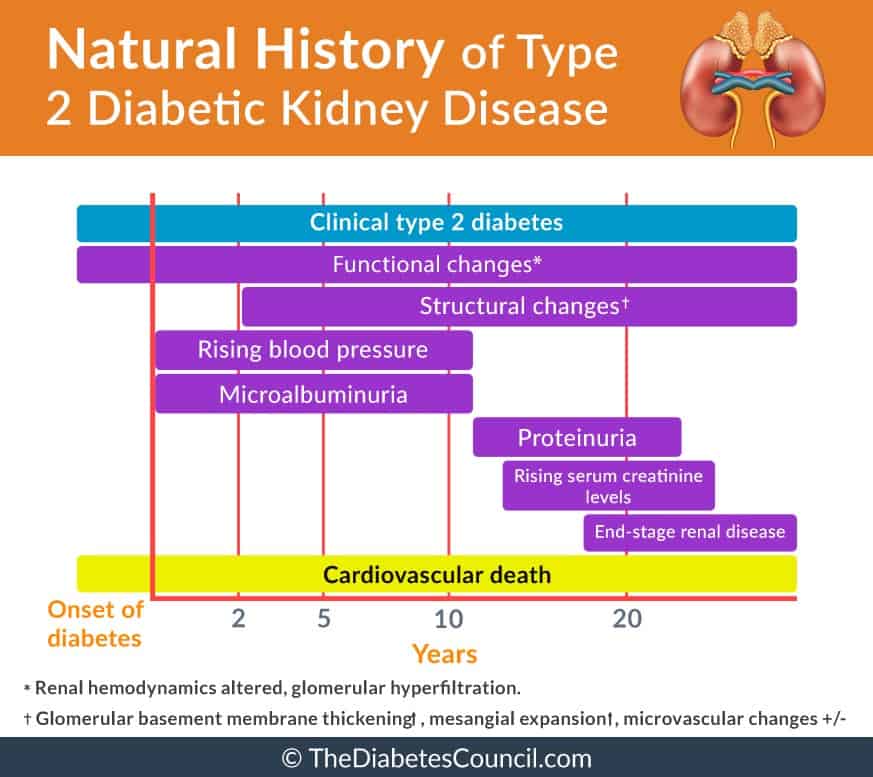
- Tyypin 1 diabeetikoilla oli korkeampi keskimääräinen glukoosipitoisuus ensimmäisten 10 vuoden aikana diagnoosin jälkeen
- Tyypin 1 diabeetikoilla oli matalampi systolinen verenpaine
- Tyypin 1 diabeetikoilla diabeteksen kesto ennen ESRD:tä oli pidempi kuin tyypin 2 diabeetikoilla
- Tyypin 1 diabeetikoilla sairastui todennäköisemmin myös muita diabeteksen aiheuttamia mikrovaskulaarisia komplikaatioita, kuten verkkokalvontulehdusta, gastropareesia, tai neuropatiaa
- Tyypin 1 potilailla oli pienempi todennäköisyys sairastua sydänsairauksiin ja sydämen vajaatoimintaan
- Aivohalvausten ja verisuonileikkausten määrä oli samankaltainen
- Tyypin 1 ja tyypin 2 potilailla oli molemmilla yhtä suuri todennäköisyys saada ensimmäisen asteen sukulainen, jolla oli kohonnut verenpaine
Ruokavalio maksan vajaatoiminnan yhteydessä
Jos sinulla on jo krooninen maksan vajaatoiminta, lääkärisi tai ravitsemusterapeutti haluaa sinun aloittavan ruokavaliosuunnitelman nimeltä ”Munuaisten ruokavalio”.”
Munuaisesi ovat vaurioituneet, joten munuaisesi eivät pysty käsittelemään säännöllistä proteiinimäärää kuten aiemmin. Munuaisesi eivät myöskään pysty käsittelemään liiallista määrää suolaa tai kaliumia, koska munuaisilla on rooli näiden elektrolyyttien säätelyssä. Jos et päätä vähentää proteiini-, natrium- ja kaliumpitoisuuksiasi, se saa munuaisesi työskentelemään kovemmin jätteiden suodattamiseksi, ja sinulla ilmenee ESRD nopeammin. Munuaisruokavalio sisältää vähemmän proteiinia, rasvaa, natriumia tai suolaa ja kaliumia. Sinua pyydetään todennäköisesti:
- vähentää proteiinipitoisten ruokien, erityisesti eläinperäisten tuotteiden, kuten maidon, kananmunien ja juuston, käyttöä
- syödä vähärasvaista ruokavaliota, joka sisältää myös vähän kolesterolia, sillä elimistösi ei pysty käsittelemään runsaasti kolesterolia sisältäviä ruokia entiseen tapaan, ja verenkiertoon joutuvasta liiallisesta kolesterolipitoisuudestasi johtuen verisuoniin kerääntyy plakkia,
- välttää runsassuolaista ruokavaliotasi, ja pidä natrium 1500 mg/vrk:ssa, jotta verenpaineesi pysyy paremmalla tasolla munuaistesi suojelemiseksi (säilykkeet, pakasteateriat, prosessoidut elintarvikkeet ja lihavalmisteet)
- välttäkää liiallista kaliumia, koska munuaisenne eivät enää pysty säätelemään tätä elektrolyyttiä. Kalium pitää sydämesi sykkeen säännöllisenä ja auttaa lihaksia toimimaan oikein, mutta munuaissairaus voi johtaa korkeisiin kaliumpitoisuuksiin, epäsäännölliseen sydämen sykkeeseen tai jopa sydänpysähdykseen. Vältä elintarvikkeita, kuten aprikooseja, appelsiineja, perunoita ja banaaneja, jotka kaikki sisältävät runsaasti kaliumia
Munuaisten vajaatoiminnan vaiheet
Kroonisen munuaissairauden viisi vaihetta perustuvat pääasiassa glomerulusten suodatusnopeuteen eli GFR:ään. Ensimmäisessä vaiheessa munuaisvauriota ei ole käytännössä lainkaan, ja toisessa vaiheessa vaurio on minimaalinen. Seuraavassa kuvassa on yksityiskohtainen kuvaus kroonisen munuaissairauden viidestä vaiheesta:
| CKD:n vaihe | GFR:n vaihteluväli | Vaiheen kuvaus | Hoidon vaihe |
| CKD:n 1. vaihe | 90+ | Munuaistoiminta on normaalia, mutta virtsalöydökset, rakennepoikkeavuudet tai genetiikka viittaavat CKD:hen. | Verpaineen hallinta, riskitekijät ja tarkkailu. |
| CKD:n 2. vaihe | 60-89 | Munuaisten toiminta on lievästi alentunut, muut löydökset viittaavat CKD:hen. | Verpaineen hallinta, riskitekijät ja tarkkailu. |
| CKD:n 3A-vaihe
CKD:n 3B-vaihe |
45-59 | Munuaisten toiminta on kohtalaisesti alentunut. | Verpaineen ja riskitekijöiden hallinta sekä tarkkailu |
| CKD:n 4. vaihe | 15-29 | Munuaisten toiminta on vaikeasti alentunut. | Suunnittelu ESRD:n varalta. |
| CKD:n 5. vaihe | Vähemmän kuin 15 tai dialyysihoidossa | Loppuvaiheen munuaistauti (ESRD) tai munuaisten vajaatoiminta | Valitaan dialyysi tai elinsiirto tai molemmat. |
Raskauden aikainen diabetes ja munuaisten vajaatoiminta
Raskaus rasittaa elimistöä suuresti, ja raskausdiabetesta sairastavien raskaana olevien naisten munuaissairauksia voi esiintyä ja esiintyykin. Proteinuria raskauden loppuvaiheessa on ongelma. Ennen raskautta diabetesta sairastavilla naisilla, joiden munuaistoiminta on kunnossa, ei näytä olevan juurikaan ongelmia. Toisin sanoen heillä ei ole raskauden alkaessa ennestään munuaisvaurioita.
Neille, joilla on diabetes ennen raskautta ja joiden munuaistoiminta on jo heikentynyt raskauden alkaessa, ei käy yhtä hyvin. Heillä on riski munuaistoiminnan heikkenemiseen raskauden aikana, mikä aiheuttaa pysyviä vaurioita. Preklampsia, johon liittyy kohonnut verenpaine, kompensoi entisestään diabeetikkoäidin munuaisia.
Mikä on loppuvaiheen munuaistauti?
Kun henkilö siirtyy munuaissairauden viidenteen vaiheeseen, hänellä on niin sanottu loppuvaiheen munuaistauti eli ESRD. Munuaiset ovat tässä vaiheessa vakavasti vaurioituneet. Silloin on valittavana dialyysihoito tai munuaisensiirto tai molemmat.
Mitä tapahtuu, kun tulee ESRD? Onko hoitoa?
Kun munuaiset pettävät eivätkä enää suoriudu tehtävästään suodattaa jätteitä elimistöstäsi, on olemassa kaksi hoitovaihtoehtoa. Henkilö voi joko käydä säännöllisissä dialyysihoidoissa tai hänelle voidaan tehdä munuaisensiirto. Usein heille tehdään molemmat. He ovat dialyysissä samalla, kun he ovat munuaisensiirtolistalla odottamassa sopivaa munuaista ja heille luovutettua munuaista.
Kaksi ESRD:n hoitomuotoa
Sinun ESRD:n hoitovaihtoehdot ovat:
Dialyysi
Kun munuaisesi eivät toimi, tarvitset koneen tai laitteen, joka tekee sen työn, jonka munuaisesi ennen tekivät, ja tämä kone on munuaisten dialyysia suorittava laite.
Munuaisdialyysiä on kahta eri tyyppiä:
Hemodialyysi
Jos tarvitset hemodialyysiä, tämäntyyppisessä dialyysissä veresi kiertää koneen läpi, jossa on suodatin, jossa on pieniä kuituja, joita kutsutaan ”dialysaattoreiksi”. Olet sairaalasängyssä tai tuolissa, ja sinut kytketään koneeseen ”hemodialyysisiirteen” avulla. Sinun on tarkkailtava, kuinka paljon juot nesteitä, ja rekisteröity ravitsemusterapeutti voi kertoa, kuinka paljon nestettä sinun tulisi saada päivittäin. Nesteet voivat nostaa verenpainetta hemodialyysin aikana. Silloin sydämesi joutuu työskentelemään paljon kovemmin. Tämä on syy nesteen käytön rajoittamiseen dialyysin aikana.
Valmistautuminen
Ennen kuin pääset hemodialyysiin, tarvitset ensin pääsyn verenkiertoosi. Läpivientiin asetetaan neulat, jotta veresi voidaan imeä kehostasi, poistaa verestäsi jätetuotteet ja laittaa veresi takaisin kehoosi. Tämä voi edellyttää yön yli kestävää sairaalassaoloa tai avohoitona tehtävää toimenpidettä. Hemodialyysissä käytetään kolmea erilaista liitäntää. Ne ovat:
- Dialyysifisteli
Erikoistunut kirurgi käyttää omia verisuonia fistelin tekemiseen. Ne yhdistävät yleensä valtimon käsivartesi laskimoon. Verenkierron lisääntyminen saa suonen kasvamaan suureksi ja vahvistumaan. Sitten sitä voidaan käyttää dialyysineulan asettamiseen. Leikkauksen jälkeen sinun on odotettava useita viikkoja siirteen paranemista, ennen kuin sitä voidaan käyttää. Tämä on paras tapa päästä verenkiertoon dialyysin suorittamiseksi.
- Dialyysisiirre
Jos kirurgi päättää tehdä siirteen, suoni ja valtimo yhdistetään putkella. Suurin etu tässä on se, että sitä voidaan käyttää nopeammin kuin fisteliä. Infektiot ja hyytymisongelmat ovat yleisempiä siirteen kanssa.
- Katetri väliaikaiseen pääsyyn
Kun munuaissairaus etenee nopeasti, pysyvää pääsyä verenkiertoon ei välttämättä ehditä luoda. Silloin suoneen laitetaan pehmeästä materiaalista valmistettu katetri. Se voi sijaita kaulassasi, rinnassasi tai jalassasi lähellä nivusaluetta. Tämä pääsy on vain väliaikainen, mutta jotkut potilaat käyttävät katetria myös pitkäaikaiseen pääsyyn. Jos tarvitset tilapäistä pääsyä yli kolmen viikon ajan, se sijoitetaan todennäköisesti ihon alle. Tämä auttaa parantamaan mukavuutta ja vähentämään komplikaatioiden, kuten väliaikaisen liitäntäkohdan infektion, riskiä.
Peritoneaalidialyysi
Keskustellessasi lääkärisi kanssa voit päättää, onko peritoneaalidialyysi sinulle parempi vaihtoehto. Peritoneaalidialyysissä potilaan vatsaa käytetään luonnollisena suodattimena poistamaan jätteitä. Puhdistusliuosta, jota kutsutaan ”dialysaatiksi”, käytetään. Tämä dialyysimuoto pitää sinut poissa dialyysikeskuksesta, koska se voidaan tehdä missä tahansa. Näin dialyysihenkilö voi helpommin suoriutua tavanomaisista päivittäisistä toiminnoista. Hän voi jopa pystyä työskentelemään tai matkustamaan, jos hän käyttää peritoneaalidialyysiä.
Kahdentyyppistä peritoneaalidialyysiä käytetään yleisesti.
Ne ovat CAPD (Continuous Ambulatory Peritoneal Dialysis (jatkuva ambulatorinen peritoneaalidialyysi) ja CCPD (Continuous Cycler-assisted Peritoneal Dialysis (jatkuva sykleriavusteinen peritoneaalidialyysi.
Keskustele lääkärisi kanssa vaihtoehdoista, jotta näet, mikä niistä voi olla sinulle sopiva vaihtoehto.
Miten on munuaisensiirron laita?
Dialyysi pelastaa kroonista munuaisten vajaatoimintaa sairastavien hengen, mutta se palvelee vain noin kymmentä prosenttia normaalisti toimivan munuaisen kyvystä suodattaa jätteitä kehosta. Lisäksi dialyysi voi aiheuttaa muita vakavia terveysongelmia, kuten:
- anemia eli normaalien punasolujen määrän väheneminen
- hermovaurio
- infektio
- sydänsairaus
- korkea verenpaine
Pitempi elinikä munuaisensiirron kanssa kuin ilman
On huomattava, että dialyysihoidossa olevan henkilön keskimääräinen elinajanodote on vain viisi vuotta. Tutkimukset ovat yleensä suosineet elinsiirtoa pitkäaikaisen munuaisdialyysin sijaan. Elinsiirtopotilaat elävät yleensä pidempään kuin dialyysipotilaat.
Menet läpi suuren leikkauksen, johon liittyy pitkä toipumisaika. Siirteen hylkimisen mahdollisuus on olemassa. Elinsiirron jälkeen sinulla voi kuitenkin olla enemmän energiaa, vähemmän ruokavalion rajoituksia ja yleisesti ottaen parempi elämänlaatu. Potilaat raportoivat vähemmän komplikaatioita.
Jos saat munuaisen elinsiirtoa varten elävältä luovuttajalta, voit odottaa eläväsi 12-20 vuotta. Jos munuaisesi on peräisin kuolleelta luovuttajalta, voit odottaa eläväsi seuraavat 8-12 vuotta. Jos onnistut saamaan munuaisensiirron ennen kuin joudut dialyysihoitoon, voit elää 10-15 vuotta pidempään kuin joku, joka on dialyysihoidossa.
On mahdollista, että joudut olemaan jonkin aikaa dialyysihoidossa odottaessasi elinsiirtoa. Heidän on löydettävä sinulle sopiva elin joko kuolleelta luovuttajalta tai elävältä luovuttajalta. Tämä johtuu siitä, että pitkäaikainen dialyysihoito voi lyhentää uuden munuaisen käyttöikää elinsiirron jälkeen. Siirto on silti useimmissa tapauksissa parempi vaihtoehto kuin dialyysi.
Jos et ole vielä siinä vaiheessa, että tarvitsisit dialyysiä, mutta tiedät, että munuaisesi ovat todellakin pettämässä, saatat haluta harkita ennaltaehkäisevää elinsiirtoa. Tällä tarkoitetaan elinsiirtoa ennen dialyysin aloittamista parhaiden mahdollisten tulosten saavuttamiseksi. Elämänlaatu on parempi tällä menetelmällä, ja elinajanodote pitenee verrattuna dialyysihoitoon. Tämäntyyppinen elinsiirto on kaksin verroin hyödyllinen tyypin 1 diabetesta sairastaville. Ennaltaehkäisevässä elinsiirrossa käytetään lähes aina elävän luovuttajan munuaista.
Lisätietoja ja usein kysyttyjä kysymyksiä ennaltaehkäisevästä elinsiirrosta saat osoitteesta: http://www.bidmc.org/~/media/Files/Centers%20and%20Departments/TransplantInstitute/preemptfaq.pdf
Elävä vs. kuollut luovuttaja
Elävää luovuttajaa suositaan kaikissa tapauksissa muun muassa munuaisensiirteen paremman toiminnan vuoksi. Se on ehdottomasti suositeltavin menetelmä ennaltaehkäisevässä dialyysissä, kuten edellä mainittiin. Silti riippumatta siitä, kuinka kauan henkilö on joutunut olemaan dialyysissä, hän on paremmassa asemassa elävältä luovuttajalta saadun elinsiirron myötä.
Elinsiirtoluettelo
Munuaisensiirron saamiseksi sinun on päästävä munuaisensiirtoluetteloon. Löytääksesi oman alueesi elinsiirtokeskuksen voit käydä Organ Procurement and Transplantation Network (OPTN) -sivustolla. Valitse ”Transplant Centers by Organ” (elinsiirtokeskukset elinten mukaan) kohdasta Member Type (jäsentyyppi), valitse sitten ”Kidney” (munuainen) kohdasta Organ Type (elintyyppi) ja valitse sitten osavaltiosi. Valitse tarpeisiisi parhaiten sopiva elinsiirtokeskus. Keskustele asiasta lääkärisi kanssa ja varaudu olemaan jonotuslistalla, kunnes sopiva elinluovuttaja löytyy.
Sinulla on todennäköisesti elinsiirtoryhmä, joka arvioi sinut heti alusta alkaen. He auttavat sinua päättämään, mitkä hoidot ovat sinulle sopivia.
Tarvitsetko lisätietoja?
Voit saada Kansalliselta munuaissäätiöltä (The National Kidney Foundation) ilmaisia esitteitä, joista saat tietoa diabeteksesta ja munuaissairauksista. Kansallinen maksuton numero, josta voit pyytää ilmaista tietoa NKF:ltä, on (855)653-2273.
Voit myös selata NKF:n myymälää osoitteessa www.kidney.org/store .
Over to you
Toivomme, että olet oppinut jotakin diabeteksesta ja munuaissairauksista, kuten minäkin olen oppinut tutkiessani ja kirjoittaessani tätä artikkelia. Jos sinulla on diabetes ja sinulla on ollut munuaisten vajaatoiminta ja haluat jakaa kokemuksesi kanssamme, tee se alla olevassa kommenttiosiossa. Jos sinulla on kokemusta dialyysissä olosta, jaa myös, jos haluat! Jos olet onnistunut pitämään munuaisesi terveinä diabeteksen kanssa, haluaisimme tietää, miten olet onnistunut siinä. Jos jätimme jotain pois, kerro meille!!!
TheDiabetesCouncil Artikkeli | Arvostellut Dr. Jack Isler MD 23. toukokuuta 2020
- Oliko tästä apua?
- Kyllä Ei