Pathophysiology and Clinical Presentation
Vulvitis määritellään isojen häpyhuulten, pienten häpyhuulten, klitoriksen ja introituksen tulehdukseksi; vaginiitti on emättimen limakalvon tulehdus. Pediatrinen vulvovaginiitti, joka koskee vulvan ja emättimen kudoksia, on hyvin yleinen diagnoosi, jonka tekee perusterveydenhuollon tarjoaja, joka usein ohjaa potilaan erikoislääkärin vastaanotolle, kun alkuhoito ei tuota tulosta. Näin ollen on tärkeää ymmärtää patofysiologia, tuntea eri etiologiat suhteessa kliiniseen esitykseen ja luoda metodologinen lähestymistapa vulvovaginiitin arviointiin.
Anatomisten ja käyttäytymiseen liittyvien tekijöiden vuoksi esipuberteettisilla tytöillä on kohonnut vulvovaginiitin riski. Ensinnäkin häpykarvojen ja häpyhuulten rasvatyynyjen puuttuessa emättimen eteinen ja vulva ovat vähemmän suojassa ulkoisilta ärsyttäviltä tekijöiltä, erityisesti kyykistyessä tai istuessa. Toiseksi vulvan ja emättimen limakalvon iho on ohuempi ja herkempi, joten se ärsyyntyy helpommin traumoista sekä kemiallisista, ympäristöllisistä ja allergisista vaikutuksista. Kolmanneksi emättimen ontelon pH on neutraali (6,5-7,5),18 se on lämmin ja kostea, ja siinä on estrogeenitön epiteeli, josta puuttuvat sekä laktobasillit että glykogeeni. Kaikki nämä tekijät helpottavat bakteerien kasvua. Lisäksi esipuberteetti-ikäisillä lapsilla on yleensä huono hygienia välilihan puhdistuksen ja käsienpesun suhteen; tämä voi johtaa autoinokulaatioon ulosteperäisillä bakteereilla tai harvemmin virtsatie- tai hengitystieinfektioon liittyvillä organismeilla.19, 20, 21
Lasten vulvovaginiitti ilmenee tyypillisesti emättimen kutinana ja siihen liittyvänä erkaantumisena, emättimen vuotona, joka voi olla pahanhajuista, yleistyneenä vulvan, emättimen tai perianaalisen alueen epämukavuutena tai kipuna tai dysuriana.22, 23 Vanhemmat voivat myös raportoida lapsen alusvaatteissa esiintyvistä tahroista, hajusta tai väristä. Anamneesi on erittäin tärkeä etiologian rajaamisessa ja hoidon suuntaamisessa. Vanhemmilta on kysyttävä oireiden alkamisesta, ajoituksesta ja kestosta, aiemmista kotihoidoista ja käytetyistä lääkkeistä (mukaan lukien reseptilääkkeet ja käsikauppalääkkeet) sekä aiemmista laboratoriokokeista tai arviointitoimenpiteistä. Seksuaalisen hyväksikäytön mahdollisuus olisi arvioitava, samoin kuin kehitys-, käyttäytymis- ja psykososiaalisen historian yksityiskohtainen tarkastelu. Lapsen aiempi lääketieteellinen tai kirurginen historia olisi arvioitava muiden ihoinfektioiden, ihottumien tai allergioiden varalta. Perheessä esiintyvät krooniset sairaudet, allergiat ja kosketusyliherkkyydet on myös arvioitava. Luettelo mahdollisista akuuteista tai kroonisista ärsyttäville aineille altistumisista, kuten vaahtokylvyistä, puhdistusaineista ja -tekniikoista (esim. pesulappujen käyttö), voiteista, jauheista, kankaanpehmentimistä ja hiustuotteista, jotka ovat saattaneet vuotaa kylpyveteen, on selvitettävä.24
Lapselle on tehtävä täydellinen lääkärintarkastus, jossa dokumentoidaan puberteettivaiheessa oleva lapsi sekä merkkejä kroonisesta sairaudesta tai muista ihopoikkeavuuksista. Kun potilas on sammakkojalka- tai polvi-rinta-asennossa, väliliha ja häpyhuulet voidaan tutkia eryteeman, eritteen, hajun ja turvotuksen varalta. Otoskooppi tai kolposkooppi voi auttaa tutkijaa tarjoamalla tarkennettua valoa ja suurennusta. Emättimen vuoto voi esiintyessään vaihdella runsaasta vähäiseen kuivuneeseen eritteeseen.
Emättimen eritteen tutkiminen on usein hyödyllistä, mutta näytteen saaminen lapselta voi olla haastavaa. Emättimeen tiputettu suolaliuos voidaan ”kerätä takaisin”, koska se kerääntyy emättimen alaosaan ja eteiseen. Yleisemmin erite voidaan kerätä myös suoraan ohuella kuivalla tai suolaliuoksella kostutetulla bakteriostaattisella pyyhkäisypyyhkeellä varoen koskettamasta herkkää immenkalvokudosta.25, 26 Valsalva-manööveri (esim. yskäisy) voi auttaa tässä toimenpiteessä. Paikallispuudutteita on käytettävä varoen, koska ne aiheuttavat aluksi kirvelyä; tämä voi järkyttää lasta ja estää tutkimuksen jatkamisen. Poikkeuksena tästä on EMLA-voide. Sitä käytetään yleensä ilman epämukavuutta, mutta se on levitettävä 30-60 minuuttia ennen arviointia, näytteenottoa tai jopa biopsiaa vanhemmilla yhteistyöhaluisilla lapsilla. Kun näyte on kerätty, se on tutkittava suolaliuoksella tehtävällä märkätarkastuksella, kaliumhydroksidilla (KOH), gramvärjäyksellä, emättimen pH:lla ja viljelyllä.
Anamneesin, fyysisen tutkimuksen ja laboratorioarvion perusteella lasten vulvovaginiitin syyt on helpointa luokitella ei-infektiivisiin (eli epäspesifisiin) ja infektiivisiin (eli spesifisiin) ryhmiin, joista jälkimmäiset luokitellaan ei-seksuaalisesti ja sukupuoliteitse tarttuviin infektioihin19, 20 (taulukko 3).
TAULUKKO 3. Prepuberteettiset vulvovaginiitit
Ei-infektiiviset
Kemialliset ärsyttävät aineet (esim, vaahtokylvyt, hajusteet, saippuat ja hiustuotteet kylpyvedessä)
Allerginen kosketus
Puutteellinen hygienia
Puutteellinen välilihan ilmastointi
Vierasesine
Urologiset anatomiset poikkeavuudet
Infektiivinen
Ei-seksuaalisesti tarttuvat
Bakteerit: Haemophilus influenzae, Staphylococcus aureus, Streptococcus pneumoniae, Streptococcus viridans, Shigella sonnei, metisilliinille vastustuskykyinen Staphylococcus aureus
Virus: Sienet: Candida albicans
Sienet: Candida albicans
Hyönteiset: Candida albicans
Helmintit:
Sukupuoliteitse tarttuvat
Neisseria gonorrhoeae, Chlamydia trachomatis, Trichomonas, Mycoplasma hominis, Ureaplasma urealyticum, herpesvirukset (1 ja 2), ihmisen papilloomavirus, ihmisen immuunikatovirus, molluscum contagiosum, Treponema pallidum
Ei-tarttuva vulvovaginiitti
Yksi yleisimmistä syistä ei-tarttuvalle vulvovaginiitille, jota tavallisesti kutsutaan epäspesifiseksi vulvovaginiitiksi, on huono välilihan hygienia. Tutkimuksessa potilailla on yleensä lievä, epäspesifinen vulvotulehdus, ja välilihakudoksessa voi olla ulostetta tai wc-paperin paloja sekä likaantuneita alusvaatteita. Hoito koostuu pääasiassa hygieniavalistuksesta ja tukihoidosta. Lääkärin tulisi suositella, että lapsella on riittävästi tilaisuuksia virtsata, että hän käyttää edestä taaksepäin pyyhkimistekniikkaa pehmeällä, valkoisella, hajusteettomalla wc-paperilla ja että hän pesee kätensä säännöllisesti, erityisesti kylpyhuoneen käytön jälkeen. Alusvaatteiden tulisi olla 100-prosenttista puuvillaa, löysästi istuvia ja ne tulisi puhdistaa tai huuhdella perusteellisesti miedolla hypoallergeenisellä hajusteettomalla pesuaineella, jossa ei ole kankaanpehmentimiä. Välilihan alueen pesuun käytettävät miedot hypoallergeeniset hajusteettomat ja väriaineettomat puhdistusaineet jättävät ihon hellävaraisesti kosteammaksi kuin tavallinen saippua. Puhdistusaineita ei saa koskaan käyttää pesulapulla, joka voi pahentaa ärsytysalueita tai siirtää tartuntavaarallisia organismeja kyseiselle alueelle. Kylvyn jälkeen välilihan alue on kuivattava ilmakuivaksi tai taputeltava kuivaksi pyyhkeellä välttäen hankausta.
Useimmilla potilailla mistä tahansa syystä johtuvaa akuuttia epäspesifistä vulvovaginiittia voidaan hoitaa oireenmukaisesti usein toistuvilla sitz-kylvyillä, jotka sisältävät leivinjauhetta tai kolloidista kaurahiutaletta, tai märkäpakkauksilla, joissa on käytetty Burrowin liuosta. Erittäin vaikeissa tapauksissa, joissa muut syyt on suljettu pois, voidaan kutinaan käyttää 1-prosenttista hydrokortisonivoidetta kerran tai kahdesti päivässä enintään kahden viikon ajan, tai 1-2 viikkoa kestävää estrogeenivoidetta voidaan käyttää helpottamaan erkauman paranemista.
Toinen vulvovaginiitin yleinen syy on liiallinen tai pitkäaikainen altistuminen kosteudelle yhdistettynä välilihakudosten huonoon ilmastointiin. Altistavia tekijöitä tälle vulvovaginiitin muodolle ovat muun muassa liikalihavuus, tiukkojen tai synteettisten alusvaatteiden käyttäminen ja altistuminen pitkiä aikoja märille alusvaatteille (esim. enureesi, uimapuvut). Fysikaalisessa tutkimuksessa voi näkyä epäspesifistä tulehdusta vakavaan erkaantumiseen, johon voi liittyä sekundaarisia bakteeri-infektioita, yleisimmin Staphylococcus aureus -bakteerin aiheuttamia. Istumakylpyjä ja asianmukaisia tekniikoita välilihan puhdistamiseen ja kuivaamiseen on tarkasteltava uudelleen. Potilaiden tulisi käyttää löysiä puuvillaisia alusvaatteita, ja nukkuminen ilman alusvaatteita saattaa tuntua mukavammalta.
Allerginen vulvovaginiitti tai kosketusihottuma voi esiintyä siten, että merkittävin oire on kutina. Akuutteja tai kroonisia aiheuttajia ovat yleensä paikalliset voiteet, voiteet, hajustetut saippuat, wc-paperi ja myrkkysumake. Kroonisessa altistuksessa vulvaan voi syntyä halkeamia tai halkeamia ja lopulta jäkäläinen ulkonäkö. Eosinofiilejä emätinnesteessä voi löytyä allergisista reaktioista johtuvissa tapauksissa.27 Kemialliset ärsyttävät aineet, jotka ovat peräisin vaahtokylvyistä, pyykinpesuaineista, saippuoista ja kankaanpehmentimistä, aiheuttavat samanlaisen kliinisen kuvan. Hoito koostuu haitallisen aineen poistamisesta, hygieniavalistuksesta, sitz-kylvyistä ja lyhyestä (enintään 2 viikkoa kestävästä) 1 %:n hydrokortisonivoidekuurista.20
Emättimen vierasesineet voivat esiintyä myös epäspesifisenä vulvovaginiittina esipuberteetti-ikäisellä lapsella. Mahdollisia oireita ovat runsas, jatkuva, pahanhajuinen vuoto, joka voi olla verivärjäytynyttä (taulukko 4).
Taulukko 4. Verinen sukupuolielinten vuoto
Tarttuva vulvovaginiitti: A-ryhmän beetahemolyyttinen streptokokki, Haemophilus influenzae, Shigella sonnei, Shigella flexneri
Vieras elin
Seksuaalinen hyväksikäyttö
Trauma
Uretraalinen prolapsi
Eksogeeninen hormonialtistus
Lichen sclerosus
Kasvain
Superinfektio on yleinen, antibiootit saattavat antaa tilapäistä helpotusta, minkä jälkeen oireet uusiutuvat. Näin ollen toistuvat oireet, jotka vaativat toistuvia lääkekokeiluja ja joihin liittyy edellä mainittu anamneesi, saattavat oikeuttaa emättimen tähystykseen vierasesineen poissulkemiseksi. Vaikka kiinteästä materiaalista valmistetut vierasesineet voivat olla tunnusteltavissa peräsuolen tutkimuksessa, lapsi ei välttämättä salli tämän toimenpiteen suorittamista. Koska vierasesineitä voi olla useita tai ne voivat olla pirstaleisia, tarvitaan yleensä huuhtelua, jotta kaikki roskat voidaan irrottaa ja poistaa. Esineet voivat myös sulautua ja jäädä granulaatiokudoksen ympäröimiksi, mikä voi aiheuttaa eroosion tai perforaation virtsarakon tai suolen kudokseen. Näin ollen lapsen täydellinen arviointi emättimen vierasesineen esiintymisen varalta voi edellyttää tutkimusta nukutuksessa. Kuten aina vulvovaginiitin diagnosoinnissa, mutta erityisesti vierasesineiden kohdalla, on tärkeää epäillä seksuaalista hyväksikäyttöä. Häiritsevän aineen, useimmiten wc-paperin, poistaminen on parantavaa. Kehityksellisistä tai käyttäytymiseen liittyvistä syistä jotkut potilaat saattavat kokea, että tilaa vievämpien esineiden (esim. kertakäyttöpyyhkeiden) käyttäminen itsensä puhdistamiseen on hyödyllistä uusiutumisen ehkäisemiseksi.
Anatomiset häiriöt, kuten ektooppinen virtsanjohdin, virtsaputken prolapsi ja fistelit, ovat harvinaisia syitä, jotka voivat esiintyä vulvovaginiittina. Sen sijaan, että ektooppinen virtsajohdin avautuisi virtsarakon trigoniin, se avautuu muualle, yleensä virtsaputkea pitkin. Se voi avautua myös emättimeen tai emättimen eteisen alueelle, jossa nähdään ylimääräinen suuaukko virtsaputken suuaukon ympärillä. Siihen liittyy paljon muita synnynnäisiä poikkeavuuksia, kuten laajentumia ja kaksoiskappaleita. Potilailla on tyypillisesti esiintynyt inkontinenssia ja jatkuvasti märkä väliliha. Koska kontralateraalinen virtsajohdin on normaali, näillä lapsilla voi virtsaa kertyä virtsarakkoon, joten heidän tyhjenemistottumuksensa ovat normaalit. Vaikka diagnoosi voidaan tehdä jo ennen syntymää, nämä potilaat saatetaan diagnosoida vasta aikuisiässä, koska heidät voidaan helposti diagnosoida virheellisesti primaariseksi enureesiksi tai stressi-inkontinenssiksi. Virtsan tyhjennyskystouretogrammi vahvistaa diagnoosin, ultraäänitutkimuksella voidaan havaita siihen liittyvät müllerian rakenteelliset poikkeavuudet, ja munuaistutkimuksella voidaan havaita toiminta. Kirurginen korjaus on välttämätön tässä tilassa.20, 28
Potilailla, joilla on vesikovaginaalinen fisteli, on myös yleensä anamneesissa jatkuvasti märkä väliliha, ja heillä esiintyy fyysisessä tutkimuksessa epäspesifistä vulvovaginiittia ja erkaantumista virtsan jatkuvan läsnäolon seurauksena. Ulosteperäinen emätinvuoto viittaa rektiovaginaaliseen fistelin olemassaoloon. Potilailla, joilla on virtsaputken prolapsi, on yleensä veritahroja alusvaatteissa. Muita oireita ovat muun muassa vilpitön emätinverenvuoto ja siihen liittyvä vulvakipu tai dysuria. Tätä ongelmaa pahentaa usein toiminta, joka lisää vatsan sisäistä painetta (esim. yskiminen, ponnistelu suolen tyhjennyksen yhteydessä, itku). Tutkittaessa havaitaan tyypillisesti ulomman virtsaputken suuaukon kohdalla kiertynyt, punainen, pyöreä massa (kuva 10). Se on yleisintä alle 10-vuotiailla afroamerikkalaisilla lapsilla.19, 20, 28 Oletettuihin tekijöihin, jotka lisäävät pienten lasten riskiä, kuuluu virtsaputken eri lihaskerrosten heikkojen kiinnityskohtien ja kohonneen vatsaontelon sisäisen paineen yhdistelmä.29 Virtsaputken prolapsin lääkehoito käsittää istumakylpyjä tai estrogeenivoidetta kaksi tai kolme kertaa päivässä 2-4 viikon ajan. Kirurgista poistoa harkitaan, jos se ei korjaannu tai uusiutuu edelleen.
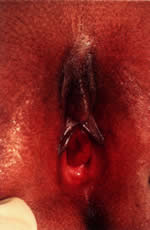 Kuva 10. Proliferaation hoito. Virtsaputken prolapsi, johon liittyy periuretraalisia kiinnikkeitä.
Kuva 10. Proliferaation hoito. Virtsaputken prolapsi, johon liittyy periuretraalisia kiinnikkeitä.
Infektioperäinen vulvovaginiitti, ei-seksuaalisesti tarttuva
Emättimen vuoto on selvempi löydös, joka liittyy vulvovaginiitin infektioperäisiin syihin kuin ei-infektioperäisiin syihin. Infektiodiagnoosi on parasta tehdä viljelyyn perustuen empiirisen hoidon sijaan, jotta voidaan määrätä asianmukaiset antibiootit ja antaa lopullinen diagnoosi. Lisäksi tiettyjen organismien talteenotto voi johtaa seksuaalisen hyväksikäytön arviointiin, jota ei ehkä muuten olisi tehty. Prepuberteettisen lapsen normaalista emätinfloorasta on vain vähän tietoa. Prepuberteettisista oireettomista ”kontrollihenkilöistä” viljeltyihin organismeihin on kuulunut Bacteroides-lajeja, laktobasilleja, Staphylococcus epidermidis -bakteereita ja muita suolistoperäisiä organismeja.30, 31 Vaikka asiaa ei ole tutkittu hyvin, antibioottihoito voi olla perusteltua, kun näitä organismeja löydetään sellaisten potilaiden viljelmistä, joilla on oireita, jotka eivät korjaannu tukihoidolla.
Pienen lapsen huonot hygieniatottumukset edistävät yleisesti hengitystie-, ruoansulatuskanava- tai virtsateiden taudinaiheuttajien autoinokulaatiota, kun taas suojaamattomat, estrogeenittömät, esipuberteettiset emätinkudokset tukevat niiden kasvua. Bakteeriperäiset hengitystiepatogeenit, kuten A-ryhmän beetahemolyyttiset streptokokit (GAS), Streptococcus pneumoniae ja Haemophilus influenzae, voivat aiheuttaa märkivää emätinvuotoa ja siihen liittyvää vulvovaginiittia, johon voi liittyä muita oireita tai niitä voi esiintyä ilman niitä.32 Etenkin GAS-tauti voi esiintyä dramaattisena, ja siihen voi liittyä vakavaa vulvovaginaalista eryteemaa, ödeemaa ja vuotoa; siihen voi liittyä tai olla liittymättä samanaikaista tulirokkoa tai positiivista kurkkukuviota. Siihen liittyy myös hilseilyä, joka voi tapahtua muutamaa viikkoa myöhemmin. Välilihan bakteeriviljelyt voivat vahvistaa diagnoosin.25, 32, 33 GAS-vulvovaginiittia voidaan hoitaa amoksisilliinilla 40 mg/kg jaettuna kolme kertaa päivässä 10 päivän ajan. Metisilliinille vastustuskykyinen Staphylococcus aureus (MRSA) on yhä yleisempi yhteisössä esiintyvä taudinaiheuttaja, ja antibioottien valintaan olisi vaikutettava tämän tartuntaorganismin mahdollisuus. MRSA-infektion esiintyminen suvussa voi olla hyödyllistä harkittaessa empiiristä hoitoa. MRSA on yleensä herkkä klindamysiinille. Viljelytulosten ja bakteerien herkkyyksien tulisi ohjata antibiootin valintaa.
Viruspatogeenit esiintyvät yleensä haavaumina emättimen alueella (kuva 11). Loukkaavia viruspatogeeneja ovat adenovirus, varicella, echovirus, Epstein-Barr-virus sekä herpesvirus 1 ja 2. Virusviljely on tarpeen lopullisen diagnoosin tekemiseksi. Vauriosta otetun pyyhkäisynäytteen suora fluoresenssivasta-aineen arviointi voi antaa välittömän viitteen siitä, onko HSV:tä vai ei, kun odotetaan viljelytuloksia. Presumptiivista asikloviirihoitoa olisi harkittava viljelmiä odotettaessa. Ruoansulatuskanavan patogeenit, kuten Shigella, voivat aiheuttaa akuuttia tai kroonista emätinvuotoa, joka on veristä, märkivää ja pahanhajuista ja johon liittyy vulvovaginaalinen eryteema. Siihen liittyy joskus potilaan tai perheenjäsenten ripuli. Emättimen eritteen viljely on diagnostista, ja herkkyysarvot on saatava, jotta voidaan antaa sopivia systeemisiä antibiootteja.34, 35
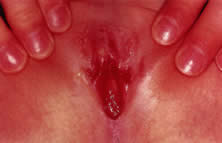 Kuva 11. Emättimen erite. Haavaumia emättimen limakalvolla.
Kuva 11. Emättimen erite. Haavaumia emättimen limakalvolla.
Vaikka Enterobius vermiculariksen (pinworms) aiheuttama suolistoinfektio aiheuttaa yleensä perianaalista kutinaa, on raportoitu myös vulvovaginiittia. Lähietäisyydestä johtuen pinwormit voivat ryömiä emättimeen (tai siirtyä raapimalla) tuoden mukanaan munia ja niihin kiinnittyneitä suolistoperäisiä organismeja. Fyysisessä tutkimuksessa voi näkyä emättimen vuotoa, epäspesifistä tulehdusta ja raapimisesta johtuvaa erkaantumista. Diagnoosi varmistetaan havainnoimalla sukkulamatojen munasoluja ja/tai aikuisia suolaliuoksella tehdyllä märkäkiinnityksellä tai skottinauhatesteillä, jotka on parasta tehdä potilaan nukkuessa yöllä, jolloin madot nousevat esiin ruokailemaan. Potilaat hoidetaan mebendatsolilla; uusintatartunnan välttämiseksi annetaan koko perheen empiirinen hoito.
Kandidaalinen vulvovaginiitti, vaikka se on hyvin yleinen murrosiän jälkeen, on erittäin harvinainen terveillä esipuberteetti-ikäisillä lapsilla, ja se on usein ylidiagnosoitu ja ylihoidettu.23 Altistavia tekijöitä ovat muun muassa äskettäinen antibioottien käyttö, huono perineaalinen ilmastointi, tulehdukselliset ihosairaudet, kuten seborrooinen ihottuma, ja krooniset sairaudet, kuten sokeritauti (diabeteksen mellitusta) ja immuunikato. Pruritus ja dysuria ovat yleisimpiä valituksia, samoin kuin diffuusi vulvaarinen eryteema, paksu juustoinen emätinvuoto, raapimisesta johtuva erkaantuminen ja emättimen limakalvolla olevat valkoiset plakit. ”Satelliittivauriot” ja erytematoottiset ulkonemat rypyissä ovat tyypillisiä kandidaalisille ihottumille, erityisesti vaippoja käyttävillä henkilöillä. Potilaalla, jolla on kandidainfektio, emättimen pH-arvo on alhainen, ja orastava hiiva ja pseudohiivat näkyvät suolaliuoksella ja KOH-valmisteella. Hoito koostuu paikallisista tai suun kautta otettavista sienilääkkeistä, kuten flukonatsolista; alue on pidettävä mahdollisimman kuivana. Jatkuvat kandidainfektiot, erityisesti esipuberteetti-ikäisellä lapsella, tulisi käynnistää diabeteksen tai HIV:n tai muiden immuunipuutosoireyhtymien tutkiminen.19, 20
Infektiivinen vulvovaginiitti, seksuaalisesti tarttuva
Seksuaalisesti tarttuva
Seksuaalisesti tarttuvaan infektioon liittyvät infektiot, joita esiintyy esipuberteetti-ikäisillä tytöillä, edellyttävät seksuaalisen hyväksikäytön arviointia. Lääkäreiden tulisi aina epäillä seksuaalista hyväksikäyttöä ja sisällyttää seksuaalista hyväksikäyttöä koskevat kysymykset rutiininomaiseen anamneesiin. Heidän olisi myös tunnettava paikalliset ilmoitusvelvollisuutta koskevat lait ja suoritettava perusteellinen fyysinen tutkimus sekä laaja psykososiaalinen anamneesi. Kun seksuaalista hyväksikäyttöä havaitaan, olisi asianmukaisen ja kattavan hoidon varmistamiseksi käännyttävä yhteisössä toimivan lasten hyväksikäyttöön erikoistuneen lääkärin puoleen, erityisesti koska todisteiden kerääminen voi poiketa toimiston ohjeista. Akuutit vammat ja infektiot edellyttävät välitöntä hoitoa ja mahdollista lähettämistä päivystyspoliklinikalle. Tippurin ja klamydian varalta on aina otettava viljelmät ennen hoitoa. Antibioottivalinnat ja -annokset vaihtelevat iän, painon ja raskauden mukaan, ja ne on esitetty ”American Academy of Pediatrics Red Book” -julkaisussa. 36
Estrogeenipitoisen epiteelin puuttuminen tässä ikäryhmässä saattaa estää sukupuoliteitse tarttuvia organismeja leviämästä ylöspäin lantioon. Näin ollen oireisiin kuuluvat tyypillisesti ”alemman kanavan” oireet, kuten kutina, dysuria, emätinvuoto ja haju. Fyysiset löydökset koostuvat vulvovaginiitista, ulkoisista vaurioista ja emätinvuodosta. Neisseria gonorrhoeae -bakteerin aiheuttama sukupuolielinten infektio on pohjimmiltaan patognomoninen seksuaalisen hyväksikäytön kannalta. Siihen liittyy yleensä märkivää, paksua keltaista vuotoa sekä vulvan eryteemaa, turvotusta ja erkaatiota sekä inguinaalista lymfadenopatiaa. Diagnoosi varmistetaan kohdunkaulan tai emättimen viljelyllä tai kohdunkaulan, emättimen tai virtsanäytteen nukleiinihappomonistustestillä (NAAT). Potilasta hoidetaan keftriaksonilla, kefiksiimillä tai penisilliiniallergisille potilaille atsitromysiinillä. Chlamydia trachomatis voi infektoida myös esipuberteettisen lapsen atrofisia emättimen levyepiteelisoluja aiheuttaen samanlaisen vulvovaginiitin, johon liittyy kutinaa ja emätinvuotoa. C. trachomatiksen esiintyminen viittaa myös seksuaaliseen hyväksikäyttöön. Klamydiaa sairastaville äideille syntyneillä lapsilla on todettu olevan oireeton kantajuus jopa 18 kuukauden ajan.37 Kuten tippurin kohdalla, kohdunkaulan tai emättimen viljely tai kohdunkaulan, emättimen tai virtsanäytteen NAAT-menetelmä vahvistaa diagnoosin. Potilasta on hoidettava atsitromysiinillä tai doksisykliinillä.
Trikomonas vaginalis diagnosoidaan joko viljelyllä tai helpommin havainnoimalla organismeja suolaliuoksella tehdyllä märkäkiinnityksellä. Emättimen eritenäytteeseen lisätään kalamaista hajua (positiivinen ”tuoksu”), kun näytteeseen lisätään kaliumhydroksidia. Sitä hoidetaan metronidatsolilla. Seksuaalista hyväksikäyttöä on syytä epäillä.
Bakteerivaginoosi voi liittyä seksuaaliseen hyväksikäyttöön, mutta sitä on raportoitu myös ”kontrollihenkilöillä”.38 Se diagnosoidaan positiivisen ”tuoksun” perusteella, kun näytteeseen lisätään KOH:ta, emättimen normaalia korkeamman pH:n perusteella ja ”johtosolujen” perusteella, jotka ovat bakteerien peittämiä emättimen epiteelisoluja, joita havaitaan suolaliuoksella tehdyllä märkäkiinnityksellä. Hoitona on metronidatsoli.
Herpes simplex -virus (HSV) tuottaa vesikulaarisia leesioita, joiden seurauksena on haavainen vulvovaginiitti, ja siihen liittyy yleensä inguinaalinen lymfadenopatia ja systeemisiä oireita. Molemmat serotyypit voivat aiheuttaa genitaalivaurioita, ja molempien tulisi varoittaa lääkäriä lapsen hyväksikäytön mahdollisuudesta. HSV:tä voidaan hoitaa asikloviirilla.
Human papilloomavirus (HPV) aiheuttaa condyloma acuminataa eli kivuttomia, pehmeitä, pehmeitä, kosteita, rakeisia ja murenevia leesioita, joita esiintyy pääasiassa emättimen eteisessä ja perianaalialueella. Vauriot voivat infektoitua toissijaisesti ja aiheuttaa kutinaa, kipua ja vuotoa. Hoitona on kylmähoito, TCA:n, podofylliinin tai imikimodivoiteen sarjahoito. Vanhemmille lapsille (11-vuotiaille ja sitä vanhemmille) voidaan tarjota immunisaatiota HPV:n korkean riskin tyyppejä vastaan, jotka liittyvät kohdunkaulan dysplasiaan sekä sukupuolielinten syyliä aiheuttaviin tyyppeihin.
Molluscum contagiosum on vahamainen, keskellä napaa oleva, halkaisijaltaan 2-5 mm:n läpimittainen leesio. Hoitona voi olla imikimodivoide tai kaavinta.
Syfiliksestä johtuva vulvovaginiitti johtuu yleensä sekundaarisen syfiliksen ilmentymästä, johon kuuluu ihottuma välilihan ja reisien sisäpuolella sekä kondylooman kehittyminen vulvaan ja peräaukkoon. Serologinen ja aivo-selkäydinnesteen testaus vahvistaa diagnoosin ja määrittää hoidon.20, 39
.