Uvea, kovakalvon alla sijaitseva erittäin verisuonikas silmän osa, syöttää useimmille silmän rakenteille ravinteita silmänvaltimon etu- ja takahaarojen kautta.
Uvea koostuu iiriksestä, sädekehästä ja suonikalvosta. Värikalvo kontrolloi sitä, kuinka paljon valoa silmään tulee, kun taas sädekehä tuottaa kammionestettä ja kontrolloi sen ulosvirtausta supistamalla ja laajentamalla trabekulaarista verkkoa. Sädekehä ohjaa myös akkommodaatiota supistumalla ja rentoutumalla.
Kolmas elementti, suonikalvo, on voimakkaasti verisuonitettu ja pigmentoitunut kudos, joka ravitsee verkkokalvon uloimpia kerroksia ja absorboi ylimääräistä valoa. Minkä tahansa näistä rakenteista tulehdus tunnetaan uveiittina.
Yksi uveiitin synonyymeistä on iriitti, ja vaikka iriitti on teknisesti ja anatomisesti spesifisempi, kliinikot käyttävät termejä usein vaihdellen. Tämän taudin yleisin muoto on ei-granulomatoottinen anteriorinen uveiitti, joka voi esiintyä yksi- tai molemminpuolisena, kroonisena tai akuuttina, idiopaattisena, infektiivisenä, immunologisena tai neoplastisena.
Klassisiin oireisiin kuuluvat punoitus, valonarkuus ja kipu, jota kuvataan usein tylsäksi säryksi; kroonisissa tautimuodoissa nämä oireet voivat kuitenkin puuttua kokonaan. Usein riittävä sairaus- ja silmähistoria voi paljastaa saostavan syyn, vaikka laboratoriokokeetkaan eivät kaikissa tapauksissa pysty paljastamaan taustalla olevaa etiologiaa.
Sitä huolimatta on tärkeää luokitella uveiitti oikein, jotta potilas voidaan diagnosoida ja hoitaa oikein ja näin eliminoida mahdolliset lisäkomplikaatiot, kuten sokeutuminen. Tässä artikkelissa käydään läpi anteriorisen uveiitin tyypilliset merkit ja oireet sekä keskustellaan olennaisista hoitoa koskevista näkökohdista.
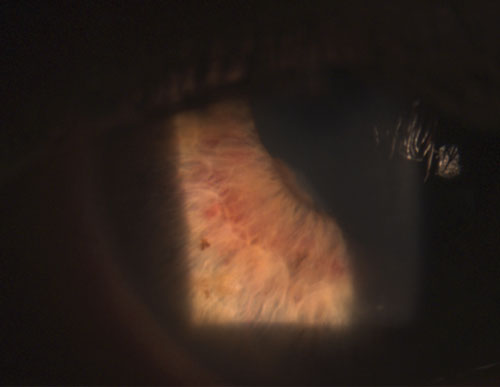
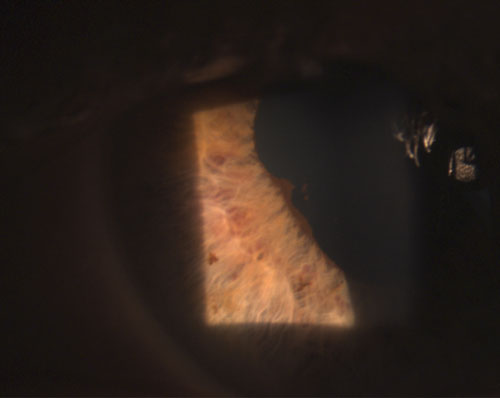
4. Takimmainen synechia osittain rikkoutunut fenylefriinin 10 %:n ja atropiinin 1 %:n instillaation jälkeen.
Tautiluokitus, työstäminen ja diagnoosi
Anteriorista uveiittia diagnosoitaessa on otettava huomioon erilaiset oireet ja niihin liittyvät piirteet. Kuten aiemmin todettiin, tyypillisiä oireita ovat kipu tylsänä särkynä, punoitus ja valonarkuus. Silmämääräisesti nähdään usein tavanomainen sädekehän punoitus (circumlimbal flush), ja pupilli voi olla puoliksi laajentunut. Virallista diagnoosia varten on kuitenkin nähtävä soluja etukammiossa, ja läpilyöntejä voi esiintyä tai olla esiintymättä. On tärkeää huomata, että etukammiossa voidaan joskus nähdä flare, vaikka aktiivista tulehdusta ei ole, koska pitkäaikainen, krooninen uveiitti vaurioittaa iiriksen ja sädekehän verisuoniston eheyttä.1
Jotta uveiitti voidaan diagnosoida ja hoitaa oikein, se on ensin luokiteltava. Irikseen ja etukammioon rajoittuvaa tulehdusta kutsutaan iriitiksi. Kun tulehdus käsittää myös sädekehän, mistä on osoituksena etummaisten lasiaissolujen esiintyminen, sitä kutsutaan iridosykliitiksi. Kun kuitenkin vain sädekehän runko on tulehtunut, sitä kutsutaan yksinkertaisesti sykliitiksi (vaikka tämä ei yleensä ole kliinisesti merkittävä termi). Väliaikaisessa uveiitissa eli pars planiitissa on kyse pars planan eli sädekehän keskimmäisen osan tulehduksesta. Pars planiitissa nähdään tyypillisesti valkoisten verisolujen aggregaatteja eli lumipallomaisia sameuksia, jotka ovat kertyneet verkkokalvon alaosan läheisyyteen.1
Posterioriseen uveiittiin liittyy tulehdus posteriorisessa segmentissä, mukaan lukien verkkokalvo, suonikalvo, lasiainen ja joskus kovakalvo, kun taas pan-uveiitti käsittää kaikki uveen rakenteet viereisten kudosten lisäksi. On huomattava, että mitä pidemmälle silmän takaosaan uveiitti etenee, sitä suurempi on siihen liittyvien systeemisten sairauksien riski, sitä vaikeampi sitä on hoitaa ja sitä suurempi on komplikaatioiden riski. Joka tapauksessa erityisten semantiikoiden välinen ero auttaa lääkäriä kliinisessä diagnosoinnissa ja ohjaa huomion asianmukaisiin huolenaiheisiin.
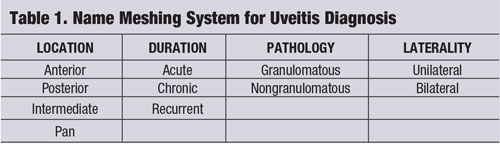
Nimiverkostostrategia (ks. ”Nimiverkostojärjestelmä uveiitin diagnosoimiseksi.”) on yksi väline, jota voidaan käyttää kliinisen ajattelun keskittämiseen ja potilaan taudin räätälöityyn, kustannustehokkaaseen arviointiin ja hoitoon.2-4 Uveiittinen kokonaisuus tulisi jaotella sen sijainnin, keston, patologian ja lateraalisuuden mukaan.1-4.
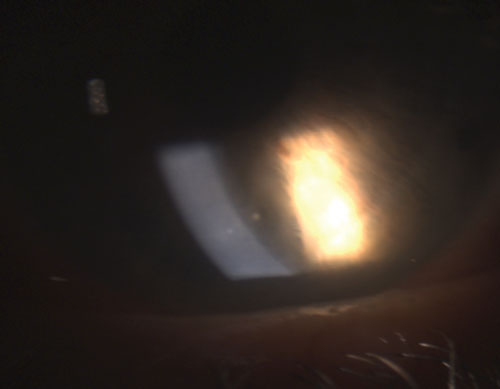
Viitattaessa silmätulehdukseen ”granulomatoottinen” viittaa tyypillisesti uveiitin vaikeampaan muotoon, jolla on tunnusomaisia piirteitä, kuten iiriksen granuloomia, Koeppen kyhmyjä pupillin reunalla, Busaccan kyhmyjä iiriksen stroomassa ja sarveiskalvon endoteelissä olevia keraattisia saostumia (KP:t), jotka ovat kookkaita, pallomaisia ja rasvaisia, ja jotka tunnetaan nimellä lampaanlihaproteiinikyhmyjä (”lampaanrasva-KP:t”) (kuva 1).1-3,5 Etukammioon voi muodostua hypopyonia, jos tulehdus ei pysy kurissa.
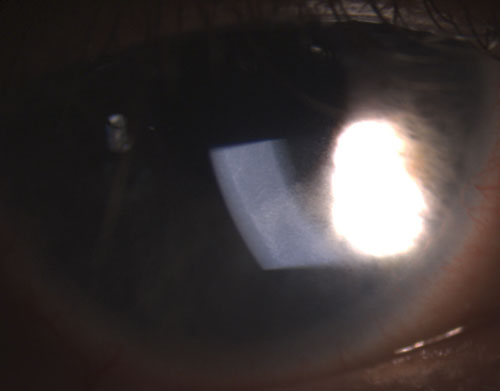
Yhteisiä granulomatoottisia uveitideja ovat tuberkuloosi, sarkoidoosi ja Lymen tauti.2 Ei-granulomatoottinen silmätulehdus sen sijaan on lievempi, ja sille on ominaista pienemmät KP:t (kuva 2), vähemmän (tai ei lainkaan) kyhmyjä ja pienempi todennäköisyys synekian muodostumiseen (kuvat 3 ja 4).2,3 Kaiken kaikkiaan granulomatoottiseen uveiittiin liittyy todennäköisemmin systeemisiä sairauksia, ja sitä on vaikeampi hoitaa, jolloin komplikaatioiden riski on suurempi kuin ei-granulomatoottista uveiittia.
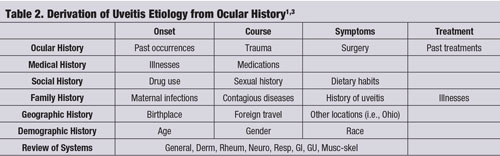
Usein erityinen silmän anamneesi yhdessä huolellisen rakolamppututkimuksen kanssa johtaa uveiitin oikeaan etiologiaan ilman lisätestejä tai laboratoriotutkimuksia. (Katso ”Uveiitin etiologian johtaminen silmän anamneesista”, sivu 60.)1
”Yhdeksän I:n järjestelmä”, jossa silmän kudosten tulehdukset luokitellaan tiettyyn otsikkoon, on toinen hyödyllinen luokitteluväline (ks. ”Yhdeksän ’I:n’ järjestelmä.”) Mikä tahansa yhdeksästä ’I:stä’ voi olla uveiitin perimmäinen syy, ja jopa 38 % tapauksista on idiopaattisia.6
Bloody Cues
Akuutti ei-granulomatoottinen uveiitti voi liittyä ihmisen leukosyyttiantigeeniin B27 (HLA-B27). Muita kokonaisuuksia, jotka voidaan yhdistää HLA-B27:ään, ovat Reiterin oireyhtymä, tulehduksellinen kulhon sairaus (eli haavainen paksusuolitulehdus tai Crohnin tauti), selkärankareuma, Behçet’n tauti ja nivelpsoriaasi.1,6,7 Nämä kokonaisuudet ovat tavallisesti anteriorisia ja yksipuolisia. Muita akuutteja ei-granulomatoottisia uveitideja ovat Lymen tauti ja trauma. Yleisiä kroonisia ei-granulomatoottisia uveiitteja ovat juveniili nivelreuma ja Fuchsin heterokrominen iridosykliitti.3,4,6
Krooninen uveiitti on yleensä vähemmän oireinen kuin akuutti uveiitti. Vaikka kuppa tyypillisesti niputetaan krooniseen granulomatoottiseen uveiittiin yhdessä sarkoidoosin ja tuberkuloosin kanssa, se voi esiintyä missä tahansa näistä luokista naamioituneena.4,6
Posteriorisiin uveiitteihin kuuluvat tuberkuloosi, toksoplasmoosi, histoplasmoosi, sarkoidoosi ja herpes – tosin herpes on usein myös anteriorinen.3,6 Vaikka se on tavallisesti posteriorinen uveiitti, mikä tahansa posteriorinen uveiitti voi harvoin ilmaantua etupuolelle. Idiopaattiseksi anterioriseksi uveiitiksi saatetaan virheellisesti luokitella glaukomatosykliininen kriisi (eli Posner-Schlossmanin oireyhtymä).1 Kyseessä on tyypillisesti valkoinen silmä, jossa etukammion reaktio on lievä ja silmänpaine on voimakkaasti koholla (30-60 mmHg). Se on yleensä yksipuolinen, toistuva ja suhteellisen oireeton.1,5
Verikokeet on usein tilattava tapauksissa, joissa anamneesi ja fysikaalinen tutkimus eivät johda lopulliseen diagnoosiin – erityisesti silloin, kun kyseessä on molemminpuolinen, granulomatoottinen tai toistuva uveiitti.6 ”Haulikkoammunnalla” toteutettu lähestymistapa on kallis ja epäspesifinen, ja se on helposti vältettävissä, jos käytössä on tarkat kliiniset taidot.

Tässä on joitakin yleisimpiä laboratoriokokeita, joita käytetään auttamaan uveiitin etiologian paikantamisessa:6-8
– Täydellinen verenkuva (CBC) erotusarvotutkimuksineen auttaa määrittämään potilaan yleisen terveydentilan, ja se voi auttaa erilaisten häiriöiden, kuten anemian, infektion ja leukemian, diagnosoinnissa.
– C-reaktiivinen proteiini (CRP) on tulehduksen merkkiaine, ja se toimii hoitovasteen seurantana.2,4. CPR-testit eivät kuitenkaan pysty määrittämään tulehduksen syytä tai sijaintia elimistössä.
– Erytrosyyttien laskeutumisnopeus (ESR, Erythrocyte sedimentation rate) tilataan yleensä CRP-testin yhteydessä. ESR auttaa havaitsemaan tulehduksen ja toimii taustalla olevan etiologian seurantana.
– Antinukleaaristen vasta-aineiden (ANA) testaus seuloo tiettyjä autoimmuunisairauksia, kuten systeemistä lupus erythematosusta, sklerodermaa, nuorta niveltulehdusta, polymyosistia, tulehduksellista suolistosairautta ja psoriaasia.
– Reumatekijän (RF) testauksella voidaan diagnosoida muun muassa nivelreuma ja Sjögrenin oireyhtymä, jotka ovat joskus päällekkäisiä ANA-testien kanssa.
– Syfiliksen seulontaan käytetään plasmapikatestiä (RPR), sukupuolitautien tutkimuslaboratoriota (VDRL) ja fluoresoivaa treponemivasta-aineiden imeytymistestiä (FTA-ABS). FTA-ABS on 24 tuntia kestävä testi, jota käytetään Treponema pallidum -bakteerin vasta-aineiden havaitsemiseen ja kupan esiintymisen varmistamiseen. FTA-ABS ei kuitenkaan osoita, onko tauti aktiivinen vai inaktiivinen, ja se tehdään yleensä aktiivisen taudin seulontatestin, RPR:n tai VDRL:n, jälkeen. Saatavilla on myös muita treponemiatestejä, kuten mikrohemagglutinaatio-Treponema pallidum (MHA-TP), Treponema pallidum partikkeliagglutinaatiomääritys (TP-PA) ja Treponema pallidum hemaglutinaatiomääritys (TPHA), mutta ne eivät ole silmätautien hoitoyhteisöissä yhtä yleisesti tunnettuja kuin FTA-ABS.
|
Kumpaakin RPR- ja VDRL-menetelmää käytetään tyypillisesti positiivisena primaarisessa ja sekundaarisessa syfiliksessä, ja ne ovat negatiivisia tertiaarisessa (piilevässä) syfiliksessä ja taudin menestyksekkään hoidon jälkeen.4 RPR-menetelmää valitaan tavallisesti RPR-menetelmää VDRL-menetelmän sijasta siksi, että se on helpompi ja halvempi. Vääriä positiivisia tuloksia voi kuitenkin esiintyä molemmissa testeissä. Tuberkuloosi, malaria, lymfooma, lupus, borrelioosi, virusinfektiot, sidekudossairaudet, suonensisäisten huumeiden käyttö ja raskaus voivat häiritä tulosten tarkkuutta.
– Angiotensiinikonvertaasientsyymi (ACE) tukee sarkoidoosidiagnoosia ja auttaa seuraamaan taudin aktiivisuutta hoidon aikana. Seerumin lysotsyymitestiä voidaan käyttää myös sarkoidoosin testaamiseen.
– Rintakehän röntgenkuvaus (CXR) tai tietokonetomografia (CT) on myös hyödyllinen, kun tutkitaan, onko keuhkoissa tuberkuloosia tai sarkoidikyhmyjä.6 Kun tilaan CXR-kuvauksen sarkoidin poissulkemiseksi, pyydän yleensä posteriorinen-anteriorinen- ja lateraalinen-kuvaus (PA/LAT). Joka tapauksessa on tärkeää ilmoittaa, mitä etsit (esim. sarkoidikyhmyjen poissulkeminen, kun kyseessä on molemminpuolinen uveiitti), jotta radiologi voi ohjata tutkimustaan. Sairaalaympäristössä näitä testejä tilattaessa on myös ensiarvoisen tärkeää, että potilaan perusterveydenhuollon lääkäri tai asianmukainen erikoislääkäri otetaan mukaan, jos löydetään poikkeavuuksia.
Silmälääkäreille, joilla ei ole pääsyä laboratorio- tai kuvantamistutkimuksiin, potilaan lähettäminen omalääkärille ja tarkkojen suositusten antaminen siitä, mitä testejä on tilattava ja miksi, auttaa potilasta toimimaan nopeasti ja opastaa omalääkäriä, joka luottaa asiantuntemukseesi silmäsairauksien hoidossa.
– Ihmisen leukosyyttiantigeeniä B27:ää (HLA-B27) esiintyy valkosolujen pinnalla, ja se on yhteydessä useisiin autoimmuunisairauksiin kuten selkärankareumaan ja Reiterin oireyhtymään. Se ei kuitenkaan ole välttämättä minkään sairauden spesifinen merkkiaine, ja se voi itse asiassa olla ainoa määräävä tekijä joissakin iriittitapauksissa.4
– Puhdistetun proteiinijohdannaisen (PPD) testit piilevän tuberkuloosin toteamiseksi.
– Lymen titteriä ja entsyymisidonnaista immunosorbenttimääritystä (ELISA) sekä Borrelia burgdorferi -vasta-aineita sisältäviä immunoglobuliineja M ja G (IgM/IgG) käytetään Lymen taudin toteamiseen. ELISA-testiä voidaan käyttää myös HIV:n havaitsemiseen, samoin kuin Western Blot -testiä.2,7
Muita harvinaisia uveiittitestejä, joilla voi olla merkitystä tietyissä potilastapauksissa, ovat muun muassa Sjögrenin vasta-aineprofiili (SS-A, SS-B), virtsa-analyysi ja viruksen aiheuttamien entiteettien, kuten sytomegaloviruksen (CMV:n) IgG/IgM-vasta-aineiden etsiminen. Muistetaan immunologiasta, että IgG edustaa aiempaa altistumista tai immuniteettia taudille, ja IgM edustaa viimeaikaista altistumista tai todennäköistä aktiivista infektiota.
Ei-traumaattisen uveiitin hoito
Ensimmäiset lievän, yksipuolisen iriitin episodit ovat usein idiopaattisia ja liittyvät virus- tai sinusinfektioon tai traumaattiseen tapahtumaan. Lisädiagnostiikkaa voidaan yleensä hillitä, sillä näissä matalan riskin tapauksissa riittää yleensä oireiden tarkkailu ja hoito.2 Traumaattisen iriitin yhteydessä esiintyvän tulehduksen vaikeusasteesta riippuen tulehduskipulääkkeet voidaan joskus jättää ottamatta. On kuitenkin käytettävä tervettä kliinistä harkintaa määritettäessä, onko lääkkeiden käyttö tarpeen ja milloin se on tarpeen.
Missä tahansa terapeuttisessa pyrkimyksessä erityinen hoitotavoite on avainasemassa. On selvää, että potilaan mukavuuden lisääminen on uveiitin hoidossa ensiarvoisen tärkeää. Uveiitin hoidon perustavoitteena on vähentää tulehdusta ja siten vähentää sairastuvuutta ja muiden, vakavampien komplikaatioiden, kuten näön menetyksen ja glaukooman, todennäköisyyttä.
Näiden tavoitteiden valossa iriittipotilaan hoidossa olisi otettava huomioon neljä päätavoitetta:
– Kivun vähentäminen.
– Estää posterioriset synekiat ja siten pupillitukos.
– Estää perifeeriset anterioriset synekiat (PAS) ja siten kulman sulkeutuminen.
– Palauttaa veri-vesikalvoeste.
Atropiinilla ja muilla samankaltaisilla sykloplegeeteillä/mydriaateilla on olennainen rooli kaikissa neljässä tavoitteessa.4 Sykloplegiset aineet vaikuttavat verisuonistoon auttaen vakauttamaan veri-vesikalvoesteen, mikä estää lisävuodon. Sykloplegit immobilisoivat iiriksen, ja niiden vaikutus sädelihaspareesiin auttaa kivunhallinnassa, mutta niiden laajentava vaikutus on yhtä tärkeä kulman sulkeutumisen ja pupillien tukkeutumisen estämisessä ehkäisemällä iiriksen ja linssin kiinnittymistä toisiinsa. Kortikosteroidit (yleensä paikallisesti useimmissa anteriorisen uveiitin tapauksissa) vähentävät elimistön tulehdusreaktiota ja ovat iriitin hoidon peruspilareita. Ne auttavat myös vähentämään kapillaarien läpäisevyyttä ja vasodilataatiota.4,7,13
Muita hoitovaihtoehtoja ovat ei-steroidiset tulehduskipulääkkeet (NSAID-lääkkeet), immunosuppressiiviset/immunomodulatoriset aineet ja kirurgiset vaihtoehdot (esim. perifeerinen iridotomia laserilla tai periokulaarinen implantti).2,3,9,12 Kortikosteroidien käyttöä uveiitissa on tavallisesti vähennettävä, jotta estetään tulehduksen uusiutuminen.
Aikainen, tiheä steroidien anto määrätään klassisesti sopivan latausannoksen takaamiseksi, jotta tulehdus voidaan tukahduttaa aggressiivisesti. Kliinisen vasteen mukainen asianmukainen kapeneminen varmistaa uveiitin asianmukaisen remissiokehityksen ilman tulehduksen uusiutumista.3 Jos traumaattisessa uveiitissa kuitenkin määrätään steroidia, se annetaan yleensä lyhyeksi ajaksi, jolloin lääkityksen kapeneminen ei ole tarpeen – varsinkin kun tulehdusärsyke (trauma) on poistunut.
Lisääntynyt silmänpaine ja posteriorinen subkapsulaarinen katarakta (PSC) ovat kaksi ensisijaista huolenaihetta, jotka liittyvät kortikosteroidien käyttöön; näitä komplikaatioita ei kuitenkaan rutiininomaisesti havaita lyhytaikaisen käytön jälkeen. Samoin kohonnut silmänpaineen nousu samanaikaisen kortikosteroidin käytön yhteydessä ei aina tarkoita, että steroidit ovat kohonneen silmänpaineen syynä. Uveiitissa silmänpaineen lasku on yleensä normaalia alhaisempi – vaikkakin joissakin tapauksissa se voi olla normaalia korkeampi riippuen siitä, missä vaiheessa tautiprosessia potilas saapuu hoitoon.1,4,11 Kaksi mahdollista syytä silmänpaineen laskuun ovat:1,4
– Sisäisten prostaglandiinien vapautumisen lisääntyminen lisää uveoskleraalista ulosvirtausta.
– Tulehtuneen sädekehän kammionesteen tuotannon väheneminen.1,4
Potentiaalisia selityksiä kohonneelle silmänpaineelle ovat:
– Trabekulaarisen silmäkuopan tukkeutuminen tulehdussoluilla ja proteiineilla.
– Trabekuliitti eli tulehtuneet, turvonneet silmäkuopan kuidut.
– Takimmaiset synekiat.
– Perifeeriset anterioriset synekiat.
– Steroidien aiheuttama silmänpaineen nousu.
– Se, että ”sairas” silmä palautuu normaaliksi.
Kortikosteroidihoidon aikana voi esiintyä silmänpaineen nousua, mutta se ei aina ole toissijaista itse kortikosteroidin sivuvaikutusten vuoksi. Sellaisenaan termi ”steroidiresponentti” liitetään joskus virheellisesti siihen, että parantavan silmän vesituotanto normalisoituu ennen kuin trabekulaariverkko on täysin fagosytoinut valkosolut ja fibriiniproteiinijäämät tyhjennyskulmasta4. Steroidihoidon ennenaikainen lopettaminen ennen tulehduksen täydellistä häviämistä saattaa itse asiassa aiheuttaa enemmän haittaa kuin hyötyä; sen sijaan steroidihoitoa olisi jatkettava ja siihen olisi lisättävä silmänpainetta alentava lääkitys (eli vesikalvon suppressiolääkitys), kuten beetasalpaaja tai hiilihappoanhydraasin estäjä.
On tärkeää huomata, että prostaglandiinianalogeja ja miotteja tulisi välttää uveiitissa, koska ne voivat lisätä tulehdusta.8,10-12 Miotit lisäävät myös posteriorisen synechian muodostumisen riskiä.1 Adrenergiset agonistit, kuten brimonidiini ja apraklonidiini, ovat yleensä turvallisia käyttää uveiittipotilailla, joilla on kohonnut kohonnut IOP.
Enteriorista uveiittia hoidettaessa tarkka annosteluohjelma on enemmän taidetta kuin tiedettä, sillä jokainen tapaus voi olla erilainen ja hieman vivahteikkaammat strategiat voivat tuottaa samanlaisia, positiivisia tuloksia. Yksi tyypillinen hoitoprotokolla sisältää yhden pisaran prednisoloniasetaatti 1,0 %:n antamisen tunnin välein kahden tai kolmen päivän ajan tai kunnes lieviä soluja (< aste 2) on havaittavissa. Tämän jälkeen steroidin suunnitelmallinen vähentäminen voidaan toteuttaa vähentämällä antotiheyttä jatkuvasti puoleen joka kolmas päivä.
Lievempiin esitystapoihin loteprednolietabonaattigeeli 0,5 %, jota annostellaan harvemmin, saattaa olla paras vaihtoehto. Vaikeammissa tai sitkeämmissä tapauksissa difluprednaatin silmäemulsio 0,05 % QID tai Q2H voi kuitenkin olla asianmukainen. Jotkut potilaat saattavat jopa tarvita suun kautta otettavia kortikosteroideja; yleinen valinta on prednisoni, jota annostellaan yleensä 20-40 mg:n annoksella BID:n ja QID:n välillä useiden päivien ajan. Kun määrätään suun kautta otettavia kortikosteroideja, on otettava huomioon mahdolliset systeemiset sairaudet sekä muut potilaan käyttämät lääkkeet, jotta voidaan varautua sivuvaikutuksiin tai eri lääkkeiden välisiin yhteisvaikutuksiin.
Sen vuoksi saatat haluta neuvotella potilaan PCP:n kanssa ennen suun kautta otettavien kortikosteroidien määräämistä. On myös harkittava sellaisen antihistamiinin määräämistä, joka estää mahahapon tuotantoa, kuten ranitidiini (Zantac, GlaxoSmithKline), ruoansulatuskanavan häiriöiden ehkäisemiseksi. Varmista ainakin, että potilas ottaa suun kautta otettavan kortikosteroidin ruoan tai maidon kanssa.
Kuten aiemmin mainittiin, sykloplegit, kuten homatropiini 5,0 % tai atropiini 1,0 %, ovat välttämättömiä uveiitin asianmukaisessa hoidossa. Yleinen lähestymistapa voi sisältää yhden pisaran 5-prosenttista homatropiinia TID kolmen päivän ajan, BID kahden päivän ajan ja QD yhden päivän ajan; vakavammissa tapauksissa saatetaan kuitenkin joutua käyttämään useiden viikkojen pituista jaksoa. Muista, että koska silmä on tulehtunut, tarvitaan lääkkeen puoliintumisaikaa pidempi annostelustrategia. Tämä johtuu siitä, että lääke metaboloituu paljon nopeammin sairaassa silmässä. Vaikeusasteesta riippuen potilaan on aluksi palattava seurantakäynnille kahdesta viiteen päivän kuluttua ja sen jälkeen tarpeen mukaan.
Traumaattisen uveiitin hoito
Yhdysvalloissa uveiitin esiintymistiheys vastaa kansainvälisiä lukuja, sillä se on noin 15 tapausta 100 000:ta ihmistä kohti.6,7 Trauma on kolmanneksi yleisin anteriorisen uveiitin syy.6,7 Sairastavuus johtuu yleensä oireista, posteriorisesta synekiasta, kystoidisesta makulaödeemasta, kohonneesta silmänpaineesta ja siitä johtuvasta glaukoomasta, kaihin muodostumisesta ja retinopatiasta.4,6,9 Muita traumaattiseen iriittiin liittyviä komplikaatioita ovat hyphema, iridodialyysi, iridoskissi, linssin sijoiltaanmeno ja/tai sameus, commotio retinae, optinen neuropatia, lasiaisen takaosan irtoaminen, verkkokalvon repeämät ja irtoamiset, suonikalvon repeämä, sarveiskalvon edeema ja kulman supistuminen.5,9-11
Hyphema, jos sitä esiintyy, on vakava tila, joka vaatii tarkkaa seurantaa. Potilaat joutuvat tyypillisesti lepäämään sängyssä ja liikkumaan rajoitetusti, jolloin heidän päätään on nostettava vähintään 30° ja silmän päälle on asetettava suojus silmän suojaamiseksi. Potilaiden tulisi välttää aspiriinia, mutta he voivat tarvittaessa ottaa parasetamolia kipuun.
Atropiini 1,0 % tulisi annostella QD:stä TID:iin ja prednisoloniasetaatti 1,0 % annostella Q2H:sta QID:iin. Suun kautta annettavaa aminokaproiinihappoa, joka on antifibrinolyyttinen lääke, tulisi myös antaa hypheman koosta riippuen.10-12
Laboratoriotutkimuksia tulisi myös harkita hyphematapauksissa. Tyypillisiä tilattavia laboratoriotutkimuksia ovat täydellinen verenkuva (CBC) erotusarvotutkimuksineen, protrombiiniaika (PT), osittainen tromboplastiiniaika (PTT), veren ureatyppi (BUN), kreatiniini, elektrolyytti-, sirppi- ja hemoglobiinitutkimukset. Myös silmänpainelääkitys (esim. beetasalpaajat) on aloitettava, jos silmänpainelukema on merkittävästi koholla. Prostaglandiineja ja miotiineja tulisi välttää, koska ne voivat lisätä tulehdusvaikutusta.8,10-12
Kulman taantuma todetaan, jos iiriksen asettuminen taaksepäin on epätasainen, jolloin voidaan nähdä normaalia suurempi sädekehän kaistale.8 Tämä voidaan vahvistaa, jos kontralateraalisen silmän gonioskooppiset löydökset ovat normaalit. Kulman supistumista ei aina tapahdu tylpän vamman yhteydessä, ja jos sitä esiintyy, se ei aina aiheuta kohonnutta silmänpainetta sen alkaessa. Trabekulaariverkon endoteelisolujen mikroskooppinen vaurioituminen on kuitenkin mahdollista, ja sen seurauksena silmänpaine nousee vuosia alkuperäisen trauman jälkeen.8,10 Säännölliset silmätutkimukset ovat tarpeen, jotta näitä potilaita voidaan seurata tulevien komplikaatioiden varalta.
Uveitis voi esiintyä samanaikaisesti muiden sairauksien kanssa. Siksi on viisasta olla perusteellinen, kun tutkitaan potilasta, jolla on etusivun tulehdus. Menetelmällisellä anamneesilla voidaan usein selvittää tulehduksen syy. Lisäksi on ehdottoman tärkeää tietää, mitä rakolamppututkimuksen aikana on etsittävä, jotta asianmukainen hoito ja tarvittaessa diagnostiset jatkotutkimukset voidaan aloittaa nopeutetusti.
Iriitti voi vaihdella lievästä vakavaan, ja hoitamattomana se voi johtaa näön menetykseen ja jopa sokeutumiseen. Useimmat silmälääkärin vastaanotolle tulevat iriittitapaukset ovat anteriorisesti paikallisia, vaikeusasteeltaan lieviä tai keskivaikeita ja suhteellisen helppohoitoisia. Ennuste on yleensä suotuisa asianmukaisella hoidolla ja seurannalla; asianmukaisen hoidon peruspilarit ovat edelleen kortikosteroidit ja sykloplegit. Kahdenväliset ja toistuvat tapaukset saattavat edellyttää etiologian lisätutkimuksia. Kaiken kaikkiaan on tärkeää valistaa potilaita oireista ja tulevien määräaikaisten silmätutkimusten tärkeydestä komplikaatioiden seuraamiseksi.
Tohtori Dohm on optometrian osastopäällikkö ja lääketieteellisten palvelujen apulaisjohtaja laivaston sairaalassa Oak Harborissa Naval Air Station Whidbey Islandilla Oak Harborissa, Washingtonissa. Hänellä ei ole suoria taloudellisia etuja missään mainituista tuotteista.
1. Yanoff M, Duker JS (toim.). Ophthalmology, 2nd ed. St. Louis: Mosby; 2004.
2. Medscape. Uveiitin luokittelu. Saatavilla osoitteessa: http://emedicine.medscape.com/article/1208936-overview. Viitattu 8. marraskuuta 2012.
3. Smith RE, Nozik RM. Uveiitti: A Clinical Approach to Diagnosis and Management. Baltimore: Williams & Wilkins; 1983.
4. Harkins TJ. Henkilökohtainen tiedonanto. Kansas City Veterans Administration Medical Center; Kansas City, MO. Elokuu-joulukuu 2005.
5. Gold DH. Kliininen silmäatlas. Chicago: AMA Press; 2002.
6. Medscape. Iriitti ja uveiitti. Saatavilla osoitteessa: http://emedicine.medscape.com/article/798323-overview. Luettu 10. marraskuuta 2012.
7. Medscape. Uveiitin arviointi ja hoito. Saatavilla osoitteessa: http://emedicine.medscape.com/article/1209123-overview. Luettu 10. marraskuuta 2012.
8. Kunimoto DY. Willsin silmäkäsikirja: Office and Emergency Room Diagnosis and Treatment of Eye Disease, 4. painos. Philadelphia: Lippincott Williams & Wilkins; 2004.
9. Kanski JJ. Kliininen silmätautioppi: A Systematic Approach. 5th ed. London: Butterworth Heinemann; 2003.
10. Shingleton BJ, Hersh PS, Kenyon KR (toim.). Eye Trauma. St. Louis: Mosby; 1991.
11. Keil J, Chen S. Kontuusiovammat ja niiden silmävaikutukset. Clin Exp Optom 2001;84(1):19-25.
12. Kaiser PK, Friedman NJ, Pineda R. The Massachusetts Eye and Ear Infirmary Illustrated Manual of Ophthalmology, 2nd ed. Philadelphia: Saunders; 2004.
13. Pavan-Langston D. Manual of Ocular Diagnosis and Therapy, 4th ed. Boston: Little, Brown and Company; 1996.
.