Atanaskovic-Markovic M, Gomes E, Cernadas JR, et al. Diagnosis and management of drug-induced anaphylaxis in children: An EAACI position paper. Pediatr Allergy Immunol. 2019 May;30(3):269-276. doi: 10.1111/pai.13034. Áttekintés. PubMed PMID: 30734362.
Simons FE, Ebisawa M, Sanchez-Borges M, et al. 2015 update of the evidence base: World Allergy Organization anaphylaxis guidelines. World Allergy Organ J. 2015 Oct 28;8(1):32. doi: 10.1186/s40413-015-0080-1. eCollection 2015. PubMed PMID: 26525001; PubMed Central PMCID: PMC4625730.
Campbell RL, Li JT, Nicklas RA, Sadosty AT; Members of the Joint Task Force; Practice Parameter Workgroup. Az anafilaxia sürgősségi osztályos diagnózisa és kezelése: gyakorlati paraméter. Ann Allergy Asthma Immunol. 2014 Dec;113(6):599-608. doi: 10.1016/j.anai.2014.10.007. PubMed PMID: 25466802.
Muraro A, Roberts G, Worm M, et al. EAACI Food Allergy and Anaphylaxis Guidelines Group. Anafilaxia: az Európai Allergológiai és Klinikai Immunológiai Akadémia iránymutatásai. Allergia. 2014 Aug;69(8):1026-45. doi: 10.1111/all.12437. Epub 2014 Jun 9. PubMed PMID: 24909803.
Simons FE, Ardusso LR, Bilò MB, et al. International consensus on (ICON) anaphylaxis. World Allergy Organ J. 2014 May 30;7(1):9. doi: 10.1186/1939-4551-7-9. eCollection 2014. PubMed PMID: 24920969; PubMed Central PMCID: PMC4038846.
Panesar SS, Javad S, de Silva D, et al. EAACI Food Allergy and Anaphylaxis Group. Az anafilaxia epidemiológiája Európában: szisztematikus áttekintés. Allergia. 2013 Nov;68(11):1353-61. doi: 10.1111/all.12272. Epub 2013 Oct 14. Review. PubMed PMID: 24117770.
MEGHATÁROZÁS ÉS ETIOPATHOGÉNIA Top
Az anafilaxia súlyos (allergiás vagy nem allergiás), generalizált vagy szisztémás túlérzékenységi reakció, amely életveszélyes lehet. A túlérzékenységi reakció olyan tüneteket és jeleket foglal magában, amelyeket egy adott inger expozíciója vált ki az egészséges egyének által tolerált dózisban. Az anafilaxiás sokk súlyos, gyorsan lezajló anafilaxiás reakció (anafilaxia), amelyben életveszélyes vérnyomásesés következik be.
Az anafilaxia elsődleges okai:
1) allergiás:
a) gyógyszerek: leggyakrabban β-laktámok, myorelaxánsok, citosztatikumok, barbiturátok, opioidok, NSAID-ok (allergiás és nem allergiás reakciókat okozhatnak; különösen ASA és ibuprofen)
b) élelmiszerek: felnőtteknél leggyakrabban hal, kagyló, földimogyoró, citrusfélék, tehéntejből, tyúktojásból és emlősök húsából származó fehérjék
c) Hymenoptera méreg (különösen gyakori Chilében és Argentínában a sárga kabátdarázs által termelt) →chap. 24.22.2
d) parenterálisan beadott fehérjék: vér, vérkomponensek és vérkészítmények, hormonok (pl. inzulin), enzimek (pl. sztreptokináz), szérumok (pl. anti-tetanusz), in vivo diagnosztikában és immunterápiában használt allergénkészítmények
e) inhalált allergének, aeroszolált élelmiszer-részecskék, pollen vagy állati szőr, pl. lószőr
e) inhalált allergének, aeroszolált élelmiszer-részecskék, pollen vagy állati szőr, pl. lószőr
e) in vivo diagnosztikában és immunterápiában használt allergének. pl. lószőr
f) latex
2) nem allergiás:
a) hízósejtekből közvetlenül felszabaduló mediátorok: opioidok, izomrelaxánsok, kolloid (pl. dextrán, hidroxietilkeményítő, humán albumin oldat) vagy hipertonikus oldatok (pl. mannit), fizikai terhelés
a) fizikai megterhelés
b) és immunterápia. mannit), fizikai megterhelés
b) immunkomplexek: vér, vérkomponensek és vérkészítmények, immunglobulinok, állati szérumok és vakcinák, dialízisben használt membránok
c) az arachidonsav-anyagcsere megváltozása: ASA és más gyulladáscsökkentők (NSAID-ok)
d) anafilaxiás mediátorok vagy hasonló anyagok az élelmiszerekben (hisztamin, tiramin), az anafilaxiás mediátorokat lebontó enzimek elégtelen aktivitása
e) egyéb ismeretlen anyagok és mechanizmusok: radiológiai kontrasztanyagok, szennyezett élelmiszerek és tartósítószerek.
Az anafilaxia kockázati tényezői közé tartoznak: korábbi anafilaxia és az azt kiváltó tényezővel (β-laktámok, hártyásszárnyúak mérge, radiológiai kontrasztanyagok) való ismételt érintkezés, életkor (a reakciók gyakrabban fordulnak elő felnőtteknél), női nem (nőknél gyakoribbak és súlyosabb lefolyásúak), atópia, az allergén szervezetbe jutásának helye (az antigén parenterális, különösen intravénás beadása után a reakciók gyakoribbak és súlyosabb lefolyásúak), masztocitózis, krónikus betegségek (pl. β-laktámok, hártyásszárnyúak mérge, radiológiai kontrasztanyagok), krónikus betegségek (pl. β-laktámok, hártyásszárnyúak mérge, radiológiai kontrasztanyagok). pl. szív- és érrendszeri betegségek, rosszul kontrollált asztma), enzimhiány (különösen az anafilaxia közvetítőit metabolizáló enzimek esetében), korábbi allergén expozíció (a súlyos anafilaxia kockázata nagyobb az epizodikus, mint az állandó expozíció esetén, egyidejű expozíció a parenteralisan beadott allergénnel és a környezetben jelen lévő allergénnel: pl. immunterápia során az immunterápiás környezetben). pl. immunterápia során a beporzás időszakában), orvosi eljárások (pl. diagnosztikai eszközök beadása, in vivo vizsgálatok, provokatív tesztek, helyi vagy általános érzéstelenítéssel végzett sebészeti beavatkozások).
A becslések szerint az anafilaxiás reakciók ~30%-ában fontos szerepet játszanak az ún. kofaktorok, azaz a kiváltó tényezők. Ezek közé tartozik a fizikai megterhelés, az alkoholfogyasztás, a hűtés, egyes gyógyszerek (NSAID) és az akut fertőzések.
Mivel a nem allergiás reakciókban nem vesznek részt immunmechanizmusok, a sokk már a szerrel való első expozíciót követően kialakulhat. Az anafilaxia leggyakoribb okai a gyógyszerek, az élelmiszerek és a rovarméreg. Az esetek ~30%-ában a részletes vizsgálat ellenére sem állapítható meg az ok (idiopátiás anafilaxia). Néha az anafilaxiát csak 2 vagy több tényező (pl. az allergiáért felelős allergén és a fizikai megterhelés) együttes jelenléte váltja ki. Az IgE-függő reakció a leggyakoribb anafilaxiás mechanizmus. Nem immunológiai reakciók ritkábban fordulnak elő. Közös jellemzőjük a hízósejtek és a bazofilok degranulációja. A felszabaduló és keletkező mediátorok (többek között hisztamin, triptáz és arachidonsav-metabolitok, vérlemezke-aktiváló faktor, nitrogén-monoxid) összehúzzák a hörgők és az emésztőrendszer simaizmait, növelik az áteresztőképességet, tágítják az ereket és stimulálják az érzékszervi idegvégződéseket. Ezenkívül aktiválják a gyulladásos sejteket, a komplementrendszert, a véralvadási és fibrinolízis rendszert, és kemotaktikusként hatnak az eozinofilekre, ami erősíti és meghosszabbítja az anafilaxiás reakciót. A megnövekedett érpermeabilitás és a folyadékok gyors transzportja az extravaszkuláris térbe az effektív keringő vérmennyiség akár 35%-ának elvesztését is okozhatja ~10 perc alatt.
KLINIKAI SZKENÉRIUM ÉS TERMÉSZETTÖRTÉNET Top
Az anafilaxia tünetei lehetnek enyhék, közepesen súlyosak vagy nagyon súlyosak sokkkal, és leggyakrabban a kórokozóval való érintkezést követő néhány másodperctől néhány percig (néha akár több órán belül) jelentkeznek:
1) bőr és bőr alatti szövetek: csalánkiütés vagy vasomotoros ödéma, bőrpír
2) légzőrendszer: felső légúti ödéma, rekedtség, rekedtség, stridor, köhögés, sípoló légzés, nehézlégzés, rhinitis
3) emésztőrendszer: hányinger, hányás, hasi fájdalom, hasmenés
4) szisztémás reakció: hipotenzió és a sokk egyéb megnyilvánulásai →chap. 2,2, legfeljebb 30 %-ban; előfordulhat az anafilaxia egyéb megnyilvánulásaival egyidejűleg, vagy gyakrabban röviddel utána
5) ritkábban: szédülés vagy fejfájás, méhösszehúzódások, veszélyérzet.
A kezdetben enyhe tünetek (pl. a bőrre és a bőr alatti szövetekre korlátozódva) gyorsan előrehaladhatnak és életveszélyessé válhatnak, ha nem kezdik meg azonnal a megfelelő kezelést. Késői vagy kétfázisú reakciók is előfordulhatnak, amelyek 8-12 óra elteltével a megnyilvánulások folytatódnak vagy újra felerősödnek. Az anafilaxiás tünetek a megfelelő kezelés ellenére akár több napig is eltarthatnak, különösen, ha a kórokozó élelmiszer-allergén.
Az anafilaxiás sokk tünetei (okától függetlenül): hideg, sápadt, izzadt bőr, összeesett bőr alatti vénák, hipotenzió, tachikardia, oliguria vagy anuria, önkéntelen székelés és eszméletvesztés. Szívmegállás léphet fel.
DIAGNOSIS Top
A tipikus jelek és tünetek, valamint a kiváltó tényező és a megnyilvánulások kialakulása közötti szoros időbeli kapcsolat alapján. Az anafilaxia diagnosztikai kritériumai a WAO szerint → 1-1. táblázat. Minél gyorsabban alakulnak ki a tünetek, annál nagyobb a súlyos és potenciálisan életveszélyes anafilaxiás reakció kockázata. A triptáz, hisztamin vagy metilhisztamin meghatározása nem általánosan elérhető vizsgálat, és nincs gyakorlati jelentősége. Az iránymutatások a triptáz meghatározását javasolják a diagnózis felállításához rendelkezésre álló egyetlen tesztként. A vérmintát 60-90 percen belül kell levenni. A >11,4 ng/ml szint hízósejt/basofil aktivációt jelez. Magas specificitás, de alacsony érzékenység. Hasznos lehet a peres eljárások során. ≥4 héttel az anafilaxiás epizód után meg kell erősíteni az okot: hasznos lehet a specifikus IgE meghatározása. A provokációs vizsgálatot orvosi felügyelet mellett és a mellékhatások kezelésére szolgáló eszközökkel kell végezni.
A gyakorlatban fontos megkülönböztetni az anafilaxiát a gyakoribb vasovagális szinkopétól. Szinkópa esetén a bőr általában hideg és sápadt, de nincs csalánkiütés, ödéma, viszketés, hörgőelzáródás vagy hányinger, és tachycardia helyett bradycardia figyelhető meg.
REAKCIÓ Top
1. Azonnal hagyja abba az allergiás reakciót feltételezhetően kiváltó anyaggal való érintkezést (pl. hagyja abba a gyógyszer beadását, a vérkomponens vagy vérkészítmény transzfúzióját).
2. Segélykérés.
3. Értékelje a légutak átjárhatóságát, a légzést, a vérkeringést és az eszméletet. Szükség esetén biztosítsa a légutak átjárhatóságát, és légzés- vagy keringésleállás esetén kezdje meg az újraélesztést →kap. 2.1. Ha stridor vagy súlyos arc- és felső légúti ödéma (nyelv-, szájnyálkahártya- és garatödéma, rekedtség) jelentkezik, fontolja meg az endotracheális intubációt →kap. 25.19.1. A késleltetett intubáció megnehezítheti annak kivitelezését, és a sikertelen intubációs próba súlyosbíthatja az ödémát. A légutak átjárhatóságát veszélyeztető ödéma és az endotracheális intubáció lehetetlensége esetén cricothyrotomiát kell végezni →kap. 25.19.5.
4. Adrenalin beadása
1) Az anamnézisben anafilaxiás reakciót mutató betegeknél, akiknél van adrenalint tartalmazó előretöltött injekciós készülék vagy autoinjektor (ceruza, toll), azonnal adjon be 1 adag IM adrenalint a comb oldalsó felületébe, még akkor is, ha a tünetek csak enyhék (az adrenalin beadásának ebben a helyzetben nincs ellenjavallata, és minél gyorsabban adják be, annál gyorsabb a kezelés hatékonysága).
2) Felnőtt, spontán keringést fenntartó betegeknél 0,3 mg (autoinjektor vagy injektor 0,3 mg vagy 0,5 mg) beadása az oldalsó combba (1 mg/ml oldat); gyermekeknél 0,01 mg/kg, autoinjektor 0,15 mg 7,5-25 kg-os gyermekeknél, 0,3 mg >25 kg-os gyermekeknél). Az adagot ~5-15 percenként meg lehet ismételni, ha nem következik be javulás, vagy ha a vérnyomás túl alacsony marad (a legtöbb betegnél 1-2 adag után javul az általános állapot). Kétség esetén anafilaxiás sokk esetén is adja be, mivel a hatékonyság akkor a legnagyobb, ha a beadásra közvetlenül a tünetek megjelenése után kerül sor. Ne adjon be VSc-t.
5. Helyezze a beteget háti fekvésbe, felhúzott lábakkal, ami segít a hipotenzió kezelésében, de nem ajánlott légzési rendellenességben szenvedő betegeknél, előrehaladott terhességben lévő nőknél (őket a bal oldalukra kell fektetni) és hányó betegeknél.
6. Oxigén adagolása arcmaszk segítségével (általában 6-8 l/perc); javallatok: légzési elégtelenség, elhúzódó anafilaxia (több adag adrenalin beadását igénylő), krónikus légúti betegségek (asztma, COPD), a szív- és érrendszer krónikus betegségei (pl. ischaemiás szívbetegség), friss myocardialis ischaemia megnyilvánulásai, rövid hatású inhalációs β-mimetikumokat kapó betegek.
7. Biztosítsa a perifériás vénákhoz való hozzáférést 2 nagy átmérőjű kanüllel (optimális esetben ≥1,8 mm), és használjon gyors perfúziós készleteket.
8. IV folyadékperfúzió: olyan betegeknél, akiknél jelentős a vérnyomásesés és nem reagálnak az IM adrenalin beadására, a lehető leggyorsabban perfundáljunk 1-2 l 0,9%-os NaCl-t (felnőtteknél 5-10 ml/kg az első 5-10 percben, gyermekeknél 10 ml/kg). Egyes betegeknél nagy mennyiségű folyadék (pl. 4-8 l) transzfúziójára van szükség, és ezekben az esetekben kiegyensúlyozott kristalloidokat (és/vagy kolloidokat) alkalmaznak. Glükózoldatok és hidroxietil-keményítőoldatok (HES) nem használhatók. A kolloid oldatok használata ugyanolyan hatékony, mint a kristalloid oldatoké, de drágább.
9. Ellenőrizze a vérnyomást és a beteg állapotától függően az EKG-t, a pulzoximetriát vagy az artériás vérgázokat.
10. Súlyos légúti ödémás, hörgőgörcsös vagy csökkent vérnyomású betegnél, aki nem reagál többszörös IM adrenalin injekcióra és iv. folyadék transzfúzióra. → fontolja meg a 0,1-0,3 mg adrenalin alkalmazását 10 ml 0,9%-os NaCl-ban intravénás injekció formájában néhány perc alatt vagy folyamatos intravénás infúzióban 1-10 μg/perc (1 mg oldat 10 ml 0,9%-os NaCl-ban). Ellenőrizze EKG-val, mert ez az eljárás magas ritmuszavarok kockázatával jár. A β-blokkolót kapó betegeknél az adrenalin gyakran hatástalan, ilyenkor a legfontosabb teendő az iv. folyadék beadása és az iv. glükagon beadásának megfontolása (→ lentebb). (→alul).
11. További beavatkozások
1) Antihisztamin gyógyszerek: anafilaxiában a H1-blokkolók csökkentik a bőrviszketést, a csalánkiütéses hólyagok kialakulását és az angioödéma intenzitását; segítenek az orr- és szemtünetek kezelésében is. Ne használja adrenalin helyett, mivel lassabban hatnak, és hatásuk a légúti elzáródás lefolyására, a vérnyomás csökkentésére vagy az anafilaxiás sokk kialakulására nem bizonyított egyértelműen. Használja kiegészítő kezelésként az alapkezelés után. Adjunk H1-blokkolót lassú iv. injekcióban (klemasztin 2 mg vagy antazolin 200 mg 10 ml 0,9%-os NaCl-ban, Chilében csak kenőcsökben léteznek, de a klórfenamin iv. 10 mg-os ampullában 1 ml-ben kapható). Hipotenzió esetén fontolja meg H2-blokkoló adását iv. (ranitidin 50 mg 8-12 óránként vagy 150 mg 2 × d).
2) Adjon hörgőtágítót, ha a hörgőgörcs nem csillapodik az adrenalin beadása után: rövid hatású β-mimetikum nebulált formában (pl. szalbutamol 2,5 vagy 5 mg 3 ml 0,9%-os NaCl-ban) vagy inhalátorral; szükség esetén az inhalációk megismételhetők; ne használjon inhalált β-mimetikumokat adrenalin helyett, mivel ezek nem akadályozzák meg vagy csökkentik a felső légúti elzáródást (pl. gégeödéma).
3) Az IM adrenalin és perfúziós folyadékok adása ellenére <90 mm Hg szisztolés vérnyomású betegeknél → fontolja meg egy vazokonstriktor gyógyszer (noradrenalin vagy dopamin ) folyamatos iv. infúzióban történő alkalmazását. (adagolás → 2.2. fejezet, Kezelés).
4) Olyan β-blokkolót kapó betegeknél, akik nem reagálnak az adrenalin kezelésre → fontolja meg a glükagon adását lassú iv infúzióban 1-5 mg ~5 perc alatt, majd folyamatos iv infúzióban 5-15 μg/perc, a klinikai választól függően. Gyakori mellékhatás a hányinger, hányás és hiperglikémia.
5) A glükokortikoidok alkalmazása kevéssé hasznos az anafilaxiás sokk akut fázisának kezelésében, de megelőzheti az anafilaxia késői fázisát. Adrenalin helyett ne használjon glükokortikoidokat első vonalbeli gyógyszerként. Legfeljebb 3 napig adjunk intravénásan (pl. metilprednizolon 1-2 mg/kg, majd 1 mg/kg/d, vagy hidrokortizon 200-400 mg, majd 100 mg 6 óránként) vagy POV.
6) Ha az anafilaxiás reakció a kezelés ellenére sem enyhül, utalja a beteget az intenzív osztályra.
12. Megfigyelés a tünetek elmúlása után
1) A beteg megfigyelése 8-24 órán keresztül a késői fázisú anafilaxiás reakció vagy elhúzódó anafilaxia kockázata miatt. Különösen ismeretlen etiológiájú, súlyos anafilaxiában szenvedő, lassan jelentkező tünetekkel rendelkező betegeknél, súlyos asztmában vagy súlyos hörgőgörcsben szenvedő betegeknél, ha fennáll az allergénnek való folyamatos expozíció lehetősége, valamint olyan betegeknél, akiknél korábban kétfázisú reakciót észleltek, 24 órán át megfigyelés alatt kell tartani.
2) Azok a betegek, akik a kezelés befejezését követő 8 órán belül anafilaxia tünetmentesek, elbocsáthatók. Figyelmeztessen a tünetek kiújulásának lehetőségére, és adjon útmutatást, hogyan kell eljárni ilyen esetekben. Írjon fel egy adrenalinnal előre töltött fecskendőt, amelyet a betegnek mindig magánál kell tartania. OV H1-blokkoló (pl. klemasztin 1 mg-os tabletta; 2 tabletta egyszeri bevétele javasolt; Chilében csak kenőcsökben létezik, de kapható klórfenamin iv. 10 mg-os ampullában 1 ml-ben) és OV glükokortikoid (prednizon 20 mg-os tabletta; 2-3 tabletta egyszeri bevétele javasolt) is felírható az adrenalin injekciót követő alkalmazás javallatával (ha a beteg ekkor szájon át kaphat gyógyszert).
3) Utasítsa a beteget az allergológiai osztályra az anafilaxia okának, megelőzési módszereinek és a későbbi kezelési tervnek a megállapítása érdekében (→fentebb). Darázs- vagy méhcsípésre adott reakció esetén az e rovarok mérgére való allergia megerősítése után a beteget specifikus immunterápiára kell alkalmassá tenni.
ELŐZÉS Top
Az anafilaxia gyanújával vagy az anamnézisben megerősített anafilaxiás epizóddal rendelkező betegeknél meg kell állapítani, hogy az valóban anafilaxiás reakció volt-e, valamint meg kell állapítani annak okát. A vizsgálatot legkorábban 4 héttel az anafilaxiás epizód után kell elvégezni. Kezelési algoritmus anafilaxia gyanúja esetén az anamnézisben → 1-1. ábra.
Primer prevenció
1. Az anafilaxiás sokk kialakulásának kockázatát csökkentő óvintézkedések
1) A gyógyszerek beadásakor: ha lehetséges, a gyógyszereket VO és ne parenteralisan adjuk be. A kórtörténet felvétele során mindig kérdezzen rá az allergiákra, különösen az intravénás gyógyszerek beadása előtt. Ne becsülje alá más orvosok megjegyzéseit vagy a beteg véleményét a gyógyszerrel szembeni túlérzékenységről. Használja az anafilaxiás reakciót kiváltani képes gyógyszer vizsgálatának és beadásának ajánlott módját. IM vagy VSc injekció esetén ügyeljen arra, hogy a tű ne kerüljön érbe. Az anafilaxiát valószínűleg okozó gyógyszer beadása után 30-60 percig figyelje a beteget.
2) Vakcinák és szérumok beadása esetén:
a) vírusellenes vakcinák: kérjen anamnézist a tyúktojásfehérjékkel szembeni túlérzékenységről
b) antitoxinok (pl. antitetanus, antidiphtheria, antibotulinum, viperaméreg elleni): adjon emberi szérumot. Ha ez nem lehetséges és allergia gyanúja áll fenn, adjunk állati szérumokat antihisztaminok és glükokortikoidok OV vagy IV alkalmazása után.
3) Az allergológiai diagnózisban: inkább in situ, mint intradermális teszteket végezzünk; pollenallergiás betegeknél pollenszezonban ne végezzünk bőrpróbát. Kórházi környezetben szájon át vagy belélegzett gyógyszerekkel végzett provokációs tesztek elvégzése. Anaphylaxiás betegeknél jobb a specifikus IgE szérumban történő meghatározása, mint a bőrtesztek elvégzése.
2. Az anafilaxia fokozott kockázatával járó orvosi eljárások biztosítása (pl. specifikus immunterápia, különösen rovarméreggel szemben, biológiai gyógyszerek beadása iv, kontrasztanyaggal végzett radiológiai vizsgálatok, gyógyszer- és élelmiszerpróbák).
1) Felszerelés és gyógyszerek: sztetoszkóp és vérnyomásmérő; érszorító, fecskendők, tűk, 14 G vagy 16 G érkanülök; adrenalin injekciókhoz (1 mg/ml); oxigénterápiás felszerelés →cap. 25.21; oropharyngeális tubus és ballonos lélegeztetés arcmaszkkal; 0,9 %-os NaCl (500 ml palackban vagy tasakban) és infúziós folyadékperfúziós készletek; antihisztamin gyógyszerek intravénás adagolásra (klemasztin vagy antazolin, Chilében csak kenőcs formájában kapható, de a klórfenamin IV. 10 mg-os ampullákban 1 ml-ben kapható), glükokortikoidok intravénás adagolásra (pl. metilpreprednizolon, metilprednizolon, metilprednizolon, metilprednizolon, metilprednizolon, metilprednizolon), glükokortikoidok intravénás adagolásra (pl. metilprednizolon). (pl. metilprednizolon, hidrokortizon); porlasztó és rövid hatású β-mimetikumok porlasztáshoz (pl. szalbutamol).
2) Az allergén, gyógyszer vagy diagnosztikai szer beadásával kapcsolatos kockázat minimalizálható antihisztamin és/vagy glükokortikoid előzetes beadásával (pl. 50 mg prednizon POV 12, 7 és 1 órával az anafilaxiát kiváltó gyógyszer vagy diagnosztikai szer beadása előtt).
Szekunder prevenció
Megelőző intézkedések olyan egyéneknél, akiknek a kórtörténetében anafilaxiás sokk szerepel. E módszerek használata megfelelő betegoktatást igényel.
1. Ha azonosították, szüntesse meg a kiváltó anyagok (gyógyszerek, ételek) fogyasztását és kerülje a kiváltó viselkedésformákat (rovarok).
2. Ha lehetséges, végezzen deszenzibilizációt (pl. specifikus immunterápiát hüllőméreg-allergiás betegeknél vagy specifikus deszenzibilizációt gyógyszerekkel szemben) vagy alakítson ki toleranciát (gyógyszerekkel szembeni túlérzékenység esetén, pl. ASA, kemoterápiás szerek, monoklonális antitestek, antibiotikumok).
3. Mindig legyen nála előretöltött fecskendő vagy adrenalint tartalmazó autoinjektor (2 adrenalin standard dózisú autoinjektort tartalmazó készlet kapható) az IM önadagoláshoz, OV H1-blokkoló és OV glükokortikoidok →fentebb.
Az adrenalin önadagolásra (előretöltött fecskendő vagy autoinjektor) történő felírásának abszolút javallatai:
1) anafilaxia ételek, rovarok méreganyagai (immunterápia során is), latex, levegőben terjedő allergének előtt, testmozgás okozta vagy idiopátiás
2) ételallergia és rosszul kontrollált asztma vagy mérsékelt/súlyos asztma együttes előfordulása
3) bazofil és hízósejt-aktivációs szindrómák és emelkedett triptázkoncentrációval járó betegségek.
Relatív jelzések:
1) enyhe vagy mérsékelt reakció mogyoróra vagy diófélékre (kivéve orális allergia szindróma )
2) gyermekkori ételallergia (kivéve OAS)
3) jelentős távolság az otthon és az ellátás helye között, és korábbi enyhe vagy mérsékelt reakció élelmiszerre, rovarméregre, latexre
4) nagyon kis mennyiségű élelmiszerre adott enyhe vagy mérsékelt reakció (kivéve OAS).
4. Tartsa magánál a vonatkozó orvosi információkat a személyi igazolványon vagy a karszalagon.
5. Farmakológiai profilaxis: antihisztaminok folyamatos adása az idiopátiás anafilaxia gyakori epizódjaiban szenvedő betegeknél vagy glükokortikoid (OV vagy IV) és antihisztamin időben történő adása a kiváltó tényezővel való érintkezés előtt (pl. kontrasztanyaggal végzett radiológiai vizsgálat előtt →fentebb). Ellentmondásos használata, mert hamis biztonságérzetet ad. Kimutatták, hogy csökkenti az enyhe azonnali reakciók előfordulását. Hatástalan a megerőltetés utáni anafilaxia esetén.
Ne feledjük, hogy a fenti módszerek alkalmazása a betegek megfelelő oktatását igényli.
TÁBLÁK ÉS ÁBRÁK
Táblázat 1-1. Az anafilaxia diagnosztikai kritériumai a WAO szerint
Az anafilaxia valószínűsége nagy, ha az alábbi kritériumok közül ≥1 teljesül:
1) hirtelen (perceken vagy órákon belül) fellépő tünetek a bőrön és/vagy a nyálkahártyán (pl. pl. generalizált csalánkiütés, viszketés vagy bőrpír, ajak-, nyelv- és uvulaödéma)
és ezen kívül ≥1 az alábbiak közül:
a) légzési zavarok (légzési zavarok, sípoló hörgőgörcs, stridor, csökkent PEF, hypoxaemia)
b) csökkent vérnyomás vagy szervi elégtelenségre utaló tünetek (pl. hipotenzió, szinkópa, kontrollálatlan vizelés/vizelés)
2) ≥2 az alábbi megnyilvánulások közül, amelyek röviddel a feltételezett allergénnel való érintkezés után (egyes esetekben perceken vagy órákon belül) jelentkeznek:
a) a bőr és a nyálkahártya területén bekövetkező változások (pl. generalizált csalánkiütés, generalizált csalánkiütés, csalánkiütés, csalánkiütés, csalánkiütés, csalánkiütés, csalánkiütés, csalánkiütés, csalánkiütés, csalánkiütés, csalánkiütés). pl. generalizált csalánkiütés, viszketés és bőrpír, ajak-, nyelv- és uvulaödéma)
b) légzési zavarok (pl. nehézlégzés, hörgőgörcs, bronchospasmus). dyspnoe, hörgőgörcs zihálással, stridor, csökkent PEF, hypoxaemia)
c) csökkent vérnyomás vagy szervi elégtelenségre utaló tünetek (pl. hypotensio, syncope, kontrollálatlan vizelés/vizelés)
d) gyomor-bélrendszeri zavarok (pl. kólikás hasi fájdalom, hányás)
3) vérnyomáscsökkenés ismert allergénnel való érintkezést követőenb (néhány percig vagy órán keresztül):
a) újszülöttek és gyermekek: alacsony szisztolés vérnyomás (az adott korcsoportra vonatkozóan) vagy a szisztolés vérnyomás >30 %c csökkenése a kiindulási értékhez képest
b) felnőttek: szisztolés vérnyomás <90 mm Hg vagy a szisztolés nyomás >30 % csökkenése a kiindulási értékhez képest.
a Vagy más tényező, pl. immunológiai IgE-független vagy nem immunológiai (közvetlen) hízósejt-aktiváció.
b Pl. rovarcsípés után a vérnyomásesés lehet az anafilaxia egyetlen megnyilvánulása. Hasonló helyzet a generalizált csalánkiütés előfordulása az allergén immunterápia egymást követő adagjainak beadása után.
c Az alacsony szisztolés vérnyomás gyermekeknél a következő: <70 mm Hg 1 hónap és 1 év közötti gyermekeknél; <(70 mm Hg + ) 1-10 év között; <90 mm Hg 11-17 év között. A normális pulzusszám 1-2 éves korban 80-140/min, 3 éves korban 80-120, >3 éves korban pedig 70-115/min között van. Az újszülötteknél nagyobb valószínűséggel fordulnak elő légzési zavarok, mint hipotenzió vagy sokk; ebben a korcsoportban a sokk kezdetben gyakrabban jelentkezik tachikardiával, mint hipotenzióval.
From: Allergia Világszervezet. J., 2011; 4: 13-37 és World Allergy Organ. J., 2015; 8: 32.
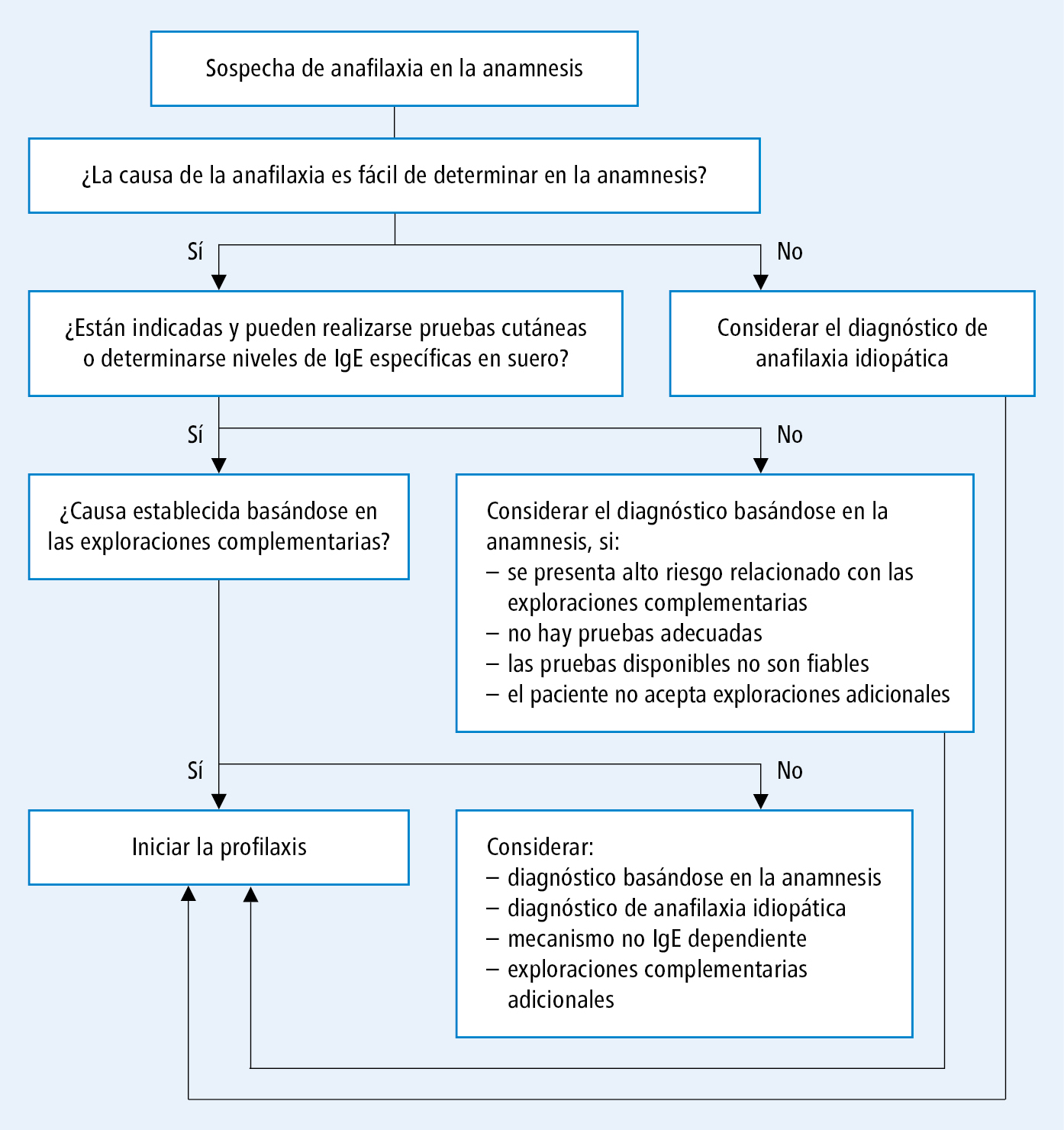
1. ábra 1-1. Intézkedési algoritmus anafilaxia gyanúja esetén
.