Atanaskovic-Markovic M, Gomes E, Cernadas JR, et al. Diagnosis and management of drug-induced anaphylaxis in children: An EAACI position paper. Pediatr Allergy Immunol. 2019 May;30(3):269-276. doi: 10.1111/pai.13034. Review. PubMed PMID: 30734362.
Simons FE, Ebisawa M, Sanchez-Borges M, et al. 2015 update of the evidence base: World Allergy Organization anaphylaxis guidelines. World Allergy Organ J. 2015 Oct 28;8(1):32. doi: 10.1186/s40413-015-0080-1. eCollection 2015. PubMed PMID: 26525001; PubMed Central PMCID: PMC4625730.
Campbell RL, Li JT, Nicklas RA, Sadosty AT; Members of the Joint Task Force; Practice Parameter Workgroup. Spoedeisende hulp diagnostiek en behandeling van anafylaxie: een praktijk parameter. Ann Allergy Asthma Immunol. 2014 Dec;113(6):599-608. doi: 10.1016/j.anai.2014.10.007. PubMed PMID: 25466802.
Muraro A, Roberts G, Worm M, et al. EAACI Food Allergy and Anaphylaxis Guidelines Group. Anafylaxie: richtlijnen van de Europese Academie voor Allergie en Klinische Immunologie. Allergie. 2014 Aug;69(8):1026-45. doi: 10.1111/all.12437. Epub 2014 Jun 9. PubMed PMID: 24909803.
Simons FE, Ardusso LR, Bilò MB, et al. International consensus on (ICON) anaphylaxis. World Allergy Organ J. 2014 May 30;7(1):9. doi: 10.1186/1939-4551-7-9. eCollection 2014. PubMed PMID: 24920969; PubMed Central PMCID: PMC4038846.
Panesar SS, Javad S, de Silva D, et al. EAACI Food Allergy and Anaphylaxis Group. De epidemiologie van anafylaxie in Europa: een systematisch overzicht. Allergie. 2013 Nov;68(11):1353-61. doi: 10.1111/all.12272. Epub 2013 Oct 14. Review. PubMed PMID: 24117770.
DEFINITIE EN ETHIOPATHOGENIE Top
Anafylaxie is een ernstige overgevoeligheidsreactie (allergisch of niet-allergisch), gegeneraliseerd of systemisch, die levensbedreigend kan zijn. Een overgevoeligheidsreactie omvat symptomen en verschijnselen die worden uitgelokt door blootstelling aan een bepaalde prikkel in een dosis die door gezonde personen wordt verdragen. Anafylactische shock is een ernstige, snel progressieve anafylactische reactie (anafylaxie) waarbij een levensbedreigende daling van de bloeddruk optreedt.
Prioritaire oorzaken van anafylaxie:
1) allergisch:
a) geneesmiddelen: meestal β-lactamines, myorelaxantia, cytostatica, barbituraten, opioïden, NSAID’s (kunnen allergische en niet-allergische reacties veroorzaken; vooral ASA en ibuprofen)
b) voedsel: bij volwassenen het vaakst vis, schelpdieren, pinda’s, citrusvruchten, eiwitten van koemelk, kippeneieren en zoogdierenvlees
c) vliesvleugeligengif (vooral frequent in Chili en Argentinië dat geproduceerd wordt door de gele jaswesp) →chap. 24.22.2
d) parenteraal toegediende eiwitten: bloed, bloedbestanddelen en bloedderivaten, hormonen (bv. insuline), enzymen (bv. streptokinase), sera (bv. anti-tetanus), allergenenpreparaten gebruikt bij in vivo diagnose en immunotherapie
e) geïnhaleerde allergenen, aërosolvormige voedseldeeltjes, pollen of dierlijke huidschilfers, bv. paardenhaar
e) in vivo diagnose en immunotherapie gebruikte allergenen, aërosolvormige voedseldeeltjes, pollen of dierlijke huidschilfers, bv. paardenhaar
e) allergenen b.v. paardenhaar
f) latex
2) niet-allergisch:
a) mediatoren die rechtstreeks vrijkomen uit mestcellen: opioïden, spierverslappers, colloïdale (b.v. dextran, hydroxyethylzetmeel, menselijke albumineoplossing) of hypertone oplossingen (b.v. mannitol), lichamelijke inspanning
a) lichamelijke inspanning
b) en immunotherapie. mannitol), lichamelijke inspanning
b) immuuncomplexen: bloed, bloedbestanddelen en bloedderivaten, immunoglobulinen, dierlijke sera en vaccins, membranen gebruikt bij dialyse
c) verandering in het arachidonzuurmetabolisme: overgevoeligheid voor ASA en andere ontstekingsremmers (NSAID’s)
d) anafylactische mediatoren of soortgelijke stoffen in voedsel (histamine, tyramine), onvoldoende activiteit van enzymen die anafylactische mediatoren afbreken
e) andere onbekende agentia en mechanismen: radiologische contrastmiddelen, besmet voedsel en conserveermiddelen.
Risicofactoren voor anafylaxie zijn onder andere: voorgeschiedenis van anafylaxie en hernieuwde blootstelling aan de veroorzakende factor (β-lactamines, gif van vliesvleugeligen, radiologische contrastmiddelen), leeftijd (reacties komen vaker voor bij volwassenen), vrouwelijk geslacht (reacties komen vaker voor bij vrouwen en hebben een ernstiger beloop), atopie, plaats waar het allergeen het lichaam binnenkomt (na parenterale toediening van een antigeen, vooral intraveneus, komen reacties vaker voor en hebben ze een ernstiger beloop), mastocytose, chronische ziekten (bv. β-lactamines, gif van vliesvleugeligen, radiologische contrastmiddelen). b.v. hart- en vaatziekten, slecht gecontroleerde astma), enzymdeficiënties (vooral van enzymen die anafylaxemediatoren metaboliseren), eerdere blootstelling aan het allergeen (het risico van ernstige anafylaxie is groter bij episodische blootstelling dan bij constante blootstelling, gelijktijdige blootstelling aan het parenteraal toegediende allergeen en het allergeen dat in de omgeving aanwezig is: bv. tijdens immunotherapie in de immunotherapiesetting). b.v. tijdens immunotherapie in de bestuivingsperiode), medische procedures (b.v. toediening van diagnostische instrumenten, in vivo tests, provocatieve tests, chirurgische ingrepen met plaatselijke of algehele anesthesie).
Geschat wordt dat in ~30% van de anafylactische reacties de zogenaamde cofactoren, d.w.z. bevorderende factoren, een belangrijke rol spelen. Daartoe behoren lichamelijke inspanning, alcoholgebruik, afkoeling, sommige geneesmiddelen (NSAID’s) en acute infecties.
Omdat bij niet-allergische reacties geen immuunmechanismen betrokken zijn, kan shock optreden na de eerste blootstelling aan het agens. De meest voorkomende oorzaken van anafylaxie zijn geneesmiddelen, voedingsmiddelen en insectengiffen. Zelfs in ~30% van de gevallen wordt de oorzaak ondanks grondig onderzoek niet vastgesteld (idiopathische anafylaxie). Soms wordt anafylaxie alleen uitgelokt door het naast elkaar bestaan van 2 of meer factoren (bv. het allergeen dat verantwoordelijk is voor de allergie en de fysieke inspanning). IgE-afhankelijke reactie is het meest voorkomende anafylactische mechanisme. Niet-immunologische reacties komen minder vaak voor. Hun gemeenschappelijk kenmerk is mestcel- en basofieldegranulatie. De vrijgemaakte en gegenereerde mediatoren (o.a. histamine, tryptase en arachidonzuurmetabolieten, bloedplaatjesactiverende factor en stikstofmonoxide) doen de gladde spieren in de bronchiën en het spijsverteringskanaal samentrekken, verhogen de doorlaatbaarheid, verwijden de bloedvaten en stimuleren de zintuiglijke zenuwuiteinden. Bovendien activeren zij ontstekingscellen, het complementsysteem, het stollings- en het fibrinolyse-systeem en werken zij als chemotacticum op eosinofielen, waardoor de anafylactische reactie wordt versterkt en verlengd. Verhoogde vasculaire permeabiliteit en snelle overdracht van vloeistoffen naar de extravasculaire ruimte kunnen leiden tot een verlies van tot 35% van het effectieve circulerende bloedvolume in ~10 min.
CLINISCH SCENARIO EN NATUURLIJKE GESCHIEDENIS Top
Symptomen van anafylaxie kunnen mild, matig of zeer ernstig zijn met shock en treden meestal op binnen enkele seconden tot enkele minuten na blootstelling aan het veroorzakend agens (soms tot enkele uren):
1) huid en onderhuids weefsel: urticaria of vasomotorisch oedeem, blozen van de huid
2) ademhalingsstelsel: oedeem van de bovenste luchtwegen, heesheid, stridor, hoest, piepende ademhaling, dyspneu, rhinitis
3) spijsverteringsstelsel: misselijkheid, braken, buikpijn, diarree
4) systemische reactie: hypotensie en andere uitingen van shock → shock. 2,2, bij tot 30%; kan tegelijk met de andere verschijnselen van anafylaxie optreden of, wat vaker voorkomt, kort daarna
5) minder vaak: duizeligheid of hoofdpijn, samentrekkingen van de baarmoeder, gevoel van gevaar.
Initieel milde symptomen (bv. beperkt tot huid en onderhuids weefsel) kunnen snel evolueren en levensbedreigend worden als niet onmiddellijk met de juiste behandeling wordt gestart. Ook kunnen late of bifasische reacties optreden, waarbij de verschijnselen na 8-12 uur voortschrijden of opnieuw toenemen. Anafylactische symptomen kunnen ondanks adequate behandeling tot enkele dagen aanhouden, vooral als de veroorzaker een voedselallergeen is.
Symptomen van anafylactische shock (ongeacht de oorzaak): koude, bleke, zweterige huid, dichtgeklapte onderhuidse aderen, hypotensie, tachycardie, oligurie of anurie, onwillekeurige defecatie en bewustzijnsverlies. Hartstilstand kan optreden.
DIAGNOSIS Top
Gebaseerd op typische verschijnselen en symptomen en het nauwe verband in de tijd tussen de uitlokkende factor en de ontwikkeling van verschijnselen. Diagnostische criteria voor anafylaxie volgens WAO →tabel 1-1. Hoe sneller de symptomen zich ontwikkelen, hoe groter het risico op een ernstige en mogelijk levensbedreigende anafylactische reactie. De bepaling van tryptase, histamine of methylhistamine is geen algemeen beschikbare test en is van geen praktisch belang. Richtlijnen bevelen tryptase bepaling aan als de enige beschikbare test voor diagnose. Een bloedmonster moet binnen 60-90 minuten worden genomen. Een niveau >11,4 ng/ml is een aanwijzing voor mestcel/basofielactivering. Hoge specificiteit, maar lage gevoeligheid. Kan nuttig zijn voor rechtszaken. ≥4 weken na de anafylaxie-episode moet de oorzaak worden bevestigd: specifieke IgE-bepaling kan nuttig zijn. Provocatietesten moeten worden uitgevoerd onder medisch toezicht en met middelen om ongewenste voorvallen te behandelen.
In de praktijk is het belangrijk anafylaxie te onderscheiden van de meer voorkomende vasovagale syncope. Bij syncope is de huid gewoonlijk koud en bleek, maar er is geen sprake van urticaria, oedeem, pruritus, bronchiale obstructie of misselijkheid, en bradycardie wordt waargenomen in plaats van tachycardie.
TREATMENT Top
1. Stop onmiddellijk de blootstelling aan de stof waarvan vermoed wordt dat die de allergische reactie veroorzaakt (bv. stopzetting van de toediening van het geneesmiddel, transfusie van het bloedbestanddeel of bloedderivaat).
2. Roep om hulp.
3. Beoordeel de luchtwegopening, ademhaling, bloedcirculatie en bewustzijn. Zorg zo nodig voor een doorgankelijke luchtweg en begin bij ademhalings- of circulatiestilstand met reanimatie →cap. 2.1. Indien stridor of ernstig oedeem van het aangezicht en de bovenste luchtwegen (tong-, mondslijmvlies- en farynxoedeem, heesheid) aanwezig is, overweeg dan endotracheale intubatie →cap. 25.19.1. Een te late intubatie kan het bereiken ervan bemoeilijken en een mislukte intubatietest kan het oedeem verergeren. In geval van oedeem dat de doorgankelijkheid van de luchtweg bedreigt en endotracheale intubatie onmogelijk maakt, moet cricothyrotomie worden uitgevoerd →chap. 25.19.5.
4. Dien adrenaline toe
1) Bij patiënten met een anafylactische reactie op de anamnese, die een voorgevulde injector met adrenaline of een auto-injector (potlood, pen) bij zich hebben, injecteer onmiddellijk 1 dosis IM adrenaline in het laterale oppervlak van de dij, zelfs als de symptomen slechts mild zijn (er zijn geen contra-indicaties voor de toediening van adrenaline in deze situatie, en hoe sneller het wordt toegediend, hoe sneller de werkzaamheid van de behandeling).
2) Bij volwassen patiënten die de spontane circulatie behouden, injecteert u 0,3 mg (auto-injector of injector 0,3 mg of 0,5 mg) in de laterale dij (1 mg/ml oplossing); bij kinderen 0,01 mg/kg, auto-injector 0,15 mg bij kinderen van 7,5-25 kg, 0,3 mg bij kinderen >25 kg). De dosis kan om de ~5-15 min herhaald worden als er geen verbetering optreedt of als de bloeddruk te laag blijft (bij de meeste patiënten wordt verbetering van de algemene toestand bereikt na 1-2 doses). Ook toedienen in geval van twijfel bij anafylactische shock, aangezien de werkzaamheid het grootst is wanneer de toediening onmiddellijk na het begin van de symptomen plaatsvindt. Geen VSc toedienen.
5. Leg de patiënt in dorsale decubitus met de benen opgetrokken, wat helpt bij de behandeling van hypotensie, maar niet wordt aanbevolen bij patiënten met ademhalingsstoornissen, vrouwen in gevorderde zwangerschap (zij moeten op hun linkerzij worden gelegd) en bij patiënten die braken.
6. Zuurstof toedienen via een gelaatsmasker (gewoonlijk 6-8 l/min); indicaties: ademhalingsinsufficiëntie, langdurige anafylaxie (waarvoor toediening van verscheidene doses adrenaline nodig is), chronische luchtwegaandoeningen (astma, COPD), chronische aandoeningen van het cardiovasculaire systeem (bv. ischemische hartaandoeningen), manifestaties van recente myocardischemie, patiënten die kortwerkende inhalatie-β-mimetica toegediend krijgen.
7. Zorg voor toegang tot perifere venen met 2 canules met een grote diameter (optimaal ≥1,8 mm ) en gebruik snelle perfusiekits.
8. IV-vloeistofperfusie: bij patiënten met een aanzienlijke daling van de bloeddruk en geen reactie op IM-adrenalinetoediening, zo snel mogelijk 1-2 l 0,9% NaCl perfuseren (5-10 ml/kg gedurende de eerste 5-10 min bij volwassenen en 10 ml/kg bij kinderen). Sommige patiënten hebben een transfusie van grote vloeistofvolumes nodig (bv. 4-8 l) en in deze gevallen worden evenwichtige kristalloïden (en/of colloïden) gebruikt. Glucoseoplossingen en hydroxyethylzetmeeloplossingen (HES) mogen niet worden gebruikt. Het gebruik van colloïde oplossingen is even doeltreffend als kristalloïde oplossingen, maar is duurder.
9. Controleer de bloeddruk en, afhankelijk van de toestand van de patiënt, het ECG, de pulsoximetrie of de arteriële bloedgassen.
10. Bij een patiënt met ernstig luchtwegoedeem, bronchiale spasmen of verlaagde bloeddruk die niet reageert op meerdere IM adrenaline-injecties en iv vochttransfusie. → overweeg het gebruik van adrenaline 0,1-0,3 mg in 10 ml 0,9% NaCl als een iv-injectie gedurende een paar minuten of als een continue iv-infusie 1-10 μg/min (1 mg oplossing in 10 ml 0,9% NaCl). Bewaking door ECG, omdat deze procedure een hoog risico op hartritmestoornissen inhoudt. Bij patiënten die β-blokkers krijgen, is adrenaline vaak niet werkzaam; in dat geval moet in de eerste plaats iv-vloeistof worden toegediend en moet worden overwogen iv-glucagon toe te dienen (→hieronder). (
11. Bijkomende interventies
1) Antihistaminica: bij anafylaxie verminderen H1-blokkers de pruritus van de huid, het ontstaan van urticariële blaren en de intensiteit van angio-oedeem; zij helpen ook bij de behandeling van nasale en oculaire symptomen. Niet gebruiken in plaats van adrenaline, aangezien deze langzamer werken en hun invloed op het verloop van de luchtwegobstructie, de verlaging van de bloeddruk of het ontstaan van anafylactische shock niet duidelijk is aangetoond. Gebruik als aanvullende behandeling na de basisbehandeling. Dien H1-blokker toe in een langzame iv. injectie (clemastine 2 mg of antazoline 200 mg in 10 ml 0,9% NaCl, in Chili bestaan ze alleen in zalven, maar chloorfenamine iv. is verkrijgbaar in ampullen van 10 mg in 1 ml). In geval van hypotensie, overweeg de toediening van een H2-blokker iv. (ranitidine 50 mg om de 8-12 uur of 150 mg 2 × d).
2) Een bronchodilatator toedienen als de bronchiale spasmen niet verdwijnen na toediening van adrenaline: kortwerkend β-mimeticum in vernevelde vorm (bv. salbutamol 2,5 of 5 mg in 3 ml 0,9% NaCl) of inhalator; zo nodig kunnen de inhalaties worden herhaald; gebruik geen geïnhaleerde β-mimetica in plaats van adrenaline, aangezien zij obstructie van de bovenste luchtwegen (bv. larynxoedeem) niet voorkomen of verminderen.
3) Bij patiënten met een systolische bloeddruk <90 mm Hg ondanks toediening van IM-adrenaline en perfusievloeistoffen → overweeg het gebruik van een vasoconstrictor (noradrenaline of dopamine ) in continue iv infusie. (dosering → hoofdstuk 2.2, behandeling).
4) Bij patiënten die β-blokkers krijgen en niet reageren op behandeling met adrenaline → overweeg toediening van glucagon in langzame iv-infusie 1-5 mg over ~5 min en vervolgens in continue iv-infusie 5-15 μg/min, afhankelijk van de klinische respons. Frequente bijwerkingen zijn misselijkheid, braken en hyperglykemie.
5) Het gebruik van glucocorticoïden is van weinig nut bij de behandeling van de acute fase van anafylactische shock, maar kan de late fase van anafylaxie voorkomen. Gebruik geen glucocorticoïden in plaats van adrenaline als eerstelijnsmedicijn. Toedienen gedurende max. 3 dagen iv (bv. methylprednisolon 1-2 mg/kg, vervolgens 1 mg/kg/d, of hydrocortison 200-400 mg, vervolgens 100 mg om de 6 uur) of POV.
6) Verwijs patiënt naar ICU als anafylactische reactie niet afneemt ondanks behandeling.
12. Observatie na symptoomreductie
1) Patiënt gedurende 8-24 uur observeren vanwege risico op late-fase anafylactische reactie of langdurige anafylaxie. Gedurende 24 uur observeren, vooral bij patiënten met ernstige anafylaxie van onbekende etiologie, met een traag begin van de symptomen, bij patiënten met ernstige astma of ernstige bronchospasmen indien de mogelijkheid bestaat van voortdurende blootstelling aan het allergeen, en bij patiënten met een voorgeschiedenis van bifasische reactie.
2) Patiënten die binnen 8 uur na beëindiging van de behandeling geen symptomen van anafylaxie vertonen, mogen worden ontslagen. Waarschuwen voor de mogelijkheid dat de symptomen terugkeren en instrueren hoe in dat geval te handelen. Een voorgevulde injectiespuit met adrenaline voorschrijven, die de patiënt steeds bij zich moet dragen. Een OV H1-blokker (b.v. clemastine in 1 mg tabletten; aanbevolen wordt eenmalige inname van 2 tabletten; in Chili bestaat het alleen in zalven, maar chlorfenamine iv. in 10 mg ampullen in 1 ml is beschikbaar) en een OV glucocorticoïd (prednison in 20 mg tabletten; aanbevolen wordt eenmalige inname van 2-3 tabletten) kunnen ook worden voorgeschreven met de indicatie voor gebruik na de adrenaline-injectie (als de patiënt dan orale medicatie kan krijgen).
3) De patiënt doorverwijzen naar de afdeling allergologie om de oorzaak van de anafylaxie vast te stellen, de methoden om deze te voorkomen en het daaropvolgende beheersplan (→hierboven). Bij reacties op wespen- of bijensteken moet de patiënt, na bevestiging van allergie voor het gif van deze insecten, in aanmerking komen voor specifieke immunotherapie.
PREVENTIE Top
Bij patiënten bij wie anafylaxie wordt vermoed of bij wie een episode van anafylaxie in de anamnese is bevestigd, moet worden vastgesteld of het inderdaad om een anafylactische reactie ging, en moet de oorzaak ervan worden vastgesteld. De test mag niet eerder dan 4 weken na de anafylaxie-episode worden uitgevoerd. Beheersalgoritme bij vermoeden van anafylaxie in de anamnese →fig. 1-1.
Primaire preventie
1. Voorzorgsmaatregelen om het risico van het optreden van anafylactische shock te verminderen
1) Bij de toediening van geneesmiddelen: indien mogelijk, geneesmiddelen VO toedienen en niet parenteraal. Vraag bij de anamnese altijd naar allergieën, vooral voordat u IV-medicijnen toedient. Onderschat niet de notities van andere artsen of de mening van de patiënt over overgevoeligheid voor een geneesmiddel. Gebruik de aanbevolen manier voor het testen en toedienen van een geneesmiddel dat een anafylactische reactie kan veroorzaken. Zorg er bij een IM- of VSc-injectie voor dat de naald niet in een bloedvat zit. Observeer de patiënt gedurende 30-60 minuten na toediening van een geneesmiddel dat anafylaxie kan veroorzaken.
2) Bij vaccins en toediening van sera:
a) antivirale vaccins: anamnese vragen naar overgevoeligheid voor kippenei-eiwitten
b) antitoxinen (b.v. antitetanus, antidiphtheria, antibotulinum, anti addergif): humaan serum toedienen. Wanneer dit niet mogelijk is en allergie wordt vermoed, dierlijk serum toedienen na toediening van antihistaminica en glucocorticoïden OV of IV.
3) Bij allergologische diagnose: in situ in plaats van intradermale tests uitvoeren; geen huidtests uitvoeren in pollenseizoenen bij patiënten met pollenallergie. Uitvoeren van provocatietesten met orale of geïnhaleerde drugs in een ziekenhuisomgeving. Bij patiënten met een voorgeschiedenis van anafylaxie is het beter om specifiek IgE in serum te bepalen dan een huidtest uit te voeren.
2. Ervoor zorgen dat medische procedures met een verhoogd risico op anafylaxie (bv. specifieke immunotherapie, vooral tegen insectengif, toediening van biologische geneesmiddelen, enz, radiologisch onderzoek met contrastvloeistof, drug and food challenge tests).
1) Uitrusting en medicatie: stethoscoop en bloeddrukmeter; tourniquet, injectiespuiten, naalden, 14 G of 16 G vasculaire canules; adrenaline voor injecties (1 mg/ml); apparatuur voor zuurstoftherapie →cap. 25.21; orofaryngeale tube en ballonbeademing met gezichtsmasker; 0,9% NaCl (500 ml in flessen of zakken) en infuusvloeistofperfusiesets; antihistaminica voor IV-toediening (clemastine of antazoline, in Chili alleen verkrijgbaar als zalf, maar chloorfenamine IV is verkrijgbaar in ampullen van 10 mg in 1 ml), glucocorticoïden voor IV-toediening (bv. methylpreprednisolon, methylprednisolon, methylprednisolon, methylprednisolon, methylprednisolon). (bv. methylprednisolon, hydrocortison); vernevelaar en kortwerkend β-mimeticum voor verneveling (bv. salbutamol).
2) Het risico in verband met de toediening van het allergeen, het geneesmiddel of het diagnosticum kan tot een minimum worden beperkt door toediening vooraf van een antihistaminicum en/of glucocorticoïd (bijvoorbeeld 50 mg prednison POV 12, 7 en 1 uur vóór de toediening van het geneesmiddel of het diagnosticum dat anafylaxie kan induceren).
Secundaire preventie
Preventieve actie bij personen met een voorgeschiedenis van anafylactische shock. Het gebruik van deze methoden vereist passende voorlichting van de patiënt.
1. Indien geïdentificeerd, elimineer consumptie van triggers (drugs, voedsel) en vermijd triggerende gedragingen (insecten).
2. Indien mogelijk desensibilisatie uitvoeren (bv. specifieke immunotherapie bij patiënten met een allergie voor hymenopteragif of specifieke desensibilisatie voor geneesmiddelen) of tolerantie ontwikkelen (bij overgevoeligheid voor geneesmiddelen, bv. ASA, chemotherapeutica, monoklonale antilichamen, antibiotica).
3. Neem altijd een voorgevulde spuit of een auto-injector met adrenaline mee (er zijn kits met 2 auto-injectoren met standaarddoses adrenaline verkrijgbaar) voor IM-zelftoediening, OV H1-blokker en OV glucocorticoïden →hierboven.
Absolute indicaties voor het voorschrijven van adrenaline voor zelftoediening (voorgevulde injectiespuit of auto-injector):
1) anafylaxie voorafgaand aan voedsel, hymenoptera insectengif (ook tijdens immunotherapie), latex, allergenen in de lucht, door inspanning veroorzaakte of idiopathische
2) coëxistentie van voedselallergie en slecht gecontroleerde astma of matige/ernstige astma
3) basofielen- en mestcelactiveringssyndromen en ziekten met een verhoogde tryptaseconcentratie.
Relatieve indicaties:
1) milde of matige reacties op pinda’s of noten (behalve oraal allergiesyndroom )
2) voedselallergie bij kinderen (behalve OAS)
3) aanzienlijke afstand tussen huis en verzorgingsplaats, en eerdere milde of matige reactie op voedsel, insectengif, latex
4) milde of matige reactie op zeer kleine hoeveelheden voedsel (behalve OAS).
4. Draag relevante medische informatie bij je identiteitskaart of aan je polsband.
5. Farmacologische profylaxe: continue toediening van antihistaminica bij patiënten met frequente episoden van idiopathische anafylaxie of tijdige toediening van een glucocorticoïd (OV of IV) en een antihistaminicum vóór contact met de uitlokkende factor (bv. vóór een radiologisch onderzoek met contrast →hierboven). Controversieel gebruik omdat het een vals gevoel van veiligheid geeft. Het is aangetoond dat het de incidentie van milde onmiddellijke reacties vermindert. Ondoeltreffend bij post-exertionele anafylaxie.
Bedenk dat voor het gebruik van bovenstaande methoden adequate instructie aan de patiënt nodig is.
TABELLEN EN FIGUREN
Tabel 1-1. Diagnostische criteria voor anafylaxie volgens WAO
De waarschijnlijkheid van anafylaxie is groot als aan ≥1 van de volgende criteria wordt voldaan:
1) plotseling optreden van symptomen (binnen minuten of uren) op de huid en/of slijmvliezen (bijv. b.v. gegeneraliseerde urticaria, jeuk of roodheid, lip-, tong- en huigoedeem)
en daarnaast ≥1 van de volgende:
a) ademhalingsstoornissen (dyspneu, bronchospasme met piepende ademhaling, stridor, verlaagde PEF, hypoxaemie)
b) verlaagde bloeddruk of symptomen die wijzen op orgaanfalen (bv. hypotensie, syncope, ongecontroleerd urineren/urineren)
2) ≥2 van de volgende verschijnselen, die zich kort na het contact met het vermoedelijke allergeen voordoen (in sommige gevallen binnen enkele minuten of uren):
a) veranderingen in de huid en het slijmvliesgebied (bv. gegeneraliseerde urticaria, gegeneraliseerde urticaria, urticaria, urticaria, urticaria, urticaria, urticaria, urticaria, urticaria, urticaria, urticaria, urticaria, urticaria, urticaria, urticaria). bv. gegeneraliseerde urticaria, jeuk en roodheid, lip-, tong- en huigoedeem)
b) ademhalingsstoornissen (bv. dyspneu, bronchospasmen, bronchospasmen). dyspneu, bronchospasme met piepende ademhaling, stridor, verlaagde PEF, hypoxemie)
c) verlaagde bloeddruk of symptomen die wijzen op orgaanfalen (bv. hypotensie, syncope, ongecontroleerd urineren/voiceren)
d) maag-darmstoornissen (bv. koliekachtige buikpijn, braken)
3) daling van de bloeddruk na contact met een bekend allergeenb (gedurende enkele minuten of uren):
a) neonaten en kinderen: lage systolische bloeddruk (voor de gegeven leeftijdsgroep) of daling van de systolische bloeddruk met >30 %c ten opzichte van de uitgangswaarde
b) volwassenen: systolische bloeddruk <90 mm Hg of daling van de systolische bloeddruk met >30 % ten opzichte van de uitgangswaarde.
a Of een andere factor, bv. immunologische IgE-onafhankelijke of niet-immunologische (directe) mestcelactivering.
b Bv. na een insectensteek, kan een daling van de bloeddruk de enige manifestatie zijn van anafylaxie. Een vergelijkbare situatie is het optreden van gegeneraliseerde urticaria na toediening van opeenvolgende doses allergeenimmunotherapie.
c Lage systolische bloeddruk bij kinderen wordt gedefinieerd als: <70 mm Hg bij kinderen tussen 1 maand en 1 jaar; <(70 mm Hg + ) tussen 1-10 jaar; <90 mm Hg tussen 11-17 jaar. De normale polsslag ligt in het bereik van 80-140/min bij kinderen van 1-2 jaar, 80-120 bij 3 jaar en 70-115/min >3 jaar. Ademhalingsstoornissen komen vaker voor bij pasgeborenen dan hypotensie of shock; in deze leeftijdsgroep komt shock in eerste instantie vaker tot uiting door tachycardie dan door hypotensie.
Van: Wereld Allergie Orgaan. J., 2011; 4: 13-37 en World Allergy Organ. J., 2015; 8: 32.
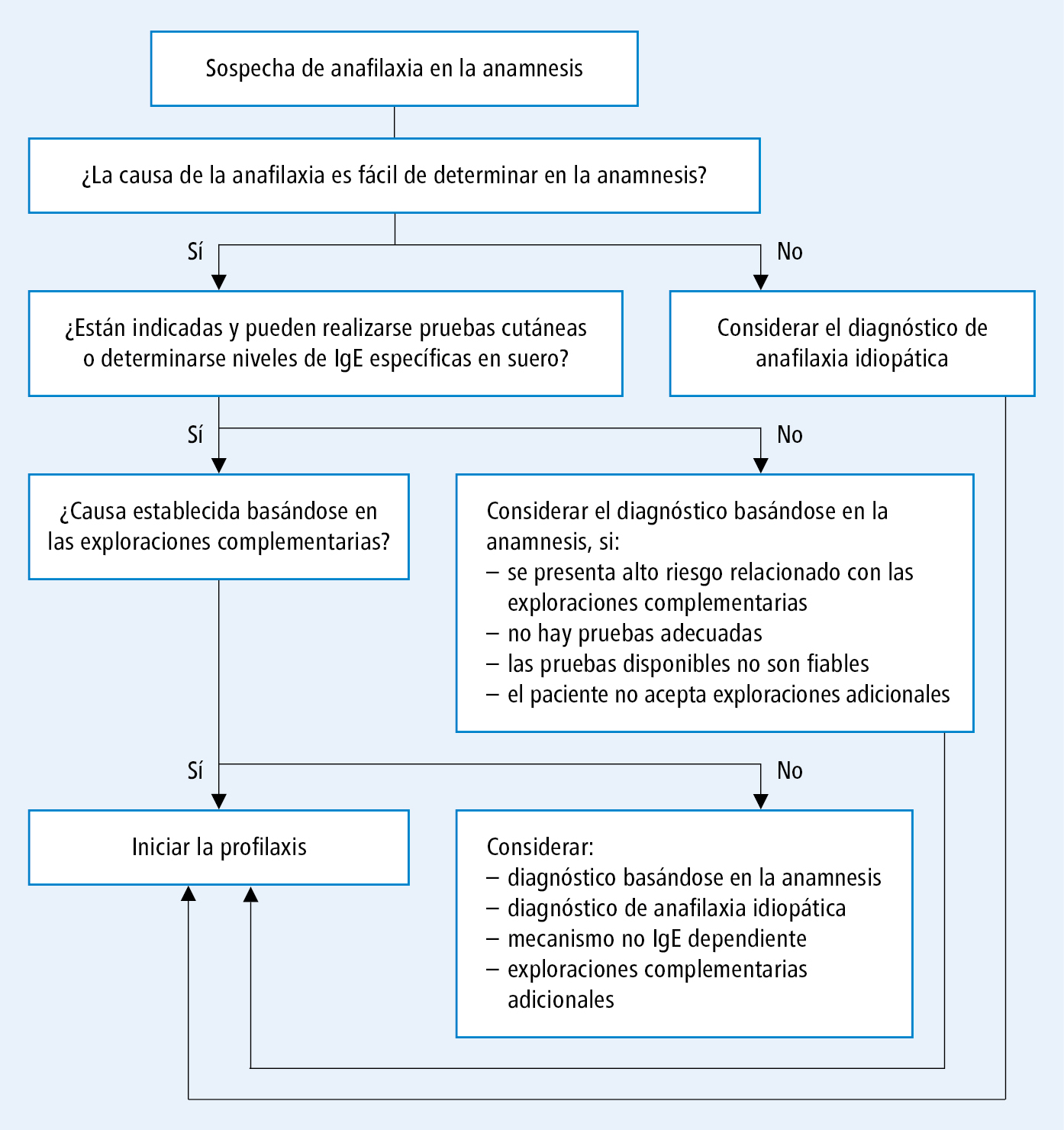
Fig. 1-1. Algoritme voor maatregelen bij vermoeden van anafylaxie
.