A uveia, uma secção altamente vascularizada do olho localizada sob a esclera, fornece a maioria das estruturas oculares com nutrientes através dos ramos anterior e posterior da artéria oftálmica.
A uvea consiste na íris, corpo ciliar e coróide. A íris controla quanta luz entra no olho, enquanto o corpo ciliar produz humor aquoso e controla a sua saída contraindo e alargando a malha trabecular. O corpo ciliar também controla o alojamento, contraindo e relaxando.
O terceiro elemento, o coróide, é um tecido altamente vascularizado e pigmentado que fornece nutrição às camadas retinianas externas e absorve o excesso de luz. A inflamação de qualquer uma destas estruturas é conhecida como uveíte.
Um sinónimo de uveíte é irite, e embora a irite seja mais específica técnica e anatomicamente, os clínicos usam frequentemente os termos de forma intercambiável. A forma mais comum desta doença é a uveíte anterior não granulomatosa, que pode se apresentar como unilateral ou bilateral; crônica ou aguda; e idiopática, infecciosa, imunológica ou neoplásica.
Os sintomas clássicos incluem vermelhidão, fotofobia e dor frequentemente descrita como dor baça; contudo, com formas crónicas da doença, estes sintomas podem estar completamente ausentes. Muitas vezes, uma história médica e ocular suficiente pode revelar a causa precipitante, embora mesmo testes laboratoriais não possam revelar a etiologia subjacente em todos os casos.
Independentemente, é importante classificar corretamente a uveíte para diagnosticar e tratar corretamente o paciente, eliminando assim o potencial de complicações adicionais, incluindo a cegueira. Este artigo irá rever os sinais e sintomas típicos da uveíte anterior, bem como discutir considerações essenciais do tratamento.
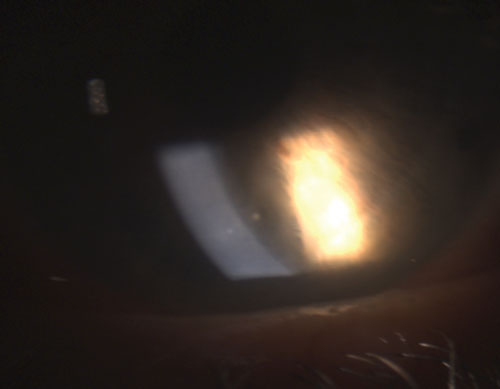
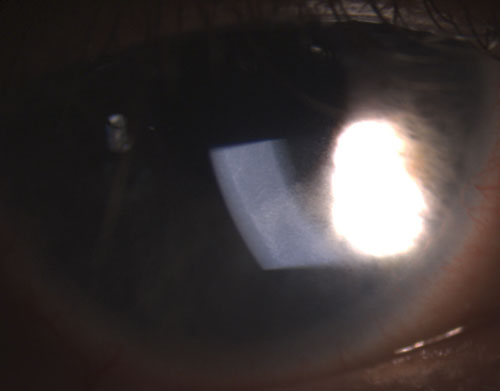
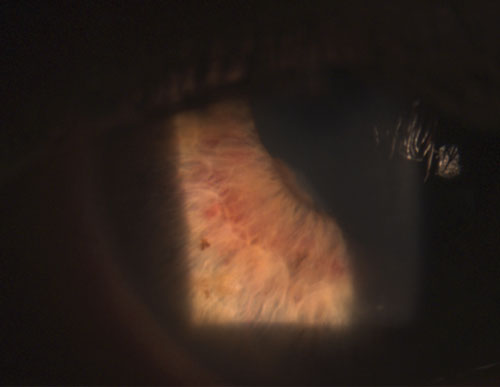
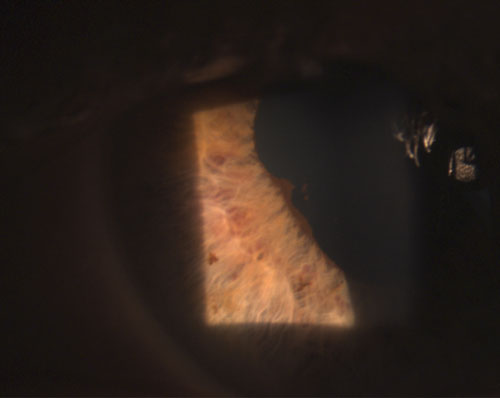
4. Sinéquia posterior parcialmente quebrada após a instilação de fenilefrina 10% e atropina 1%.
Classificação, exame e diagnóstico de doenças
No diagnóstico da uveíte anterior, deve-se considerar uma variedade de sinais de apresentação e características associadas. Como já foi dito anteriormente, os sintomas característicos incluem dor na forma de dor chata, vermelhidão e fotofobia. Visualmente, o fluxo ciliar habitual (fluxo circunferencial) é frequentemente visto e a pupila pode estar com uma dilatação média. Para um diagnóstico oficial, no entanto, as células devem ser vistas na câmara anterior, e a erupção pode ou não estar presente. É importante notar que a erupção cutânea às vezes pode ser vista na câmara anterior quando não há inflamação ativa presente, porque a uveíte crônica de longa data danifica a integridade da vasculatura da íris e do corpo ciliar.1
Para diagnosticar e tratar corretamente a uveíte, é necessário primeiro categorizá-la. A inflamação anterior confinada à íris e à câmara anterior é denominada de irite. Quando a inflamação também envolve o corpo ciliar, como evidenciado pela presença de células vítreas anteriores, é chamado de iridociclite. No entanto, quando apenas o corpo ciliar está inflamado, é simplesmente chamado de ciclite (embora este não seja normalmente um termo clinicamente significativo). A uveíte intermédia, ou planite pars, envolve a inflamação do pars plana, a porção do meio do corpo ciliar. Os agregados de glóbulos brancos, ou opacidades de bola de neve, acumulados perto da retina inferior são tipicamente observados na planite pars.1
Uveíte superior envolve inflamação no segmento posterior, incluindo a retina, coróide, vítreo e às vezes esclerótica, enquanto a pan-uveíte envolve todas as estruturas da uveia, além dos tecidos adjacentes. Deve-se notar que quanto mais posterior a uveíte prossegue no olho, maior o risco de doença sistêmica associada, mais difícil será o tratamento, e maior o risco de complicações. Em qualquer caso, a diferença entre a semântica específica ajuda o médico com o diagnóstico clínico e direciona a atenção para as áreas de preocupação apropriadas.
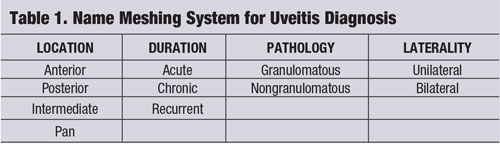
Uma estratégia de “name meshing” (ver “Name Meshing System for Uveitis Diagnosis”) é uma ferramenta que pode ser usada para focar o pensamento clínico e fornecer uma avaliação e uma gestão da doença do paciente à medida e com uma boa relação custo-benefício.2-4 A entidade uveítica deve ser decomposta pela sua localização, duração, patologia e lateralidade.1-4
Em referência à inflamação ocular, “granulomatosa” refere-se tipicamente a uma forma mais grave de uveíte, com características distintivas como granulomas da íris, nódulos de Koeppe na margem pupilar, nódulos de Busacca no estroma da íris e precipitados queraticos (KPs) no endotélio corneal que são grandes, globulares e gordurosos, conhecidos como KPs de gordura de carneiro (figura 1).1-3,5 Pode formar-se um hipopionio na câmara anterior se a inflamação não for controlada.
Uveítes granulomatosos comuns incluem tuberculose, sarcoidose e doença de Lyme.2 A inflamação ocular não granulomatosa, por outro lado, é menos grave e é caracterizada por KPs menores (figura 2), menos (se houver) nódulos e menor probabilidade de formação de sinéquias (figuras 3 e 4).2,3 Em geral, a uveíte granulomatosa tem maior probabilidade de estar associada à doença sistêmica e mais difícil de tratar com maior risco de complicações do que a uveíte não granulomatosa.
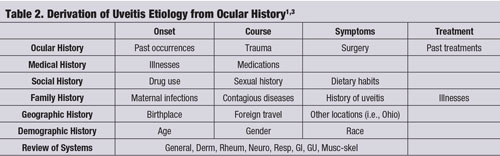
Frequentemente, uma história ocular específica – em conjunto com um exame cuidadoso com lâmpada de fenda – pode levar à etiologia correta da uveíte sem nenhum outro teste ou estudo laboratorial. (Ver “Derivação da Etiologia da Uveíte da História Ocular”, página 60.)1
O “Sistema Nove I”, que categoriza a inflamação dos tecidos oculares em um título específico, é outro instrumento de classificação útil (ver “O Sistema Nove ‘I'”.) Qualquer um dos nove “I’s” pode ser a causa raiz da uveíte, sendo que até 38% dos casos são idiopáticos.6
Tacos de Corpo
Uveíte aguda não granulomatosa pode ser associada ao antígeno leucocitário humano B27 (HLA-B27). Entidades adicionais que podem estar ligadas ao HLA-B27 incluem a síndrome de Reiter, doença inflamatória intestinal (isto é, colite ulcerativa ou doença de Crohn), espondilite anquilosante, doença de Behçet e artrite psoriática.1,6,7 Estas entidades são geralmente anteriores e unilaterais. Outras uveítes agudas não granulomatosas incluem a doença de Lyme e o trauma. Entidades não-granulomatosas crônicas comuns incluem artrite reumatóide juvenil e iridociclite heterocrómica de Fuchs.3,4,6
Uveítes crônicas são geralmente menos sintomáticas que as apresentações agudas. Embora a sífilis seja tipicamente encontrada na uveíte granulomatosa crônica junto com sarcoidose e tuberculose, ela pode se apresentar em qualquer uma das categorias como mascarada.4,6
Uveíteosterior inclui tuberculose, toxoplasmose, histoplasmose, sarcoidose e herpes – embora o herpes também seja frequentemente anterior.3,6 Embora geralmente posterior, qualquer forma de uveíte posterior raramente pode se apresentar anterior. Uma entidade que pode ser confundida com a uveíte anterior idiopática é a crise glaucomatocítica (ou seja, síndrome de Posner-Schlossman).1 Esta é classicamente um olho branco com uma leve reação de câmara anterior e PIO altamente elevada (30mm Hg a 60mm Hg). Ela tende a ser unilateral, recorrente e relativamente assintomática.1,5
Estudos de sangria frequentemente devem ser ordenados nos casos em que a história e o exame físico não levam a um diagnóstico definitivo – especialmente na presença de uveíte bilateral, granulomatosa ou recorrente.6 A abordagem “shotgun” é cara, inespecífica e pode ser facilmente evitada com habilidades clínicas astuciosas.

Aqui estão alguns dos testes laboratoriais mais comuns usados para ajudar a localizar a etiologia da uveíte:6-8
– O hemograma completo com diferencial ajuda a determinar o estado geral de saúde do paciente e pode ajudar no diagnóstico de uma variedade de doenças, tais como anemia, infecção e leucemia.
– A proteína C reativa (PCR) é um marcador de inflamação e serve como monitor de resposta ao tratamento.2,4 Os testes de RCP são incapazes de determinar a causa ou localização da inflamação dentro do corpo, entretanto.
– A taxa de sedimentação de eritrócitos (ESR) é normalmente pedida em conjunto com um teste de PCR. Um ESR ajuda a detectar a inflamação e serve como um monitor para a etiologia subjacente.
– Anticorpo antinuclear (ANA) testando telas para certas doenças auto-imunes como lúpus eritematoso sistêmico, esclerodermia, artrite juvenil, polimioses, doença inflamatória intestinal e psoríase.
– O teste do factor reumatóide (RF) pode ajudá-lo a diagnosticar a artrite reumatóide e a síndrome de Sjögren, entre outras que por vezes se sobrepõem ao teste de ANA.
– O teste de recuperação rápida do plasma (RPR), laboratório de pesquisa de doenças venéreas (VDRL) e teste de absorção de anticorpos treponêmicos fluorescentes (FTA-ABS) são usados para triagem da sífilis. O FTA-ABS é um teste de 24 horas usado para detectar anticorpos para a bactéria Treponema pallidum e confirmar a presença de sífilis. O FTA-ABS não indica se a doença está ativa ou inativa, no entanto, e é normalmente administrado após um teste de triagem para doença ativa, RPR ou VDRL. Outros testes de treponemal estão disponíveis, como o teste de microhemaglutinação-Treponema pallidum (MHA-TP), o ensaio de aglutinação de partículas de Treponema pallidum (TP-PA) e o ensaio de treponema pallidum hemaglutination (TPHA), mas não são tão conhecidos nas comunidades oftalmológicas como o FTA-ABS.
|
Both RPR e VDRL tipicamente registram positivo na sífilis primária e secundária e negativo na sífilis terciária (latente) e após o tratamento bem sucedido da doença.4 O RPR é comumente escolhido em vez do VDRL porque é mais fácil de administrar e menos caro. Falsos positivos podem ocorrer, no entanto, com ambos os testes. Entidades que podem perturbar a precisão dos resultados incluem, mas não estão limitadas à tuberculose, malária, linfoma, lúpus, doença de Lyme, infecções virais, doenças do tecido conjuntivo, uso de drogas intravenosas e gravidez.
– A enzima conversora de angiotensina (ECA) suporta o diagnóstico de sarcoidose e ajuda a monitorar a atividade da doença durante o tratamento. Um teste de lisozima sérica também pode ser usado para testar a sarcoidose.
– A radiografia de tórax (CXR) ou tomografia computadorizada (TC) também é útil na investigação de tuberculose ou nódulos sarcóides nos pulmões.6 Normalmente, quando peço uma CXR para descartar sarcoides, solicito as imagens posterior-anterior e lateral (PA/LAT). Em qualquer caso, é importante anotar o que você está procurando (ou seja, descartar nódulos sarcóides no ajuste da uveíte bilateral) para ajudar a orientar o radiologista no seu exame. Em um ambiente hospitalar, também é fundamental, ao encomendar esses exames, contratar o médico de atendimento primário do paciente (PCP) ou especialista apropriado, se forem encontradas anormalidades.
Para os oftalmologistas que não têm acesso a exames ou imagens, enviar o paciente ao seu PCP com recomendações exatas dos testes a serem encomendados e por que ajudará na conveniência para o paciente e ajudará a orientar o PCP que depende de sua experiência em condições oftalmológicas.
– O antígeno leucocitário humano B27 (HLA-B27) é encontrado na superfície dos glóbulos brancos e está associado a uma série de doenças auto-imunes, como espondilite anquilosante e síndrome de Reiter. No entanto, não é necessariamente um marcador específico para qualquer doença, e pode na verdade ser o factor determinante singular em alguns casos de irite.4
– Testes de proteína derivada purificada (PPD) para tuberculose latente.
– O título de Lyme e o ensaio de imunoabsorção enzimática (ELISA), juntamente com as imunoglobulinas M e G (IgM/IgGG) anti-Borrelia burgdorferi, são usados para detectar a presença da doença de Lyme. O ELISA também pode ser usado para detectar o HIV, assim como o teste Western Blot.2,7
Outros testes incomuns para a uveíte que podem ter relevância em certas apresentações de pacientes incluem um perfil de anticorpos de Sjögren (SS-A, SS-B), urinálise e uma pesquisa de entidades virais como o citomegalovírus (CMV) anticorpos IgG/IgM. Lembre-se da imunologia que IgG representa exposição passada ou imunidade a uma doença, e IgM representa exposição recente ou provável infecção activa.
Gestão da Uveite Não-Traumática
Os primeiros episódios de irite leve e unilateral são frequentemente idiopáticos e associados a uma infecção viral ou sinusal, ou evento traumático. Testes diagnósticos adicionais geralmente podem ser refreados, porque a observação e tratamento dos sintomas é tipicamente suficiente nestes casos de baixo risco.2 Dependendo da gravidade da inflamação com um caso de irite traumática, medicamentos anti-inflamatórios às vezes podem ser retidos. No entanto, um bom julgamento clínico deve ser exercido ao determinar se e quando o uso de medicamentos é necessário.
Para qualquer esforço terapêutico, um objetivo de tratamento específico é fundamental. Obviamente, o aumento do conforto do paciente é fundamental no tratamento da uveíte. O objectivo fundamental no tratamento da uveíte depende da redução da inflamação, diminuindo assim a morbilidade e a probabilidade de outras complicações mais graves, como a perda de visão e o glaucoma.
Tendo em conta estes objectivos, quatro objectivos principais devem ser considerados no tratamento de um paciente com irite:
– Diminuir a dor.
– Prevenir sinéquias posteriores e assim bloqueio pupilar.
– Prevenir sinéquias periféricas anteriores (PAS) e assim fechamento angular.
– Restabelecer a barreira hemato-aquosa.
Atropina e outros cicloplegicos/midriáticos similares desempenham um papel integral nos quatro objetivos.4 Os agentes cicloplegicos agem sobre a vasculatura para ajudar a estabilizar a barreira hemato-aquosa, prevenindo mais vazamentos. Ao imobilizar a íris, juntamente com sua ação na paresia muscular ciliar, os cicloplegicos não só ajudam no controle da dor, mas seu efeito dilatador é igualmente importante para impedir o fechamento do ângulo e bloqueio pupilar, evitando a aderência da íris à lente. Os corticoesteróides (normalmente tópicos para a maioria dos casos de uveíte anterior) reduzem a resposta inflamatória do corpo e são um pilar fundamental no tratamento da irite. Eles também ajudam a reduzir a permeabilidade capilar e a vasodilatação.4,7,13
Outras opções terapêuticas incluem anti-inflamatórios não esteróides (AINEs), imunossupressores/imunomoduladores e opções cirúrgicas (por exemplo, iridotomia periférica a laser ou implante periocular).2,3,9,12 O uso de corticosteróides na uveíte normalmente precisa ser afilado a fim de prevenir a inflamação de ricochete.
A administração de esteróides com frequência, classicamente, é prescrita para garantir uma dose de carga adequada, a fim de suprimir agressivamente a inflamação. O afilamento adequado, de acordo com a resposta clínica, garante a remissão adequada da uveíte sem o ressalto da inflamação.3 Entretanto, se um esteróide é prescrito na uveíte traumática, geralmente é prescrito em um curto período de tempo, eliminando a necessidade de afilamento medicamentoso – especialmente porque o estímulo inflamatório (trauma) desapareceu.
Aumento da PIO e catarata subcapsular posterior (CPS) são duas preocupações principais associadas ao uso de corticosteroides; entretanto, essas complicações não são rotineiramente observadas após o uso a curto prazo. Da mesma forma, o aumento da PIO com uso simultâneo de corticosteróides nem sempre significa que o esteroide é a causa da elevação. Na uveíte, a PIO geralmente é inferior ao normal – embora, em alguns casos, possa ser superior ao normal, dependendo de quando no processo da doença o paciente apresenta para tratamento.1,4,11 Duas possíveis razões para a diminuição da PIO incluem:1,4
– Um aumento na liberação de prostaglandinas endógenas aumenta a saída uveoscleral.
– Uma diminuição na produção de humor aquoso pelo corpo ciliar inflamado.1,4
Explicações potenciais para aumento da PIO incluem:
– Entupimento da malha trabecular com células inflamatórias e proteína.
– Trabeculite, ou fibras de malha inflamadas e inchadas.
– Sinéquias posteriores.
– Sinéquias periféricas anteriores.
– Elevação da PIO induzida por esteróides.
– O facto de o olho “doente” estar a voltar ao normal.
– Uma elevação da PIO pode ocorrer durante o período de tratamento com corticosteróides, mas nem sempre é secundária aos efeitos colaterais do próprio corticosteróide. Como tal, o termo “esteroidresposta” é às vezes erroneamente atribuído à normalização da produção aquosa do olho de cura antes que a malha trabecular tenha fagocizado totalmente os glóbulos brancos e os restos de proteína fibrinosa do ângulo de drenagem.4 A interrupção prematura do tratamento com esteróides antes da resolução inflamatória completa pode, na verdade, fazer mais mal do que bem; em vez disso, o tratamento com esteróides deve ser mantido e deve ser adicionado um medicamento para diminuir a PIO (ou seja, um supressor aquoso), como um beta-bloqueador ou um inibidor de anidrase carbónica.
É importante notar que os análogos de prostaglandina e miotites devem ser evitados na uveíte, pois podem aumentar a inflamação.8,10-12 Miotics também aumentam o risco de formação de sinéquias posteriores.1 Agonistas adrenérgicos, como brimonidina e apraclonidina, geralmente são seguros para uso em pacientes com uveíte com PIO aumentada.
Ao lidar com a uveíte anterior, o cronograma exato de dosagem é mais artístico do que científico, pois cada caso pode apresentar estratégias diferentes e ligeiramente matizadas podem produzir resultados similares e positivos. Um protocolo de tratamento típico inclui a administração de uma gota de acetato de prednisolona 1,0% a cada hora durante dois a três dias, ou até que células leves (< grau 2) sejam observadas. Então, o afilamento planejado do esteroide pode ser realizado cortando continuamente a frequência de administração pela metade a cada três dias.
Para apresentações mais suaves, o gel de etabonato de loteprednol 0,5% administrado a uma dosagem menos frequente pode ser o melhor. Para casos mais graves ou recalcitrantes, entretanto, emulsão oftálmica diflupredata 0,05% QID ou Q2H pode ser apropriada. Alguns pacientes podem até necessitar de corticosteróides orais; uma escolha comum é a prednisona, que normalmente é dosada entre 20mg a 40mg com uma frequência de BID a QID durante vários dias. Ao prescrever corticosteróides orais, tome nota de quaisquer doenças sistémicas, bem como de outros medicamentos que o paciente esteja a utilizar, em caso de efeitos secundários ou interacções entre os diferentes medicamentos.
Como tal, você pode querer consultar o PCP do paciente antes de prescrever corticosteróides orais. Também deve ser considerada a prescrição de um anti-histamínico que actua inibindo a produção de ácido gástrico, como a ranitidina (Zantac, GlaxoSmithKline), de forma a prevenir a perturbação gastrointestinal. No mínimo, garantir que o paciente tome o corticosteróide oral com algum alimento ou leite.
Como mencionado anteriormente, os cicloplegicos, como a homatropina 5,0% ou a atropina 1,0%, são necessários para o manejo adequado da uveíte. Uma abordagem comum pode incluir uma gota de homatropina 5% TID por três dias, BID por dois dias e QD por um dia; no entanto, um período prolongado ao longo de várias semanas pode precisar ser empregado para casos mais graves. Lembre-se, porque o olho está inflamado, será necessária uma estratégia de dosagem maior do que a meia-vida do medicamento. Isto porque o medicamento está sendo metabolizado a um ritmo muito mais rápido em um olho doente. Dependendo da gravidade, o paciente deve retornar para uma consulta de acompanhamento em dois a cinco dias inicialmente, depois conforme necessário.
Gerenciamento da Uveíte Traumática
A frequência da uveíte nos Estados Unidos corresponde aos números internacionais em aproximadamente 15 casos por 100.000 pessoas.6,7 O trauma é a terceira causa mais comum de uveíte anterior.6,7 A morbidade geralmente resulta de sintomas, sinéquias posteriores, edema macular de cistoide, aumento da PIO com glaucoma resultante, formação de cataratas e retinopatia.4,6,9 Outras complicações associadas com a irite traumática incluem: hipema, iridodiálise, iridosquise, luxação e/ou opacificação da lente, commotio retinae, neuropatia óptica, descolamento de vítreo posterior, lacerações e descolamentos da retina, ruptura coróide, edema corneano e recessão angular.5,9-11
Hipema, se presente, é uma condição grave que requer acompanhamento atento. Os pacientes são tipicamente confinados ao repouso na cama com atividade limitada, onde sua cabeça deve ser elevada pelo menos 30° e um escudo colocado sobre o olho para maior proteção. Os pacientes devem evitar a aspirina, mas podem tomar acetaminofeno para a dor conforme necessário.
Atropina 1,0% deve ser in-stilada QD para TID e acetato de prednisolona 1,0% dosada Q2H para QID. Ácido aminocapróico oral, um antifibrinolítico, também deve ser administrado, dependendo do tamanho do hifema.10-12
Estudos laboratoriais também devem ser considerados para casos de hifema. Os exames laboratoriais típicos solicitados incluem hemograma completo com diferencial, tempo de protrombina (TP), tempo parcial de tromboplastina (TPT), nitrogênio uréico no sangue (BUN), creatinina, eletrólitos, preparo de foquel e estudos de hemoglobina. Os medicamentos para PIO (ou seja, beta-bloqueadores) também devem ser instituídos se a PIO estiver significativamente elevada. Prostaglandinas e mióticos devem ser evitados, pois podem aumentar o efeito inflamatório.8,10-12
Recessão angular é notada se houver uma inserção irregular da íris posteriormente, permitindo que uma faixa maior que a normal do corpo ciliar seja vista.8 Isto pode ser confirmado se os achados gonioscópicos do olho contralateral forem normais. A recessão angular nem sempre ocorre com traumatismos rombos e, se presente, nem sempre produz uma PIO elevada no início. Entretanto, danos microscópicos às células endoteliais da malha trabecular são possíveis, com conseqüente aumento da PIO anos após o trauma inicial.8,10 Exames oculares regulares são necessários para monitorar esses pacientes para futuras complicações.
Uveíte pode se apresentar concomitantemente com outras morbidades. Portanto, é prudente ser minucioso ao examinar um paciente com inflamação do segmento anterior. A história de um caso metódico muitas vezes pode apontar a causa da inflamação. Além disso, saber o que procurar durante a avaliação da lâmpada-de-fenda é imperativo, de modo que o manejo adequado e testes diagnósticos adicionais, se necessários, podem ser instituídos de forma rápida.
Irite pode variar de leve a grave, com perda de visão e até mesmo cegueira ocorrendo se não tratada. A maioria dos casos de irite que se apresentam ao oftalmologista primário são localizados anteriormente, de gravidade leve a moderada e relativamente simples de tratar. O prognóstico geralmente é favorável com regimes adequados de tratamento e acompanhamento; os pilares para um tratamento adequado permanecem corticosteróides e cicloplegíacos. Casos bilaterais e recorrentes podem precisar de mais investigação sobre a etiologia. Em geral, é vital educar os pacientes sobre os sintomas e a importância de futuros exames oftalmológicos periódicos para monitorar as complicações.
O Dr. Dohm é o chefe do departamento de optometria e o director associado dos serviços médicos do Naval Hospital Oak Harbor na Estação Aérea Naval Whidbey Island em Oak Harbor, Wash. Ele não tem interesses financeiros directos em nenhum dos produtos mencionados.
1. Yanoff M, Duker JS (eds.). Ophthalmology, 2ª ed. St. Louis: Mosby; 2004.
2. Medscape. Uveitis Classification. Disponível em: http://emedicine.medscape.com/article/1208936-overview. Acesso em: 8 de novembro de 2012.
3. Smith RE, Nozik RM. Uveítes: Uma Abordagem Clínica para o Diagnóstico e Gestão. Baltimore: Williams & Wilkins; 1983.
4. Harkins TJ. Comunicação pessoal. Kansas City Veterans Administration Medical Center; Kansas City, MO. Ago-Dez 2005.
5. DH dourado. Atlas Clínico dos Olhos. Chicago: AMA Press; 2002.
6. Medscape. Irite e Uveíte. Disponível em: http://emedicine.medscape.com/article/798323-overview. Acesso em: 10 de novembro de 2012.
7. Medscape. Avaliação e tratamento da uveíte. Disponível em: http://emedicine.medscape.com/article/1209123-overview. Acessado em 10 de novembro de 2012.
8. Kunimoto DY. O Manual do Olho de Vontade: Diagnóstico e Tratamento de Doenças Oculares, 4ª ed. Philadelphia: Lippincott Williams & Wilkins; 2004.
9. Kanski JJ. Oftalmologia Clínica: Uma Abordagem Sistemática. 5ª ed. Londres: Butterworth Heinemann; 2003.
10. Shingleton BJ, Hersh PS, Kenyon KR (eds.). Eye Trauma. St. Louis: Mosby; 1991.
11. Keil J, Chen S. Lesões por contusão e seus efeitos oculares. Clin Exp Optom 2001;84(1):19-25.
12. Kaiser PK, Friedman NJ, Pineda R. The Massachusetts Eye and Ear Infirmary Illustrated Manual of Ophthalmology, 2ª ed., Massachusetts Eye and Ear Infirmary Illustrated Manual of Ophthalmology, 2ª ed., Friedman NJ, Pineda R. Philadelphia: Saunders; 2004.
13. Pavan-Langston D. Manual of Ocular Diagnosis and Therapy, 4th ed. Boston: Little, Brown and Company; 1996.