
Un uomo ispanico di 53 anni si presenta lamentando offuscamento a distanza e da vicino, mal di testa dopo il lavoro, e visione doppia mentre legge. Riferisce che quando si verifica la visione doppia, sente dolore agli occhi intorno alle tempie e si sente come se un occhio si girasse verso l’esterno (anche se non è sicuro di quale occhio). Come affrontereste questo caso?
La diplopia è più comunemente un sintomo di disallineamento degli occhi. In alternativa, può verificarsi a causa di un problema semplice come un cambiamento nell’errore di rifrazione. Ma, nel peggiore dei casi, la diplopia può essere il primo segno di un disturbo muscolare o neurologico.
Quindi, ogni lamentela di diplopia deve essere motivo di preoccupazione.
In questa quarta puntata della nostra serie Back to the Basics, discutiamo l’importanza dell’anamnesi, le opzioni di diagnosi primaria e le opzioni di trattamento non chirurgico quando un paziente si lamenta di diplopia.
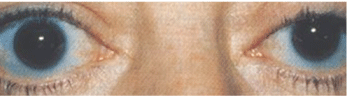
L’esoftalmo è una delle possibili scoperte nei pazienti che presentano una malattia della tiroide, una delle varie diagnosi possibili nei pazienti che presentano diplopia.
Courtesy: Christopher Lievens, O.D.
Storia
Un’anamnesi completa, anche se importante per qualsiasi esame oculistico completo, può davvero aiutare a determinare la diagnosi nei pazienti con diplopia. L’anamnesi dovrebbe includere le seguenti domande:
La diplopia è monoculare o binoculare? Questa è la prima domanda da porre.1 Il modo più semplice per farlo è chiedere se la diplopia scompare se il paziente chiude un occhio. La diplopia binoculare scompare quando uno dei due occhi è chiuso. La diplopia monoculare, invece, scompare solo con un occhio chiuso, non con entrambi.2
La diplopia monoculare è rara ed è più spesso dovuta ad un’aberrazione ottica che provoca immagini multiple nell’occhio diplopico. Le cause della diplopia monoculare includono: distorsione o cicatrizzazione della cornea (per esempio, cheratocono), sublussazione del cristallino o di una lente intraoculare, anomalie del vitreo, aperture multiple dell’iride (policoria), e condizioni della retina (per esempio cicatrici o distorsioni maculari).1 Quindi, non sorprende che la diplopia monoculare possa dissiparsi se viene usato un foro stenopeico.3
La diplopia binoculare si verifica più spesso quando gli occhi non sono allineati, e ci sono punti non corrispondenti sulle due retine stimolate. La capacità fusionale dei sistemi binoculari è interrotta e non è possibile mantenere un’unica immagine. I cambiamenti nella funzione ottica dell’occhio, che creano aniseikonia, possono anche causare diplopia binoculare, anche se molto meno frequentemente. L’aniseikonia può verificarsi in seguito a un errore refrattivo, a una chirurgia refrattiva o a un intervento di cataratta. La differenza tra questi due tipi di diplopia: un oggetto appare in due posizioni diverse contro un oggetto che appare in modo diverso (in dimensioni) in ciascun occhio.1,2,4
La diplopia è costante o intermittente? Le cause della diplopia intermittente includono le malattie della tiroide, la miastenia gravis, la sclerosi multipla e la rottura exo/eso. Le cause della diplopia costante includono la paralisi dei nervi cranici, i casi di tiroide o miastenia gravis e i casi post-chirurgici. Il caso chirurgico più frequente che può provocare diplopia è la chirurgia della cataratta.
La diplopia è presente per lontano, per vicino o per entrambi? Molte diagnosi possono essere escluse se la diplopia è presente solo ad una certa distanza. Questo è importante in casi come l’eccesso di divergenza o l’insufficienza di convergenza/esotropia alternata intermittente da vicino.
Qual è la direzione della diplopia? È orizzontale, verticale o torsionale? Il paziente dovrebbe spiegare cosa vede dopo questa domanda.
Le cause della diplopia orizzontale includono la malattia dell’occhio tiroideo (malattia di Graves o oftalmopatia), l’oftalmoplegia internucleare (INO), la sindrome di uno e mezzo e l’insufficienza di convergenza. La diplopia verticale può essere un segno della malattia dell’occhio tiroideo, della paralisi del nervo cranico, della deviazione di skew o della sindrome di Browns. La deviazione di skew e la paralisi dell’obliquo superiore e inferiore possono tutti causare diplopia torsionale.
Quanto tempo è passato dall’inizio della diplopia?
La diplopia è progredita o è rimasta stabile? Alcune diagnosi hanno maggiori probabilità di essere progressive, come la sclerosi multipla, la miastenia gravis e le malattie della tiroide. Altre si presentano improvvisamente e rimangono stabili, come la paralisi dei nervi cranici.
Ha mai avuto diplopia in passato? Se sì, c’è qualcosa che aiuta a risolvere la diplopia, come guardare in una certa direzione o inclinare la testa?1 Questa domanda aiuta il medico a determinare la diagnosi perché alcune diagnosi, come la miastenia gravis e la malattia della tiroide, possono produrre più episodi diplopici. Altre, come le paralisi dei nervi cranici e l’INO, sono generalmente episodi unici.
Man mano che il paziente risponde ad ogni domanda, porre domande di follow-up per integrare le informazioni ricevute.
Tenete presente che la diplopia è meno comune nei bambini che negli adulti per diverse ragioni. Il più comune è la mancanza di comprensione legata all’età. Se a un bambino viene chiesto se vede doppio, potrebbe non comprendere appieno la domanda. Inoltre, i sistemi visivi dei bambini sono ancora in fase di maturazione; pertanto, possono sopprimere più facilmente immagini multiple rispetto ai sistemi visivi degli adulti.
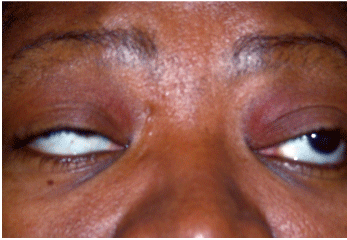
Ptosi e disallineamento oculare possono essere indizi di miastenia gravis (MG). Circa il 48% al 53% dei pazienti con MG inizialmente si manifesta solo con MG oculare.
Courtesy: Paul C. Ajamian, O.D.
Test supplementari
In generale, l’anamnesi richiede tempo, ma aiuta a decidere quali test ordinare e quali diagnosi prendere in considerazione.1 Man mano che si raccolgono più informazioni, adattare i test supplementari e i riferimenti alle possibili diagnosi di lavoro.1
Oltre all’esame oculistico completo di base, i test supplementari dovrebbero includere versioni e duzioni (duzioni forzate se possibile). Il test dei tre passi di Parks (per la diplopia verticale) e il test di Hess Lancaster o delle lenti rosse (per la diplopia orizzontale) per aiutare a identificare il muscolo paretico. Rendersi conto, tuttavia, che questi test possono dare risultati inconcludenti se più muscoli sono coinvolti, come con paralisi del nervo cranico (CN) III.
Non tutti i casi di diplopia richiedono un work-up medico, ma è necessario eseguire test esaustivi se un paziente si presenta con diplopia e si sceglie di non inviare.
Un’altra considerazione nella decisione di inviare un paziente: la comitabilità. Spesso, i muscoli coinvolti, secondari a un processo patologico o a un problema, sottoagiscono più in una direzione che in un’altra, causando la non comitanza. La deviazione sarà maggiore in uno dei nove campi di sguardo rispetto agli altri. Una deviazione di lunga durata è probabile che sia comitante; la grandezza della deviazione rimane circa la stessa in tutti e nove gli sguardi.
Se un rinvio è giustificato, i rinvii medici primari dovrebbero essere a medicina interna, endocrinologia, orecchio, naso e gola, neurologia o neuroftalmologia. Quando sono necessari ulteriori test, dovrebbe essere richiesto un esame completo del sangue. Ulteriori test includono un test Enlon (ex Tensilon) per escludere la miastenia gravis, e T3 totale / triiodotironina totale (T3), T4 totale / tiroxina totale / tiroxina sierica (T4), e ormone stimolante la tiroide (TSH) con CT o MRI per escludere anche la malattia tiroidea.
Se ci sono più paralisi dei nervi cranici, un work-up completo è garantito data la maggiore probabilità di processi pericolosi per la vita.5
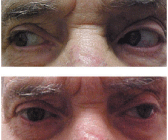
Questo paziente con oftalmoplegia internucleare si è presentato con improvvisa comparsa di diplopia. Con lo sguardo a destra (in alto), può abdurre l’occhio destro e addurre il sinistro. Nel tentativo di guardare a sinistra (in basso), mostra una ridotta capacità di addurre l’occhio destro oltre la linea mediana.
Courtesy: Andrew S. Gurwood, O.D.
Cause della diplopia
Ci sono una serie di cause non meccaniche o neurologiche per la diplopia. Queste includono:
Errore refrattivo non corretto o sottocurato. I cambiamenti nell’errore refrattivo possono causare diplopia da interruttore di fissazione, che si verifica in pazienti con una storia di strabismo. Il cambiamento dell’errore refrattivo o della prescrizione provoca la fissazione con l’occhio non dominante, con conseguente diplopia. Questo può verificarsi con lenti a contatto monovisione, impianti IOL o in seguito a chirurgia refrattiva. Altre cause ottiche possono essere legate alla centratura ottica o al passaggio da lenti bifocali piatte a lenti addizione progressive.2,4
Malattia degli occhi tiroidei (malattia di Graves o oftalmopatia). Questa malattia autoimmune è la causa più comune di diplopia orizzontale o verticale negli adulti. È anche la causa più comune di esoftalmo negli adulti, e può presentarsi con altri segni e sintomi, come la retrazione palpebrale, il ritardo palpebrale nel downgaze, chemosi, gonfiore palpebrale, sensazione di corpo estraneo, fotofobia e diminuzione della vista. La retrazione palpebrale è il segno più comune; si verifica nel 90% dei pazienti con malattia tiroidea.6 Inoltre, il 60% ha esoftalmo e il 40% ha miopatia extraoculare restrittiva.7
La malattia di Graves è secondaria all’ipertiroidismo, ma i segni e i sintomi oculari (unilaterali o bilaterali) non sono sempre presenti durante questa componente della malattia.
La malattia di Graves ha un decorso variabile, ma progressivo. Segni e sintomi possono verificarsi anche dopo il trattamento o anche in pazienti che sono eutiroidei (nessun segno di laboratorio di malattia della tiroide).
Il muscolo retto inferiore (limitazione dell’elevazione) è generalmente il primo muscolo coinvolto. Il muscolo retto mediale e il muscolo retto superiore in sequenza sono i prossimi in linea di coinvolgimento. Questi pazienti mostrano comunemente un’ipotropia e un’esotropia; l’esotropia si vede raramente. Le duzioni forzate, quando vengono eseguite, sono positive, un risultato che differenzia questa condizione da molte altre. I muscoli extraoculari appaiono ingranditi alla TAC o alla risonanza magnetica. Il TSH è sotto la norma, mentre T4 e T3 sono tipicamente elevati.3,8,7-14
Miastenia gravis (MG). Questa malattia autoimmune è causata da un disordine della trasmissione della giunzione neuromuscolare che provoca una debolezza variabile dei muscoli volontari. Circa il 48% – 53% dei pazienti con MG si manifesta inizialmente solo con MG oculare, una variante che coinvolge i muscoli extraoculari, levatori e orbicolari.15
La MG può mascherarsi come molte condizioni, che colpiscono qualsiasi muscolo o gruppo di muscoli. Può presentarsi come ipertropia, esotropia o esotropia, o può mimare qualsiasi numero di condizioni neurologiche. Altri segni e sintomi della MG oculare includono ptosi e debolezza oculomotoria. Nella MG non c’è coinvolgimento della pupilla.
La MG è caratterizzata dalla variabilità dei segni e dei sintomi. Questi tendono a peggiorare verso la fine della giornata quando il paziente è stanco o dopo qualche attività faticosa. Il test di Enlon dovrebbe essere eseguito per aiutare a confermare la diagnosi.1,3,9,16,17
Malattia del nervo cranico (CN). Molti segni e sintomi diversi accompagnano il reclamo di diplopia quando i nervi cranici sono coinvolti secondariamente a qualsiasi tipo di processo patologico.
CN III. Il terzo nervo cranico può essere parzialmente o totalmente coinvolto, e quindi può presentarsi con segni e sintomi diversi. Il coinvolgimento completo del CN III significa che l’occhio è ptotico con coinvolgimento della pupilla e che l’occhio non può elevarsi o deprimersi (cioè, l’occhio è giù e fuori). Se la pupilla è risparmiata e il paziente lamenta mal di testa e/o dolore intorno all’orbita, molto probabilmente ha una malattia microvascolare (più comunemente il diabete). La malattia microvascolare raramente colpisce più di un nervo cranico.
Se la paralisi del CN III è parziale, l’occhio sarà ptotico e non si eleverà se è coinvolta la divisione superiore o c’è paresi della depressione e dell’adduzione con una pupilla grande e non reattiva se è coinvolta la divisione inferiore.
La paralisi del CN III può essere congenita, dovuta a un trauma alla nascita, o una sindrome neurologica. Quando si manifesta nell’infanzia, è più comunemente secondaria a un’infezione post-virale, un trauma o un tumore (cioè un glioma pontino). La causa più comune per la paralisi del CN III negli adulti è la malattia microvascolare, come l’ipertensione o il diabete, ma può anche verificarsi secondaria a un aneurisma, un trauma o un tumore.1,3,12
CN IV. Con la paralisi del CN IV, la diplopia verticale si manifesta più comunemente in età adulta, secondaria allo scompenso di una paralisi congenita. La paralisi del CN IV può anche essere acquisita.
È importante differenziare tra i due, perché una paralisi acquisita del CN IV è più motivo di preoccupazione e possibilmente legata a un processo patologico. La paralisi congenita del CN IV si manifesta con una consistente inclinazione della testa verso il lato opposto del muscolo colpito fin dall’infanzia. Inoltre, non ci sarà alcun reclamo di inclinazione dell’immagine, anche se c’è sicuramente una ciclotropia dovuta al fatto che l’inciclotorsione è un’azione dell’obliquo superiore. Il paziente avrà grandi ampiezze fusionali verticali e conduzioni forzate negative.
La paralisi non congeniale del CN IV si verifica più comunemente in seguito a traumi e malattie microvascolari, ma nel 30% dei pazienti è idiopatica.8,5,18
Quando un paziente ha diplopia verticale, dovrebbe essere somministrato il test Parks in tre fasi. Per cominciare, eseguire il test di copertura in sguardo primario. Qual è l’occhio ipertropo? Poi, eseguire il test di copertura negli sguardi destro e sinistro (rotazione della testa). In quale sguardo l’ipertropo è più grande? Infine, con inclinazione della testa a destra e a sinistra, in quale direzione l’iper è più grande?
A questo punto, si può determinare uno specifico muscolo interessato se c’è solo un muscolo che causa l’ipertropia. Se ci sono più muscoli coinvolti, allora il test a tre fasi di Parks non aiuterà a individuare il muscolo interessato.
CN VI. La paralisi del CN VI si presenta come una esodeviazione non concomitante che è peggiore nel campo di sguardo del retto laterale debole. I risultati sono negativi al test delle duzioni forzate.
La paralisi del CN VI può essere acquisita a qualsiasi età. Se acquisita nell’infanzia, la causa più comune è un tumore (in particolare un glioma pontino). L’infezione post-virale è la seconda causa più comune.
I giovani adulti hanno una probabilità diversa rispetto ai bambini. Il glioma pontino non è così comune in questo gruppo di età, e la paralisi del CN VI è secondaria a varie cause in questo gruppo di età. Gli adulti che presentano una paralisi del CN VI hanno maggiori probabilità di acquisirla in seguito a traumi, malattie microvascolari o sclerosi multipla.3,5
Case Report: Doppia visione durante la lettura
Un uomo ispanico di 53 anni si presenta lamentando offuscamento a distanza e da vicino, mal di testa dopo il lavoro e doppia visione durante la lettura. Riferisce che quando si verifica la visione doppia, sente dolore agli occhi intorno alle tempie e si sente come se un occhio si girasse verso l’esterno (anche se non è sicuro di quale occhio). La sua storia medica è irrilevante.
All’esame, tutti i pretest sono risultati normali fino all’esecuzione del test di copertura. A distanza, con la migliore correzione, il paziente aveva un’esoforia di 16,00 prismi diottrie (PD) da vicino, e con un’aggiunta, aveva un’esotropia intermittente alternata di 25,00PD. Il punto di convergenza da vicino (NPC) era di 13 cm e il recupero era di 25 cm dopo tre tentativi. Inoltre, le vergenze base-out (BO) erano ridotte alla rottura e al recupero.
L’acuità visiva era 20/20- O.U. a distanza e da vicino con una prescrizione di +0.75 -1.00 x 090 O.D. e +0.50 -0.75 x 085 O.S. e un add di +1.75. Tutti i risultati del segmento anteriore erano entro i limiti normali, e i risultati del segmento posteriore portano a una diagnosi primaria di sospetto glaucoma.
Abbiamo anche diagnosticato un’insufficienza di convergenza secondaria alla maggiore esoforia/esotropia da vicino e alle ridotte vergenze NPC e BO.
Abbiamo prescritto il prisma per alleviare parte della tensione da vicino ed eliminare la diplopia. La prescrizione, data solo per vicino, includeva prismi di magnitudine 3BI O.D. e 2BI O.S.
Abbiamo incaricato il paziente di tornare un mese dopo per seguire il reclamo di diplopia, segni e sintomi, e fare alcuni ulteriori test per il glaucoma, ma non è tornato alla clinica ed è stato successivamente perso al follow up.
Oftalmoplegia internucleare (INO), sindrome di uno e mezzo, e insufficienza di convergenza. Queste sono tre cause frequentemente osservate di diplopia orizzontale.
La INO comporta debolezza in adduzione sul lato di una lesione al fascicolo longitudinale mediale (MLF) e nistagmo monoculare dell’occhio abducente opposto. Può essere monoculare o binoculare (lesioni del MLF-WEBINO, o INO bilaterale con occhi a muro). Quando è binoculare, il paziente appare con gli occhi a muro perché ogni occhio è situato lateralmente. La convergenza è di solito conservata, e la diplopia è secondaria alla mancanza di una gamma completa di movimenti oculari.
La sindrome dell’uno e mezzo è una lesione del MLF e del nucleo abducente o della formazione reticolare pontina paramediana (PPRF), quindi l’occhio colpito non può abdurre o addurre. Si tratta di una INO più, da cui il nome di sindrome da uno e mezzo.3,19-24 Sia la INO che la sindrome da uno e mezzo sono più comunemente acquisite in seguito a sclerosi multipla, tumore o malattia vascolare.5
L’insufficienza di convergenza, per definizione, è caratterizzata principalmente da una esoforia (o esotropia) maggiore da vicino che da lontano. Lo scompenso è possibile in un disallineamento oculare precedentemente stabile con l’età del paziente. Questo si verifica con la paralisi congenita del CN IV e può verificarsi anche con l’insufficienza di convergenza, in entrambi i casi, presentandosi come diplopia.
Deviazione obliqua e sindrome di Browns. Queste sono cause spesso osservate per la diplopia verticale. La deviazione obliqua può essere comitante o non comitante, ma è un disallineamento verticale acquisito dovuto alla disfunzione sopranucleare secondaria a processi patologici del tronco encefalico o del cervelletto. Pertanto, uno dei due occhi è iper, ma il muscolo specifico non può essere determinato dal test a tre fasi di Parks. Il paziente ha anche molteplici segni e sintomi associati al tronco encefalico e al cervelletto, come atassia, nistagmo, confusione e disturbi della memoria.
La sindrome di Browns è un deficit di elevazione di un occhio mentre si adduce. È una restrizione meccanica della guaina del tendine obliquo superiore; quindi il test delle duzioni forzate sarà positivo. La sindrome di Browns può essere confusa con una paresi dell’obliquo inferiore, ma la paresi dell’obliquo inferiore è negativa. Il paziente con la sindrome di Browns è ipotrofico nello sguardo primario, e questa condizione è spesso congenita.1,5,8,9,25-34
Chirurgia della cataratta. I pazienti possono lamentare diplopia dopo un intervento di cataratta a causa di quattro motivi principali: trauma chirurgico ai muscoli extraoculari o ai tessuti molli intorno ai muscoli (più comune), scarsa centratura della lente intraoculare, una condizione preesistente (ad es, malattia dell’occhio tiroideo) con disallineamento mascherato dovuto alla cataratta, o condizioni dovute all’occlusione prolungata della cataratta (cioè, privazione sensoriale).4,35
Non si tratta affatto di un elenco esaustivo delle cause della diplopia orizzontale o verticale. Si consideri che qualsiasi problema o malattia del tronco encefalico o del mesencefalo può causare diplopia.
Opzioni di trattamento ottico
Molte opzioni di trattamento possono aiutare a risolvere la diplopia, sia verticale che orizzontale. Una prescrizione aggiornata dovrebbe sempre essere il primo trattamento.
Altre opzioni includono lenti a contatto morbide o gas permeabili non monouso, che, appositamente ordinate, possono avere piccole quantità di prisma verticale nella lente.36 La monovisione è un’altra opzione.37 Non ci sono lenti a contatto che contengono prisma orizzontale a causa di problemi di fattibilità.
Il prisma è spesso usato e può essere macinato o incollato sulla lente (prisma di Fresnel) in un paio di occhiali. Il prisma di Fresnel è disponibile in grandezze molto piccole da 1,00 diottrie di prisma (PD) a grandi grandezze di 40,00PD.
Quando non ci sono altre opzioni di trattamento ottico, usate l’occlusione. Si ottiene degradando l’immagine di un occhio, eliminando così la diplopia monoculare o binoculare. Le opzioni per farlo includono lacca trasparente sulla lente, nastro traslucido, una lente high plus, filtro Bangerter, lente smerigliata o cerotto.1,2,38
La diplopia può essere secondaria a qualcosa di semplice come un errore refrattivo non corretto o complicato come una malattia del tronco encefalico in combinazione con molteplici segni e sintomi sistemici. Come professionisti, dobbiamo tenere a mente che la diplopia è spesso un segno minaccioso e può essere spaventoso per un paziente.
È molto importante eseguire una buona anamnesi insieme a più test complementari per determinare se la diplopia è secondaria a un problema sistemico, che deve essere riferito a uno specialista, o può essere gestito dal medico optometrista.
Il dottor Girgis è un professore assistente presso la Nova Southeastern University College of Optometry a Fort Lauderdale, Florida.
1. Wessels IF. Diplopia. Disponibile su: www.emedicine.com/ oph/topic191.htm (Accesso 9 aprile 2008).
2. Kushner BJ. Diplopia di recente acquisizione in adulti con strabismo di lunga data. Arch Ophthalmol 2001 Dec; 119(12):1795-801.
3. Brazis PW, Lee AG. Diplopia orizzontale binoculare acquisita. Mayo Clin Proc 1999 Sep;74(9):907-16.
4. Kushner BJ. Fissazione interruttore diplopia. Arch Ophthalmol 1995 Jul; 113(7):896-9.
5. Friedman N, Pineda R, Kaiser P. The Massachusetts Eye and Ear Infirmary Illustrated Manual of Ophthalmology. Filadelfia: W.B. Saunders Company, 1998 26,30-8.
6. Durairaj VD. Prospettive cliniche della malattia dell’occhio della tiroide. Am J Med 2006 Dec;119(12):1027-8.
7. Bartley GB. Le caratteristiche epidemiologiche e il decorso clinico dell’oftalmopatia associata alla malattia autoimmune della tiroide nella contea di Olmsted, Minnesota. Trans Am Ophthalmol Soc 1994;92:477-588.
8. Brazis PW, Lee AG. Diplopia verticale binoculare. Mayo Clin Proc 1998 Jan;73(1):55-66.
9. Rhee DJ, Pyfer MF. Il manuale dell’occhio di Wills: Ufficio e pronto soccorso diagnosi e trattamento delle malattie degli occhi. 3a ed. Filadelfia: Lippincott Williams & Wilkins, 1999:170-3,299-302.
10. Bartley GB, Gorman CA. Criteri diagnostici per l’oftalmopatia di Graves. Am J Ophthalmol 1995 Jun;119(6):792-5.
11. Bartley GB, Fatourechi V, Kadrmas EF, et al. L’incidenza di oftalmopatia di Graves in Olmsted County, Minnesota. Am J Ophthalmol. 1995 Oct;120(4):511-7.
12. Bartley GB, Fatourechi V, Kadrmas EF, et al. Caratteristiche cliniche di oftalmopatia di Graves in una coorte di incidenza. Am J Ophthalmol 1996 Mar;121(3):284-90.
13. Bartley GB, Fatourechi V, Kadrmas EF, et al. Cronologia di oftalmopatia di Graves in una coorte di incidenza. Am J Ophthalmol 1996 Apr;121(4):426-34.
14. Vargas ME, Warren FA, Kupersmith MJ. Exotropia come un segno di miastenia gravis in oftalmopatia dysthyroid. Br J Ophthalmol 1993 Dec;77(12):822-3.
15. Brazis PW, Lee AG. Acquisito binoculare diplopia orizzontale. Mayo Clin Proc 1999 Sep;74(9):907-16.
16. Bever CT Jr, Aquino AV, Penn AS, et al. Prognosi della miastenia oculare. Ann Neurol 1983 Nov;14(5):516-9.
17. Weinberg DA, Lesser RL, Vollmer TL. Miastenia oculare: un disordine proteiforme. Surv Ophthalmol 1994 Nov-Dec;39(3):169-210.
18. Kanski JJ. Clinical Ophthalmology, 4th ed. Boston: Butterworth-Heinemann, 1999:624.
19. Sharpe JA, Rosenberg MA, Hoyt WF, Daroff RB. Exotropia pontina paralitica: un segno di paralisi unilaterale acuta dello sguardo pontino e oftalmoplegia internucleare. Neurology 1974 Nov;24(11):1076-1081.
20. Wall M, Wray SH. La sindrome di uno e mezzo un disturbo unilaterale del tegmento pontino: uno studio di 20 casi e revisione della letteratura. Neurologia. 1983 Aug;33(8):971-80.
21. Strominger MB, Mincy EJ, Strominger AI, Strominger NL. Oftalmoplegia internucleare bilaterale con assenza di movimenti oculari convergenti. Correlazione clinicopatologica. J Clin Neuroophthalmol 1986 Mar;6(1):57-65.
22. Johnston JL, Sharpe JA. La sindrome WEMINO-wall-eyed, monoculare oftalmoplegia internucleare: una caratterizzazione oculografica e neuropatologica. Neurologia. 1994;44(suppl 2):A311. Abstract 734P.
23. Flitcroft DI, Saidlar CA, Stack JP, Eustace P. Una base neuroanatomica e neurofisiologica proposta per WEBINO . Neuroftalmologia. 1996;16:280. Abstract 46.
24. Komiyama A, Takamatsu K, Johkura K, et al. oftalmoplegia internucleare ed esotropia controlaterale: esotropia pontina non paralitica e sindrome WEBINO. Neuroophthalmology 1998;19:33-44.
25. Spector RH. Diplopia verticale. Surv Ophthalmol 1993 Jul-Aug;38(1):31-62.
26. Allerand CD. Deviazione skew parossistica in associazione con un glioma del tronco cerebrale: rapporto di un caso insolito. Neurologia 1962 agosto;12:520-3.
27. Hedges TR 3rd, Hoyt WF. Reazione di inclinazione oculare dovuta a una lesione del tronco cerebrale superiore: deviazione parossistica skew, torsione e oscillazione degli occhi con inclinazione della testa. Ann Neurol 1982 maggio;11(5):537-40.
28. Straube A, Buttner U, Brandt T. Attacchi ricorrenti con deviazione skew, nistagmo torsionale e contrazione del muscolo frontalis sinistro. Neurologia 1994 Jan;44(1):177-8.
29. Keane JR. Deviazione skew oculare. Analisi di 100 casi. Arch Neurol 1975 Mar;32(3):185-90.
30. Keane JR. Deviazione skew alternata: 47 pazienti. Neurology 1985 maggio;35(5):725-8.
31. Brandt T, Dieterich M. Coordinazione patologica occhio-testa nel rotolo: reazione tonica di inclinazione oculare nelle lesioni mesencefaliche e midollari. Brain 1987 Jun;110 (Pt 3):649-66.
32. Moster ML, Schatz NJ, Savino PJ, et al. alternando skew su sguardo laterale (ipertropia abducente bilaterale). Ann Neurol 1988 Feb;23(2):190-2.
33. Halmagyi GM, Brandt T, Dieterich M, et al. Tonic contraversive ocular tilt reazione dovuta alla lesione meso-diencefalica unilaterale. Neurology 1990 Oct;40(10):1503-9.
34. Brandt T, Dieterich M. Skew deviazione con torsione oculare: un segno vestibolare del tronco cerebrale di valore diagnostico topografico. Ann Neurol 1993 maggio;33(5):528-34.
35. Hunter DG, Lam GC, Guyton DL. Lesione del muscolo obliquo inferiore da anestesia locale per la chirurgia della cataratta. Oftalmologia 1995 Mar;102(3):501-9.
36. Lindsay RG, Crock GW. Una lente a contatto rigida bitorica con base giù prisma per eliminare la diplopia verticale binoculare. Clin Exp Optom 2005 Jan;88(1):55-7.
37. Londra R. Correzione monovisione per diplopia. J Am Optom Assoc 1987 Jul;58(7):568-70.
38. Kirschen D, Flom MC. Occlusione monoculare del campo centrale per diplopia intrattabile. Am J Optom Physiol Opt 1977 May; 54(5):325-31.