Patofisiologia e presentazione clinica
La vulvite è definita come infiammazione delle grandi labbra, delle piccole labbra, del clitoride e dell’introito; la vaginite è l’infiammazione della mucosa vaginale. La vulvovaginite pediatrica, che coinvolge i tessuti vulvari e vaginali, è una diagnosi molto comune fatta dal fornitore di cure primarie, che spesso rimanda il paziente a uno specialista quando il trattamento iniziale non ha successo. Quindi, è importante capire la fisiopatologia, conoscere le varie eziologie in relazione alla presentazione clinica, e stabilire un approccio metodologico alla valutazione della vulvovaginite.
A causa di fattori anatomici e comportamentali, la ragazza prepuberale è a maggior rischio di vulvovaginite. In primo luogo, con l’assenza di peli pubici e cuscinetti di grasso labiale, il vestibolo vaginale e la vulva sono meno protetti dalle sostanze irritanti esterne, soprattutto quando si è accovacciati o seduti. In secondo luogo, la pelle della vulva e della mucosa vaginale è più sottile, più sensibile e quindi più facilmente irritabile da traumi e da esposizioni chimiche, ambientali e allergiche. In terzo luogo, la cavità vaginale ha un pH neutro (6,5-7,5),18 è calda e umida, e ha un epitelio non estrogenizzato che manca sia di lattobacilli che di glicogeno. Tutti questi fattori facilitano la crescita batterica. Infine, i bambini in età prepuberale tendono ad avere una scarsa igiene in termini di pulizia perineale e lavaggio delle mani; questo può portare all’autoinoculazione con batteri fecali o meno comunemente da organismi associati a un’infezione del tratto urinario o respiratorio.19, 20, 21
La vulvovaginite pediatrica si presenta tipicamente come prurito vaginale con escoriazione associata, perdite vaginali che possono essere maleodoranti, disagio generalizzato vulvare, vaginale o perianale, o dolore o disuria.22, 23 I genitori possono anche segnalare macchie, odore o colore sulla biancheria del bambino. L’anamnesi è molto importante per restringere l’eziologia e indirizzare il trattamento. Ai genitori dovrebbero essere chieste informazioni sull’inizio, i tempi e la durata dei sintomi, le precedenti terapie domestiche e i farmaci utilizzati (comprese le terapie orali e topiche da prescrizione e da banco) e i precedenti test di laboratorio o le procedure di valutazione. La possibilità di abuso sessuale dovrebbe essere valutata, insieme ad una revisione dettagliata della storia di sviluppo, comportamentale e psicosociale. La storia medica o chirurgica passata del bambino dovrebbe essere valutata per altre infezioni della pelle, dermatosi o allergie. Dovrebbe essere valutata anche la storia familiare di malattie croniche, allergie e sensibilità da contatto. Un elenco di possibili esposizioni irritanti acute o croniche come bagni di bolle, agenti e tecniche di pulizia (ad esempio l’uso di asciugamani), lozioni, polveri, ammorbidenti e prodotti per capelli che possono essere finiti nell’acqua del bagno dovrebbe essere studiato.24
Il bambino dovrebbe avere un esame fisico completo che documenti lo stadio puberale e l’evidenza di malattie croniche o altre anomalie della pelle. Con il paziente in posizione a gamba di rana o a ginocchio sul petto, il perineo e la vulva possono essere esaminati per la presenza di eritema, scarico, odore ed edema. Un otoscopio o un colposcopio possono aiutare l’esaminatore fornendo luce focalizzata e ingrandimento. Le secrezioni vaginali, quando presenti, possono variare da copiose a secrezioni minimamente secche.
È spesso utile esaminare le secrezioni vaginali, ma ottenere il campione da un bambino può essere difficile. La soluzione salina instillata nella vagina può essere “raccolta” in quanto si accumula nella parte inferiore della vagina e nel vestibolo. Più comunemente, lo scarico può anche essere raccolto direttamente con un sottile tampone batteriostatico asciutto o salino, facendo molta attenzione a non toccare il delicato tessuto imenale.25, 26 Far eseguire alla bambina una manovra di Valsalva (per esempio, tossire) può aiutare in questa procedura. Gli anestetici topici devono essere usati con cautela a causa del bruciore iniziale; questo può turbare il bambino, proibendo ulteriori esami. Un’eccezione a questo è la crema EMLA. Di solito viene usata senza disagio, ma deve essere applicata 30-60 minuti prima della valutazione, della raccolta del campione o anche della biopsia nei bambini più grandi e collaborativi. Una volta che il campione è raccolto, dovrebbe essere esaminato con un’ispezione salina a montaggio umido, idrossido di potassio (KOH), macchia di Gram, pH vaginale e colture.
In base all’anamnesi, all’esame fisico e alla valutazione di laboratorio, le cause della vulvovaginite pediatrica sono più facilmente classificate in gruppi non infettivi (o aspecifici) e infettivi (o specifici), con questi ultimi sottoclassificati in infezioni non sessuali e a trasmissione sessuale19, 20 (Tabella 3).
Tabella 3. Vulvovaginite prepuberale
Non infettiva
Irritanti chimici (es, bagnoschiuma, profumi, saponi e prodotti per capelli nell’acqua del bagno)
Contatto allergico
Poca igiene
Poca aerazione perineale
Corpo estraneo
Anomalie anatomiche urologiche
Infettivo
Non sessualmente trasmesso
Batteri: streptococco beta-emolitico di gruppo A, Haemophilus influenzae, Staphylococcus aureus, Streptococcus pneumoniae, Streptococcus viridans, Shigella sonnei, Staphylococcus aureus resistente alla meticillina
Virale: adenovirus, varicella zoster, echovirus, virus dell’immunodeficienza umana non acquisita sessualmente
fungino: Candida albicans
elminti: Enterobius vermicularis
Trasmesso sessualmente
Neisseria gonorrhoeae, Chlamydia trachomatis, Trichomonas, Mycoplasma hominis, Ureaplasma urealyticum, herpesvirus (1 e 2), human papilloma virus, human immunodeficiency virus, mollusco contagioso, Treponema pallidum
Vulvovaginite non infettiva
Una delle cause più comuni di vulvovaginite non infettiva, solitamente indicata come vulvovaginite aspecifica, è la scarsa igiene perineale. All’esame, le pazienti di solito hanno un’infiammazione vulvare lieve e aspecifica e possono avere feci o pezzi di carta igienica sul tessuto perineale, nonché biancheria intima sporca. Il trattamento consiste principalmente nell’educazione all’igiene e nelle cure di supporto. Il medico dovrebbe raccomandare che la bambina abbia sufficienti opportunità di urinare, utilizzi una tecnica di pulizia fronte-retro con carta igienica morbida, bianca e non profumata, e si lavi le mani regolarmente, specialmente dopo l’uso del bagno. Gli indumenti intimi dovrebbero essere di cotone al 100%, non aderenti, e puliti o risciacquati accuratamente con un detergente delicato ipoallergenico non profumato senza ammorbidente. I detergenti delicati ipoallergenici senza profumo e senza coloranti usati per lavare l’area perineale lasciano la pelle delicatamente più idratata del sapone normale. I detergenti non dovrebbero mai essere applicati con un panno, che può esacerbare le aree di irritazione o trasferire organismi infettivi in quell’area. Dopo il bagno, l’area perineale dovrebbe essere asciugata all’aria o tamponata con un asciugamano, evitando lo sfregamento.
Nella maggior parte dei pazienti, la vulvovaginite acuta aspecifica di qualsiasi causa può essere trattata sintomaticamente con frequenti bagni sitz contenenti bicarbonato di sodio o farina d’avena colloidale o con impacchi umidi di soluzione di Burrow. Per casi estremamente gravi in cui altre eziologie sono state escluse, una crema all’1% di idrocortisone può essere usata una o due volte al giorno per un massimo di 2 settimane per il prurito, o un ciclo di 1-2 settimane di crema agli estrogeni può essere usato per facilitare la guarigione dell’escoriazione.
Un’altra causa comune di vulvovaginite è l’esposizione eccessiva o prolungata all’umidità combinata con una scarsa aerazione dei tessuti perineali. I fattori predisponenti a questa forma di vulvovaginite includono l’obesità, l’uso di indumenti intimi stretti o sintetici e l’esposizione a lunghi periodi di indumenti intimi bagnati (per esempio, enuresi, costumi da bagno). L’esame fisico può mostrare un’infiammazione aspecifica fino a una grave escoriazione, che può essere associata a infezioni batteriche secondarie, più comunemente dovute allo Staphylococcus aureus. I bagni di Sitz e le tecniche corrette di pulizia e asciugatura perineale dovrebbero essere rivisti. Le pazienti dovrebbero indossare indumenti intimi di cotone larghi e potrebbero trovare più confortevole dormire senza indumenti intimi.
La vulvovaginite allergica o la dermatite da contatto possono presentarsi con prurito come il sintomo più importante. Gli agenti offensivi acuti o cronici sono di solito creme topiche, lozioni, saponi profumati, carta igienica e edera velenosa. Con l’esposizione cronica, la vulva può sviluppare crepe o fessure e alla fine un aspetto lichenificato. Gli eosinofili nel fluido vaginale possono essere trovati in casi risultanti da reazioni allergiche.27 Le sostanze chimiche irritanti provenienti da bagnoschiuma, detergenti per il bucato, saponi e ammorbidenti producono un quadro clinico simile. Il trattamento consiste nella rimozione dell’agente offensivo, nell’educazione all’igiene, nei bagni sitz e in un breve (fino a 2 settimane al massimo) ciclo di crema all’1% di idrocortisone.20
I corpi estranei vaginali possono anche presentarsi come vulvovaginite aspecifica nella bambina prepuberale. I possibili sintomi includono perdite profuse, persistenti e maleodoranti che possono essere macchiate di sangue (Tabella 4).
Tabella 4. Scarico genitale sanguinolento
Vulvovaginite infettiva: Streptococco beta-emolitico di gruppo A, Haemophilus influenzae, Shigella sonnei, Shigella flexneri
Corpo straniero
Abuso sessuale
Trauma
Prolasso uretrale
Esposizione ormonale esogena
Lichen sclerosus
Tumore
Perché la superinfezione è comune, gli antibiotici possono fornire un sollievo temporaneo, seguito dalla ricomparsa dei sintomi. Quindi, i sintomi ricorrenti che richiedono prove ripetute di farmaci accompagnati dall’anamnesi di cui sopra potrebbero giustificare una vaginoscopia per escludere un corpo estraneo. Anche se i corpi estranei fatti di materiale solido possono essere palpabili all’esame rettale, un bambino può non permettere che questa procedura sia completata. Inoltre, poiché i corpi estranei possono essere multipli o frammentati, l’irrigazione è solitamente necessaria per allentare e rimuovere tutti i detriti. Gli oggetti possono anche essere incastrati e racchiusi dal tessuto di granulazione, che può causare erosione o perforazione nella vescica o nel tessuto intestinale. Quindi, per valutare pienamente un bambino per la presenza di un oggetto estraneo vaginale, può essere necessario un esame sotto anestesia. È importante, come sempre con la diagnosi di vulvovaginite, ma soprattutto con i corpi estranei, mantenere un alto indice di sospetto di abuso sessuale. La rimozione dell’agente offensivo, più comunemente carta igienica, è curativa. Per ragioni comportamentali o di sviluppo, alcune pazienti possono trovare che l’uso di oggetti più voluminosi (ad esempio, salviette monouso) per pulirsi sia utile per prevenire le recidive.
Disordini anatomici come l’uretere ectopico, il prolasso uretrale e le fistole sono cause rare che possono presentarsi come vulvovaginite. Invece di aprirsi nel trigono della vescica, un uretere ectopico si apre altrove, di solito lungo l’uretra. Può anche aprirsi nella vagina o nella zona del vestibolo vaginale, dove si vede un’ulteriore apertura meatale intorno al meato uretrale. È altamente associato ad altre anomalie congenite come la dilatazione e i sistemi duplicati. I pazienti si presentano tipicamente con una storia di incontinenza e un perineo costantemente bagnato. Con l’uretere controlaterale normale, questi bambini possono accumulare l’urina nella vescica e quindi hanno abitudini di evacuazione normali. Anche se la diagnosi può essere fatta prenatalmente, questi pazienti non possono essere diagnosticati fino all’età adulta perché possono essere facilmente diagnosticati erroneamente come aventi enuresi primaria o incontinenza da stress. Un cistouretrogramma voiding conferma la diagnosi, l’ecografia può identificare qualsiasi anomalia strutturale mülleriana associata, e una scansione renale rileverà il funzionamento. La correzione chirurgica è necessaria per questa condizione.20, 28
I pazienti con fistole vescicovaginali di solito hanno anche una storia di un perineo costantemente bagnato e mostrano vulvovaginite aspecifica ed escoriazione all’esame fisico come risultato della continua presenza di urina. La presenza di perdite vaginali fecondate suggerisce una fistola rettovaginale. I pazienti con prolasso uretrale di solito presentano macchie di sangue sulla biancheria intima. Altri sintomi includono un franco sanguinamento vaginale con accompagnamento di dolore vulvare o disuria. Questo problema è spesso precipitato da attività che aumentano la pressione intra-addominale (ad esempio, tosse, sforzi con movimenti intestinali, pianto). L’esame rivela tipicamente una massa circolare rossa ed estroflessa al meato uretrale esterno (Fig. 10). È più comune nei bambini afro-americani di età inferiore ai 10 anni.19, 20, 28 I fattori ipotizzati che pongono i bambini piccoli ad un rischio maggiore includono la combinazione di attacchi deboli dei diversi strati del muscolo uretrale e gli episodi di aumento della pressione intra-addominale.29 Il trattamento medico del prolasso uretrale comprende bagni di sitz, o crema agli estrogeni due o tre volte al giorno per 2-4 settimane. L’escissione chirurgica è considerata quando non si risolve o continua a ripetersi.
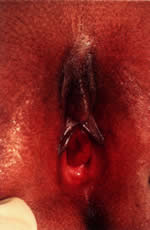 Fig. 10. Fig. 10. Prolasso uretrale con aderenze periuretrali.
Fig. 10. Fig. 10. Prolasso uretrale con aderenze periuretrali.
Vulvovaginite infettiva, non trasmessa sessualmente
Lo scarico vaginale è un reperto più importante associato a cause infettive di vulvovaginite che a cause non infettive. È meglio fare la diagnosi di infezione sulla base della coltura piuttosto che trattare empiricamente in modo da poter prescrivere antibiotici appropriati e dare una diagnosi definitiva. Inoltre, il recupero di certi organismi può indurre una valutazione dell’abuso sessuale che altrimenti non sarebbe stata eseguita. Ci sono dati limitati sulla flora vaginale normale nel bambino prepuberale. Gli organismi coltivati da soggetti prepuberi asintomatici “di controllo” hanno incluso specie di Bacteroides, lattobacilli, Staphylococcus epidermidis e altri organismi enterici.30, 31 Sebbene non sia stato ben studiato, il trattamento antibiotico può essere giustificato quando questi organismi vengono trovati nelle colture di pazienti con sintomi che non si risolvono con le cure di supporto.
Le cattive abitudini igieniche del giovane bambino promuovono comunemente l’autoinoculazione di patogeni respiratori, gastrointestinali o urinari, mentre i tessuti vaginali prepuberali non protetti e non estrogenizzati supportano la loro crescita. Gli agenti patogeni respiratori batterici, come gli streptococchi beta-emolitici di gruppo A (GAS), lo Streptococcus pneumoniae e l’Haemophilus influenzae possono causare uno scarico vaginale purulento con una vulvovaginite associata con o senza altri sintomi.32 Il GAS in particolare può avere un aspetto drammatico, con grave eritema vulvovaginale, edema e scarico; può essere associato o meno a una scarlattina concomitante e una coltura della gola positiva. È anche associata ad una desquamazione che può avvenire alcune settimane dopo. Le colture batteriche del perineo possono confermare la diagnosi.25, 32, 33 La vulvovaginite da GAS può essere trattata con amoxicillina 40 mg/kg divisa tre volte al giorno per 10 giorni. Lo Staphylococcus aureus resistente alla meticillina (MRSA) è un patogeno sempre più comune acquisito in comunità e la scelta degli antibiotici dovrebbe essere influenzata dalla possibilità di questo organismo infettante. Una storia familiare di infezione da MRSA può essere utile quando si considera la terapia empirica. MRSA è solitamente sensibile alla clindamicina. I risultati della coltura e le sensibilità batteriche dovrebbero orientare la scelta dell’antibiotico.
I patogeni virali di solito si presentano come lesioni ulcerative nell’area vaginale (Fig. 11). Gli agenti patogeni virali incriminati includono adenovirus, varicella, echovirus, virus di Epstein-Barr e herpesvirus 1 e 2. Una coltura virale è necessaria per una diagnosi definitiva. Una valutazione diretta degli anticorpi fluorescenti di un tampone della lesione può dare un’indicazione immediata sulla presenza o meno di HSV in attesa dei risultati della coltura. Il trattamento presuntivo con aciclovir dovrebbe essere considerato in attesa delle colture. Patogeni gastrointestinali come la Shigella possono produrre uno scarico vaginale acuto o cronico che è sanguinolento, purulento e maleodorante, con eritema vulvovaginale associato. A volte è associato a diarrea nel paziente o nei membri della famiglia. La coltura delle perdite vaginali è diagnostica, e la sensibilità dovrebbe essere ottenuta in modo da poter somministrare gli antibiotici sistemici appropriati.34, 35
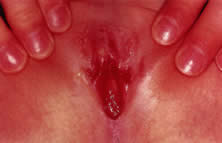 Fig. 11. Lesioni ulcerative sulla mucosa vaginale.
Fig. 11. Lesioni ulcerative sulla mucosa vaginale.
Anche se l’infestazione intestinale con Enterobius vermicularis (pinworms) solitamente causa prurito perianale, è stata riportata anche una vulvovaginite. A causa della stretta vicinanza, i vermi delle spine possono strisciare nella vagina (o essere trasferiti da graffi), portando uova e organismi enterici attaccati. L’esame fisico può mostrare perdite vaginali, infiammazione aspecifica ed escoriazione da grattamento. La diagnosi è confermata dall’osservazione degli ovuli e/o degli adulti del verme solitario con un montaggio in soluzione salina o con il test del nastro adesivo, che è meglio fare quando la paziente dorme durante la notte, quando i vermi emergono per nutrirsi. I pazienti sono trattati con mebendazolo; il trattamento empirico di tutta la famiglia è dato per evitare la reinfezione.
La vulvovaginite candida, anche se molto comune dopo la pubertà, è estremamente rara nei bambini sani prepuberi ed è spesso sovradiagnosticata e sovratrattata.23 I fattori predisponenti includono l’uso recente di antibiotici, la scarsa aerazione perineale, condizioni infiammatorie della pelle come la dermatite seborroica, e malattie croniche come il diabete mellito e sindromi da immunodeficienza. Prurito e disuria sono i disturbi più comuni, insieme alla presenza di un eritema vulvare diffuso, perdite vaginali dense, escoriazioni da grattamento e la presenza di placche bianche sulla mucosa vaginale. Le “lesioni satellite” e la prominenza eritematosa nelle pieghe sono caratteristiche delle eruzioni candide, specialmente in coloro che indossano pannolini. Una paziente con un’infezione candida avrà un pH vaginale basso, e il lievito in erba e le pseudofe possono essere visti con una preparazione KOH in soluzione salina. Il trattamento consiste in agenti antimicotici topici o orali come il fluconazolo; l’area dovrebbe essere tenuta il più asciutta possibile. Le infezioni candide persistenti, specialmente nel bambino prepuberale, dovrebbero richiedere un’indagine per la presenza di diabete o HIV o altre sindromi da immunodeficienza.19, 20
Vulvovaginite infettiva, trasmessa sessualmente
Gli organismi associati alla trasmissione sessuale che si trovano in ragazze prepuberali richiedono una valutazione per abuso sessuale. I medici devono sempre avere un alto indice di sospetto e incorporare domande sull’abuso sessuale nell’anamnesi di routine. Dovrebbero anche conoscere le leggi locali in materia di denuncia e dovrebbero eseguire un esame fisico approfondito, nonché un’ampia anamnesi psicosociale. Quando si scopre un abuso sessuale, si deve fare riferimento a uno specialista di abuso infantile nella comunità per assicurare una cura adeguata e completa, soprattutto perché la raccolta delle prove può variare dalle linee guida dell’ufficio. Le lesioni acute e le infezioni richiedono un’attenzione immediata e un possibile rinvio a un dipartimento di emergenza. Le colture dovrebbero sempre essere ottenute per la gonorrea e la clamidia prima del trattamento. Le scelte e le dosi degli antibiotici variano con l’età, il peso e la gravidanza e sono delineate nel “American Academy of Pediatrics Red Book. “36
La mancanza di epitelio estrogenizzato in questo gruppo di età può inibire l’estensione degli organismi a trasmissione sessuale verso l’alto nella pelvi. Quindi, i sintomi includono tipicamente i sintomi del “tratto inferiore” di prurito, disuria, perdite vaginali e odore. I risultati fisici consistono in vulvovaginite, lesioni esterne e perdite vaginali. L’infezione genitale da Neisseria gonorrhoeae è essenzialmente patognomonica dell’abuso sessuale. Di solito è associata a uno scarico purulento di colore giallo denso insieme a eritema vulvare, edema ed escoriazione e linfoadenopatia inguinale. La diagnosi viene confermata con una coltura cervicale o vaginale o con il test di amplificazione dell’acido nucleico (NAAT) di un campione cervicale, vaginale o di urina. Il paziente viene trattato con ceftriaxone, cefixime o azitromicina per i pazienti allergici alla penicillina. La Chlamydia trachomatis può infettare anche le cellule squamose vaginali atrofiche di una bambina prepuberale, causando una vulvovaginite simile con prurito e perdite vaginali. La presenza di C. trachomatis è anche indicativa di un abuso sessuale. Può anche essere acquisita perinatalmente; è stato dimostrato che i neonati nati da madri con clamidia hanno un trasporto asintomatico fino a 18 mesi.37 Come per la gonorrea, la coltura cervicale o vaginale o la NAAT di un campione cervicale, vaginale o di urina confermeranno la diagnosi. La paziente deve essere trattata con azitromicina o doxiciclina.
Trichomonas vaginalis è diagnosticato tramite coltura o più facilmente osservando gli organismi con un wet mount salino. C’è la presenza di un odore di pesce (“whiff” positivo) quando l’idrossido di potassio viene aggiunto al campione di perdite vaginali. Viene trattata con metronidazolo. L’abuso sessuale dovrebbe essere sospettato.
La vaginosi batterica può essere associata all’abuso sessuale, ma è stata riportata in soggetti “di controllo”.38 È diagnosticata dalla presenza di un “soffio” positivo, quando il KOH viene aggiunto a un campione, un pH vaginale più alto del normale e la presenza di “clue cells”, che sono cellule epiteliali vaginali ricoperte di batteri osservate con un wet mount salino. Il trattamento consiste nel metronidazolo.
Il virus dell’herpes simplex (HSV) produce lesioni vescicolari con conseguente vulvovaginite ulcerosa e solitamente include linfoadenopatia inguinale e sintomi sistemici. Entrambi i sierotipi possono produrre lesioni genitali ed entrambi dovrebbero allertare il medico sulla possibilità di un abuso infantile. HSV può essere trattato con aciclovir.
Il papilloma virus umano (HPV) causa il condiloma acuminato, o lesioni indolori, morbide, umide, granulari e friabili che predominano nel vestibolo vaginale e nella zona perianale. Le lesioni possono infettarsi secondariamente e produrre prurito, dolore e scarico. La terapia consiste in crioterapia, applicazioni seriali di TCA, podofillina o crema imiquimod. Ai bambini più grandi (dagli 11 anni in su) può essere offerta l’immunizzazione contro i tipi ad alto rischio di HPV associati alla displasia cervicale così come quelli associati alle verruche genitali.
I molluschi contagiosi sono lesioni cerose, ombelicate centralmente di 2-5 mm di diametro. Il trattamento può includere la crema imiquimod o il curettage.
La vulvovaginite da sifilide è solitamente dovuta alla manifestazione della sifilide secondaria, che include un’eruzione sul perineo e l’interno delle cosce e lo sviluppo di condiloma lata sulla vulva e sull’ano. I test sierologici e del liquido cerebrospinale confermano la diagnosi e stabiliscono la terapia.20, 39